Dzięki uprzejmości Dr Kazimierza Kowalskiego
Seminarium 2 - Metody diagnostyczne w położnictwie
ocena aktywności ruchowej płodu
osłuchiwanie czyności serca płodu
KTG, NST, OCT, amnioskopia, EFM (poród)
EKG, FBS.
USG w czasie ciąży, standardy PTG
profil biofizyczny
monitorowanie stanu płodu oraz rozwoju ciąży w oparciu o metodę Dopplera.
OCENA AKTYWNOŚCI RUCHOWEJ PŁODU
Ocena przez ciężarną aktywności ruchowej płodu jest prostym, niemniej bardzo wartościowym, sposobem monitorowania jego stanu.
Jest to zarazem "najstarszy" parametr charakteryzujący zachowanie się płodu, gdyż wzmiankę o nim można znaleźć już w Biblii, gdzie dotyczyła ona bliźniąt Rebeki: "A gdy walczyły z sobą dzieci w jej łonie".
Wykorzystując badanie ultrasonograficzne wykazano, że w trzecim trymestrze ciąży płód około 10% czasu spędza wykonując tzw. duże ruchy ciała (ruchy całego ciała, ruchy kończyn).
Okresy aktywności ruchowej płodu mogą wynosić około 40 minut, natomiast przeciętnie okresy braku aktywności ruchowej wynoszą 20-30 minut
co najmniej 50 ruchów/dobę ---> jak nie ma 10 ruchów/2 godziny to do szpitala!!
Należy jednak podkreślić, że zgodnie z obserwacjami Patricka i wsp., w ciąży o przebiegu prawidłowym okres braku aktywności ruchowej płodu może wynosić nawet 75 minut.
Uważa się, że ciężarna może odczuwać od 70 do 80% tzw. dużych ruchów płodu. Największą aktywność ruchową płodu obserwuje się między 21 a 1 godziną w nocy.
Istnieje wiele schematów oceny aktywności ruchowej płodu przez ciężarną.
-Sadovsky i wsp. zalecają ciężarnym ocenę aktywności ruchowej płodu w okresach 30-60 minutowych dwu- lub trzykrotnie w ciągu tygodnia. W przypadku, gdy ciężarna odczuwa mniej niż trzy ruchy w ciągu godziny lub brak aktywności w ciągu 12 godzin, wspomniani powyżej autorzy sytuację taka określili jako sygnał alarmowy, będący wskazaniem do poszerzenia diagnostyki.
- Moore i Piacquadio w ciąży wysokiego ryzyka zaproponowali stosowanie schematu nazwanego Cardiff Count-to-Ten (liczenie do 10 ruchów przeprowadza się w okresie największej aktywności płodu, tzn. w godzinach wieczornych). W przeprowadzonych badaniach stwierdzili, że w ciąży o przebiegu prawidłowym średni czas rejestracji przez ciężarną 10 ruchów wynosił 21 minut. Ciężarnym, które nie zaobserwowały 10 ruchów w ciągu 2 godzin zalecano kontakt ze szpitalem i poszerzenie diagnostyki stanu płodu
Ocena aktywności ruchowej płodu przez ciężarną, ze względu na prostotę, wysoką wiarygodność ora niski koszt, powinno być szeroko stosowane w codziennej praktyce położniczej, szczególnie w ciążach wysokiego ryzyka. W wielu opracowaniach przyjmuje się, że liczenie ruchów płodu może rozpocząć się już w 18-20 tygodniu ciąży.
KARDIOTOKOGRAFIA (KTG)
Kardiotokografia (KTG) - jest to monitorowanie akcji serca płodu wraz z jednoczasowym zapisem czynności skurczowej mięśnia macicy. Badanie to przeprowadzane jest w ramach intensywnej opieki przedporodowej. Pozwala wcześnie wykryć sytuacje zagrożenia życia płodu.
W skład kardiotokografii wchodzi:
- tokografia - rejestracja czynności skurczowej macicy, która może odbywać się poprzez czujnik zewnętrzny umieszczony na brzuchu ciężarnej lub poprzez rejestrację zmiany ciśnienia wewnątrz jamy macicy, mierzonego przy pomocy cewnika
- kardiografia - ciągła rejestracja akcji serca płodu przy pomocy elektrokardiografu lub ultrasonograficznej sondy określające czynność skurczowo-rozkurczową serca przy wykorzystaniu efektu Dopplera
Zasady przeprowadzania KTG
Podstawowe badanie KTG powinno trwać 30 minut, ewentualnie zostać przedłużone do 60 minut
Na wykresie badania kardiotokograficznego naniesiona zostaje częstość akcji serca płodu oraz występujące skurcze mięśnia macicy.
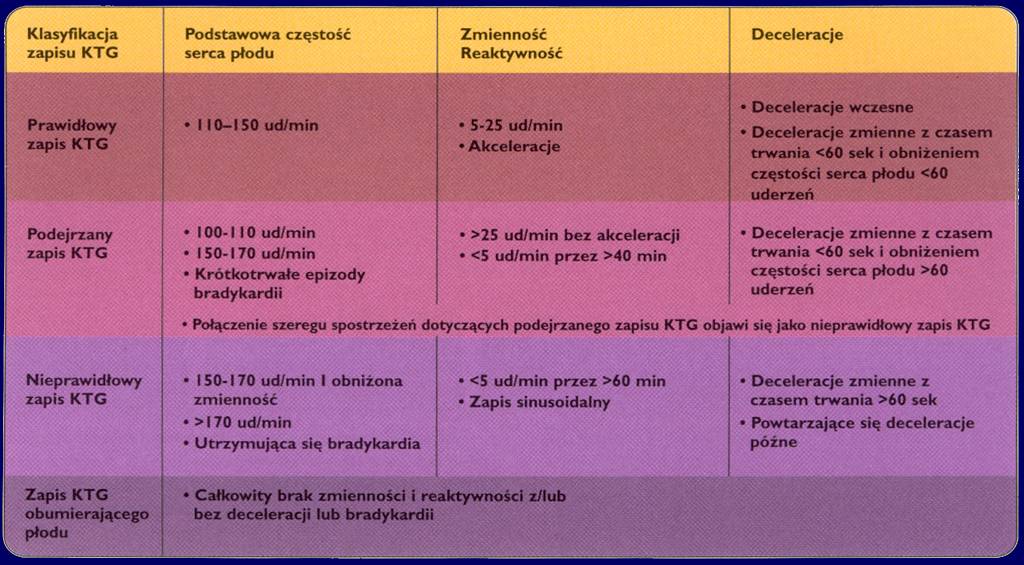
W opisie wyróżnia się częstość podstawową oraz zmiany okresowe.
Częstość podstawowa jest to średnia częstotliwość akcji serca płodu między akceleracjami i deceleracjami, a przy ich braku częstość rejestrowana przez 10 minut.
prawidłowa częstość podstawowa akcji serca płodu waha się w granicach 120-160/min
za tachykardię uznaje się częstość podstawową akcji serca płodu > 160/min - może wskazywać na zakażenie wewnątrzmaciczne, lub chorobę infekcyjną matki
za bradykardię uznaje się częstość podstawową akcji serca płodu < 120/min - może być m.in. objawem niedotlenienia
Oscylacje - są to wahania częstotliwości akcji serca płodu. Wyróżnia się następujące typy oscylacji:
oscylacja milcząca - amplituda zmian < 5 uderzeń/min - może być skutkiem podania leków uspokajających ciężarnej lub być następstwem niedotlenienia płodu -->NAJGORSZA!!
oscylacja falująca zawężona - amplituda zmian 5-10 uderzeń/min - zwykle spowodowana snem płodu
oscylacja falująca - amplituda zmian 10-25 uderzeń/min - najczęściej występuje podczas ruchów płodu
oscylacja skacząca - amplituda zmian > 25 uderzeń/min - może powstawać na skutek ucisku pępowiny
Deceleracje jest to krótkotrwały spadek częstotliwości akcji serca płodu. Wyróżnia się:
deceleracje wczesne - zgrane w fazie ze skurczami macicy, gdzie najmniejsza częstotliwość akcji serca płodu występuje w okresie najsilniejszego skurczu mięśnia macicy
deceleracje zmienne - niezgrane w fazie z czynnością skurczową macicy, mogą być spowodowane uciskiem na pępowinę
deceleracje późne - pojawiają się z opóźnieniem względem aktywności skurczowej macicy; groźne dla płodu, są wykładnikiem niewydolności łożyskowo-macicznej;
Akceleracje - jest to krótkotrwały wzrost częstotliwości akcji serca płodu (> 15/min przez 10 sekund) - świadczą o ruchach płodu i są uznawane za cechy jego dobrostanu.
W ocenie zapisu KTG stosujemy punktową skalę wg Fishera.
10-8 pkt. - stan płodu dobry
7-5 pkt. - zagrożenie płodu, wymaga nadzoru
4-0 - bezpośrednie zagrożenie płodu, wskazanie do ukończenia ciąży
Zmienność czynności serca płodu
NST
Test niestresowy - polega na ciągłym 30 minutowym zapisie KTG, gdzie w przypadku nie stwierdzenia okresowych zmian częstotliwości akcji serca płodu przedłuża się monitorowanie o kolejne 30 minut.
test reaktywny - w zapisie 30 minutowym znajdują się minimum dwie akceleracje o amplitudzie minimum 15 uderzeń/minutę, trwające minimum 15 sekund; towarzyszą one ruchom płodu
test niereaktywny - brak akceleracji w zapisie 60 minutowym
test wątpliwy - mniej niż 2 akceleracje lub akceleracje krótsze niż 15 sekund o mniejszej niż wymagana amplitudzie
AMNIOSKOPIA
Teoretyczne i techniczne podstawy badania
Badanie polega na ocenie wzrokowej dolnego bieguna pęcherza płodowego przy pomocy przyrządu optycznego (wziernika) nazywanego amnioskopem. Wziernik wprowadzany jest przez pochwę do szyjki macicy.
Amnioskopia informuje o barwie i ilości płynu owodniowego, o stanie błon płodowych oraz niekiedy o części przodującej płodu.
Stwierdzenie zielonego płynu owodniowego lub zmniejszonej jego ilości wskazuje na prawdopodobieństwo zagrożenia płodu.
Wskazania do wykonania badania
Amnioskopię wykonuje się u tych kobiet ciężarnych, u których istnieją obawy o stan bezpieczeństwa płodu. Przed rozpoczęciem badania należy mieć pewność co do dojrzałości płodu.
Wskazania szczegółowe to:
ciąża przeterminowana,
nadciśnienie u kobiety ciężarnej,
obciążony wywiad położniczy,
choroby nerek u kobiety ciężarnej,
hypotrofia płodu,
nieudane próby farmakologicznego wzniecenia czynności (próba oksytocynowa)
niektóre sytuacje położnicze w I okresie porodu.
Sposób przygotowania do badania - nie ma specjalnych zaleceń.
UWAGA!!! Badania nie wykonuje się:
- w przypadku łożyska przodującego
- po odpłynięciu płynu owodniowego.
Wykonanie badania może być okresowo wstrzymane z powodu stanu zapalnego pochwy do czasu ustąpienia objawów choroby.
Opis badania
Kobieta ciężarna układana jest na fotelu ginekologicznym lub łóżku porodowym. Badający zakłada pacjentce wzierniki pochwowe, uwidacznia ujście zewnętrzne szyjki macicy, a następnie wprowadza rurkę amnioskopową z obturatorem do kanału szyjki. Po ustaleniu pozycji amnioskopu wyjmuje obturator i wprowadza źródło światła do amnioskopu Pole widzenia jest zależne od stopnia rozwarcia kanału szyjki, od którego zależy wielkość stosowanego amnioskopu.
Wynik badania przekazywany jest w formie opisu lub ustnie.
Kolor płynu:
zielony --> niedotlenienie
pomarańczowy --->jak dużo bilirubiny, konflikt serologiczny, bo bilirubina wolna w moczu płodu
brunatny--> obumarcie płodu
krwisty --> przedwczesne odklejenie łożyska
Możliwe powikłania po badaniu
Rzadko może wystąpić krwawienie
Pęknięcie pęcherza płodowego(nie ma co oglądać ;)
Jeśli jest taka potrzeba, badanie może być okresowo powtarzane.
MONITOROWANIE UTLENOWANIA KRWI PŁODU => pulsoksymetria płodowa (SpO2 p)
Korzyści wynikające z zastosowania pulsoksymetrii płodowej
bezpośredni pomiar utlenowania krwi płodu
zapewnia ciągłość monitorowania w czasie rzeczywistym
metoda nieinwazyjne, bezpieczna dla płodu
ułatwia ocenę stanu płodu w przypadku pojawienia się deceleracji lub trudnego do interpretacji zapisu KTG
oparta na technologii o udowodnionej użyteczności klinicznej
poprawia czułość i swoistość wykrywania zaburzeń utlenowania płodu
Czynniki wpływające na wyniki pulsoksymetrii płodowej
- płodowe
przedgłowie
kolor i gęstość włosów płodu
grubość skóry
obecność mazi płodowej
miejsce przyłożenia czujnika
- matczyne
czynność skurczowa macicy
aktywność ruchowa
zmiany pozycji ciała
oksytocyna
Zastosowanie pulsoksymetrii płodowej
ocena stanu płodu oraz jego rezerw czynnościowych (niskie wysycenie hemoglobiny tlenem przy prawidłowym zapisie KTG w momencie przyjęcia rodzącej może sugerować ryzyko wystąpienia niedotlenienia i kwasicy w czasie porodu oraz brak zdolności adaptacyjnych)
potwierdzenie dobrostanu płodu przy „podejrzanym” zapisie KTG
- ↓ częstości niepotrzebnych interwencji medycznych
- ↓ częstości oznaczania równowagi kwasowo-zasadowej z owłosionej skóry główki płodu
rozpoznanie zagrożenia, gdy wysycenie krwi tlenem wskazuje na tendencję spadkową
- wcześniejsza interwencja w klinicznie uzasadnionych przypadkach
ELEKTROKARDIOGRAFIA PŁODOWA (EKG P)
Mechanizmy obronne
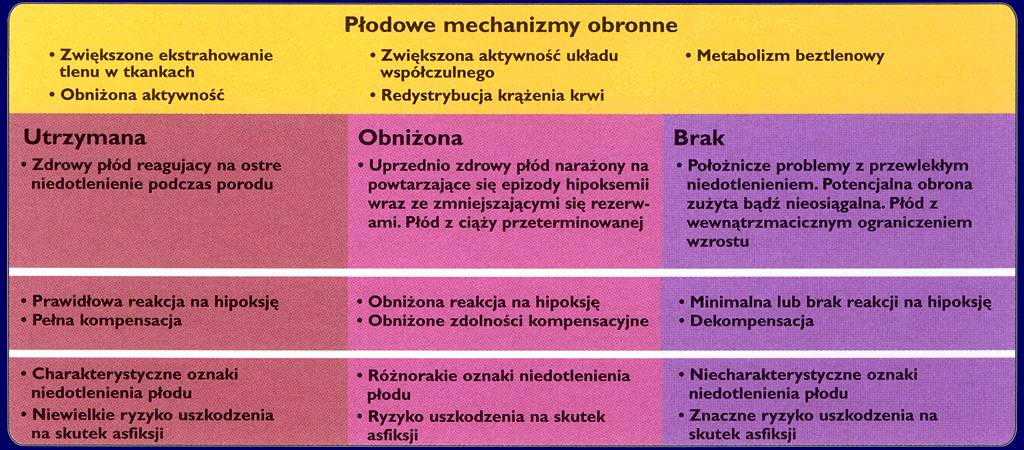
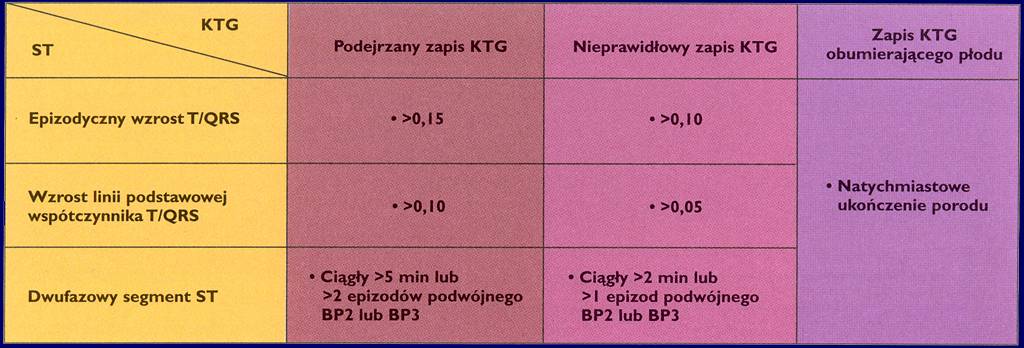
Prawidłowa ocena równowagi kwasowo-zasadowej
Natychmiastowe zaciśnięcie sznura pępowinowego
Pobranie próbki krwi zarówno z tętnicy, jak i z żyły pępowinowej
Wartości pH w tętnicy pępowinowej powinny być przynajmniej o 0,03 jednostki niższe, a wartości pCO2 co najmniej o 1,0 kPA wyższe niż w żyle
Wysokie wartości BD w tętnicy przy prawidłowych w żyle pępowinowej - krótkotrwałe niedotlenienie
Wysokie wartości BD zarówno w tętnicy, jak i w żyle pępowinowej - długotrwałe niedotlenienie
ULTRASONOGRAFIA (USG)
Standard ultrasonograficznego badania położniczego obejmuje wykonanie trzech badań ultrasonograficznych - przesiewowych w ciąży:
11 - 14 tydzień ciąży,
20 tydzień ciąży ( +/- 2 Hbd )
30 tydzień ciąży ( +/- 2 Hbd )
W wyjątkowych sytuacjach klinicznych komisja zaleca wykonanie dodatkowego badania ultrasonograficznego głównie ze wskazań lekarskich przed 10 tygodniem ciąży.
Badanie ultrasonograficzne do 10 tygodnia ciąży.
W tym okresie celem badania ultrasonograficznego ze wskazań lekarskich jest:
uwidocznienie i lokalizacja jaja płodowego.
ocena wieku ciążowego (GS,CRL)
uwidocznienie czynności serca płodu.
ocenę liczby zarodków, kosmówek i owodni.
stwierdzenie prawidłowego lub patologicznego rozwoju ciąży
Badanie ultrasonograficzne między 11 - 14 tygodniem ciąży.
Szczegółowa ocena struktury jaja płodowego obejmuje następujące elementy:
Liczba pęcherzyków ciążowych w jamie macicy.
Ocena czynności serca płodu (FHR)
Pomiary biometryczne:
- długość ciemieniowo-siedzeniowa ( CRL )
- wymiar dwuciemieniowy główki płodu ( BPD )
Ocena anatomii płodu:
- czaszka (kształt), sierp mózgu, sploty naczyniówkowe komór bocznych,
- ściany powłok jamy brzusznej uwzględniając fizjologiczną przepuklinę pępkową do 12 tygodnia ciąży,
- żołądek
- serce płodu - lokalizacja i czynność serca,
- pęcherz moczowy
- Kręgosłup
- kończyny górne i dolne
Ocena kosmówki.
Ocena przezierności karkowej (NT => zbiornik płynu do 12-16 tygodnia życia między skórą a mięśniami))---> nie fałd karkowy!! i kości nosowej (NB)
Wykonanie badania ultrasonograficznego między 11 - 14 tygodniem ciąży z oceną przezierności karkowej (NT) oraz kości nosowej (NB) i pozostałymi markerami zespołów wad uwarunkowanych genetycznie powinno się odbywać w ośrodku referencyjnym według zasad Fetal Medicine Foundation.
Optymalny czas badania prenatalnego (11,0 - 13+6 t.c. ) ;. CRL 45 - 84 mm
Nieprawidłowe wartości NT sugerują podwyższone ryzyko wystąpienia:
aberracji chromosomalnych (bo wady serca w zespole Downa)
zaburzeń hemodynamicznych
wad serca płodu
zespołu przetoczenia krwi między płodami (TTTS)
Stwierdzenie jakiejkolwiek nieprawidłowości lub wątpliwości jest wskazaniem do poszerzenia diagnostyki w ośrodku referencyjnym
Ultrasonograficzna ocena rozwoju ciąży (18 - 22 tydzień ciąży) oraz (28 - 32 tydzień ciąży).
Stwierdzenie liczby płodów, ich położenia i czynności serca.
Biometria płodu.
- BPD, HC, AC, FL + ewentualna orientacyjna masa płodu (OMP).
Ocena budowy płodu.
- czaszka - ciągłość, kształt
- mózgowie - komory, sploty naczyniówkowe, tylny dół czaszki, móżdżek,
- twarz - profil, oczodoły, kości nosa, ewentualna ocena podniebienia i wargi górnej,
- kręgosłup - ciągłość, symetryczność,
- klatka piersiowa, serce - wielkość, położenie, prawidłowy obraz czterech jam, częstość i miarowość,
- jama brzuszna - ciągłość ściany powłoki jamy brzusznej, żołądek (lokalizacja, wielkość, kształt), echogeniczność jelit
- pęcherz moczowy
- nerki - opis ewentualnych nieprawidłowości ( szerokość UKM ),
- kończyny - ocena obecności kości udowych, ramieniowych, przedramienia, podudzia, rąk i stóp, ruchomość kończyn.
Ocena łożyska.
- lokalizacja
- struktura - stopień dojrzałości wg Grannuma (opis ewentualnych nieprawidłowości budowy, krwiaków pozałożyskowych )
Ocena sznura pępowinowego.
- liczba naczyń,
- opis ewentualnych nieprawidłowości
Ocena ilości płynu owodniowego - w przypadku nieprawidłowości AFI (Amniotic Fluid Index)
Ewentualna ocena mięśniaków, zmian patologicznych w przydatkach.
W uzasadnionych klinicznie przypadkach - ocena szyjki macicy (długość, kształt ujścia wewnętrznego )- badanie głowicą przezpochwową
Badanie ultrasonograficzne serca płodu - (wykonywane przez lekarza położnika - ginekologa)
Badanie to powinno obejmować ocenę:
Położenia serca
Wielkości serca - (1/3 klatki piersiowej )
Czterojamowości serca - (uwidocznienie tzw. „krzyża serca” )
rytmu serca - ( miarowy 120 - 170/min )
Zalecane jest uwidocznienie skrzyżowania dużych naczyń (drogi wypływu z lewej i prawej komory serca)
Nieprawidłowość dotycząca położenia, wielkości, budowy lub rytmu serca jest wskazaniem do badania kardiologicznego płodu w ośrodku referencyjnym.
Zalecane postępowanie w ciąży wielopłodowej.
Ocena ilości kosmówek i owodni
Ocena rozbieżnego wzrastania płodów
Badania kontrolne
- o przebiegu prawidłowym - co 4 tyg.
- o przebiegu powikłanym - diagnostyka i leczenie w ośrodku referencyjnym.
rozbieżne wzrastanie płodów - co 2 tyg. lub częściej
obumarcie wewnątrzmaciczne jednego z płodów
< 16 t.c. - co 4 tyg.
> 16 t.c. - co 2 tyg. lub częściej
TTTS (twin to twin transfusion syndrome), TRAP (twin reversed arterial perfusion), ciąża jednokosmówkowa, jednoowodniowa - od 26 tygodnia ciąży co jeden tydzień lub częściej w zależności od stopnia obserwowanych zaburzeń.
Współczesne metody wykorzystania metod dopplerowskich
CDI - Color Doppler imaging
CDE - Color Doppler energy
Analiza prędkości przepływu
CDI - color Doppler imaging
Metoda wykrywa ruch cząsteczek do i od głowicy ultrasonograficznej
Ruch skierowany:
- do głowicy obrazowany jest w kolorze czerwonym
- od głowicy w niebieskim
- brak ruchu obrazowany jest w skali szarości
CDE - Color Doppler energy
Wykrywa siłę sygnału odbieranego z poruszającej się krwi
Metoda nie jest zależna od kierunku przepływu krwi
Każdy ruch cząsteczek obrazowany jest w kolorze czerwonym
Umożliwia potwierdzenie obumarcia wewnątrzmacicznego zarodka lub płodu
Służy do monitorowania rodzaju ukrwienia narządów, guzów i tkanek
Analiza prędkości przepływu
Analizę prędkości przepływu krwi w naczyniu tętniczym lub żylnym opisuje krzywa tętnienia kształtu fali
Krzywą przepływu opisują wskaźniki przepływu
- PI indeks pulsacji wg Goslinga
- RI index oporu wg Pourcelota
- S/D (A/B) - wskaźnik skurczowo-rozkurczowy
Wskaźniki opisujące falę prędkości przepływu
- Wzrost oporu naczyniowego - maleje lub zanika przepływ rozkurczowy
RI - rośnie - dąży do 1
S/D - dąży do nieskończoności
PI - rośnie
- Spadek oporu naczyniowego - rośnie przepływ rozkurczowy
RI - maleje - dąży do 0
S/D - maleje - dąży do 1
PI - maleje
Metody dopplerowskiej analizy przepływu krwi w położnictwie
Analiza przepływu maciczno - łożyskowego
Analiza przepływu łożyskowo - płodowego
Analiza przepływu płodowego
Przepływ w OUN --> w III trymestrze RI > 0,66 w tętnicy środkowej mózgu!! --> naczynie wysokooporowe --> niedotlenienie, bo coś się dzieje że jest centralizacja krążenia --> BSE = efekt oszczędzania mózgu!!
Przepływ obwodowy ---> tętnica pępowinowa --> prawidłowo < 0,66! (jak rośnie to tez świadczy o złym przepływie przez pępowinę!!)
Krążenie maciczno - łożyskowe
Tętnica maciczna
Tętnice łukowate
Lokalizacja ultrasonograficzna tętnicy macicznej - sondą TV uwidocznić tętnicę biodrową wewnętrzną i odejście tętnicy macicznej
Tętnica łukowata widoczna jest w miejscu przyczepu łożyska w obrębie mięśnia macicy
U nieciężarnej kobiety tętnica maciczna jest naczyniem wysokooporowym z niewielkim przepływem rozkurczowym, z widocznym zjawiskiem wcięcia rozkurczowego „Notch”
Indeks pulsacji około - 2- 3 (test! ;)
W czasie ciąży na skutek implantacji, przemian w tętnicach spiralnych rośnie gwałtownie przepływ w tętnicy macicznej, aby zapewnić prawidłowy przepływ przez łożysko
Indeks pulsacji maleje po 26 tygodniu ciąży jest mniejszy od 1, zjawisko „Notch” nigdy fizjologicznie nie występuje
Fizjologiczny przepływ w tętnicy macicznej w fazie wydzielniczej cyklu
PI > 1, obecne „Notch”
Prawidłowy przepływ krwi w tętnicy macicznej powyżej 26 tygodnia ciąży
PI<1,
„Notch” - nie występuje
Nieprawidłowy przepływ w tętnicy macicznej po 26 tygodniu ciąży
PI>1
Zjawisko „Notch”
Zmiany pulsacji i oporu w tętnicy macicznej w przebiegu ciąży fizjologicznej
Do 10Hbd bardzo wysoka pulsacja - fizjologicznie wystętuje „Notch”
10 - 25Hbd liniowy spadek pulsacji - „Notch” raczej nie występuje
Powyżej 25Hbd PI<1, „Notch” nigdy nie występuje
Krążenie łożyskowo - płodowe
Tętnice pępowinowe
Żyła pępowinowa
Naczynia pępowinowe lokalizuje się w okolicy przyczepu łożyskowego pępowiny lub w wolnej pętli pępowiny
Im dalej od przyczepu łożyskowego pępowiny tym opór może być większy
Pępowina metoda CDI
- Przepływ krwi w tętnicy pępowinowej w I trymestrze ciąży
RI około 1
PI>2
Pulsacja w żyle pępowinowej
Brak przepływu końcowo-rozkurczowego
- Prawidłowy przepływ w AU(t.pępowinowa) w III trymestrze
PI około 1
RI <0,66
S/D <3
Zmiany PI w czasie trwania ciąży fizjologicznej
Do 22Hbd pulsacja i opór bardzo wysokie ; PI>1,5
Od 22Hbd pulsacja spada ; średni PI ok. 1
Opór RI do 22Hbd > 0,66
Opór RI powyżej 22Hbd <0,66
Nieprawidłowy przepływ w AU w III trymestrze ciąży
Wzrost oporu i pulsacji w AU
AEDVF - absence of end diastolic velocity
REDVF - reversed end - diastolic velocity
Wzrost oporu i pulsacji w AU
AEDVF - absence of end diastolic velocity
Brak przepływu końcowo - rozkurczowego
Poprzedza o 72h karditokograficzne objawy zagrożenia płodu !! :
- STV<2,5ms
- Milcząca oscylacja
- Deceleracje późne (Aminofilina ;)
- Istnieje potencjalna możliwość kontynuowania ciąży
REDVF - reversed end - diastolic velocity odwrócony przepływ końcowo - rozkurczowy
Krążenie płodowe
OUN --->Tętnica mózgu środkowa MCA
Krążenie obwodowe
- Tętnicze (Aorta zstępująca, Tętnica nerkowa, Tętnica śledzionowa, Tętnice wątrobowe Inne (udowa, biodrowa wewnętrzna)
- Żylne ( Przewód żylny - Ductus venosus)
Koło tętnicze Wilisa - CDE
Prawidłowy przepływ w MCA w III trymestrze ciąży (MCA - tętnica mózgu środkowa)
Badania fali przepływu MCA wykonywane są w II i III trymestrze
Pulsacja i opór w MCA maleje liniowo z czasem trwania ciąży
Średnie prawidłowe wartości wskaźników przepływu w ciąży III trymestru
- PI - 1-2
- RI>0,66
- S/D>3
Zmiany PI w czasie ciąży fizjologicznej
Centralizacja krążenia płodowego
Zmiany przepływu krwi w krążeniu płodowym są efektem reakcji płodu na niedotlenienie (niewydolność przewlekła łożyska, niedokrwistość, wada serca i inne)
Nadnerczowy wyrzut adrenaliny
Pobudzenie adrenergicznych receptorów β2, zlokalizowanych w naczyniach OUN, nadnerczy, nerek, naczyń wieńcowych
Wzrost przepływu w ww. narządach - spadek PI, RI, S/D w naczyniach ww. narządów
Brain sparing effect (BSE) => Efekt centralizacji krążenia mózgowego
Spadek PI, RI, S/D w MCA
Wynik kompensacji zaburzeń utlenowania płodu
Pojawia się przed wystąpieniem zmian w KTG i profilu biofizycznym
Jest pierwszym objawem wczesnego zagrożenia płodu
Jest wskazaniem do weryfikacji dobrostanu płodu - OCT
Może wystąpić w przebiegu:
IUGR
Ciąża po terminie - niewydolność łożyska
Małowodzie
Okręcenie płodu pępowiną
Niedokrwistość płodu
Aby rozpoznać BSE należy wykonać badanie przepływu w MCA oraz AU
Wyliczyć wskaźnik CPP mózgowo-łożyskowy
CPP=PIMCA/PIAU
BSE gdy CPP<1,08
Aorta zstępująca - TA
Przepływ w aorcie zstępującej badany jest w odcinku piersiowym aorty bezpośrednio nad przeponą
Prawidłowy przepływ w TA
Prawidłowy przepływ w AU w III trymestrze
- PI około 1
- RI <0,66
- S/D <3
Zmiany PI w TA w ciąży fizjologicznej
PI w ciąży donoszonej około - 2
RI w TA jest wartością względnie stałą
Wskaźnik mózgowo - aortalny
PIMCA/PITA
w sytuacji zagrożenia płodu PI w MCA - maleje
w TA - rośniePIMCA/PITA - maleje
AEDVF = Brak przepływu końcowo - rozkurczowego
Przewód żylny DV
Utlenowana krew przepływa z łożyska przez przewód żylny, otwór owalny do lewego serca i dalej do mózgu i tętnic wieńcowych
Przez DV przepływa 50% krwi z żyły pępowinowej
Uwidocznienie DV w badaniu CDI ---> skośny przekrój górnej połowy brzucha płodu
Charakterystyka przepływu w DV
Dwa piki przepływu
S - skurcz komór
D - rozkurcz komór
A - skurcz przedsionków
Prawidłowy przepływ w DV
Przewód żylny jest naczyniem niskooporowym
Duży przepływ rozkurczowy
Niski PIV
Współczynniki opisujące przepływ żylny
PIV - indeks pulsacji dla żył
PVIV - indeks maksymalnego przepływu
S/A - wskaźnik skurczowo - rozkurczowy
- PIV - (S-A)/t (średni czas max. przepływu)
- PVIV - (S-A)/D
- S/A - S/A
Patologiczne przepływy w DV
Pojawiają się na skutek wzrostu oporu w krążeniu płodu
Maleje przede wszystkim przepływ w okresie skurczu przedsionków serca płodu
Rośnie: PIV, PVIV
Wzrost oporu w DV
Wzrost oporu w DV oraz zanik w okresie A
Wzrost oporu naczyniowego oraz odwrócony przepływ w okresie A
Kliniczne zastosowanie dopplerowskiej analizy fali przepływu
Prewencja PIH
Monitorowanie stanu płodu w przebiegu IUGR
Monitorowanie stanu płodu w HRP
- PIH, DMG, małowodzie, wielowodzie
Monitorowanie stanu płodu w ciąży po terminie
Monitorowanie stanu płodu w ciąży powikłanej niedokrwistością płodu
Monitorowanie stanu płodu w ciąży z wadą serca płodu
Prewencja PIH
Wykonanie badania przepływu w tętnicy macicznej ok. 22-25Hbd
Stwierdzenie obustronnego „notch” - duże ryzyko pojawienia się nadciśnienia indukowanego ciążą
Monitorowanie stanu płodu w przebiegu IUGR
Typowe objawy USG w ciąży powikłanej IUGR
- EFW<10 centyla
- FL/AC>24 (20-24)
- HC/AC>1,08 (0,89-1,08)
- Brak przyrostu masy płodu w badaniach co 10 dni
- Małowodzie
- BSE
- Wzrost oporu w: AU, TA, DV
Brain sparing effect (BSE) => Efekt centralizacji krążenia mózgowego
Aby rozpoznać BSE należy wykonać badanie przepływu w MCA oraz AU
Wyliczyć wskaźnik CPP mózgowo-łożyskowy
- CPP=PIMCA/PIAU
- BSE gdy CPP<1,08
Wzrost oporu i pulsacji w AU
Wzrost oporu w DV
AEDVF - absence of end diastolic velocity =>Brak przepływu końcowo - rozkurczowego
Poprzedza o 72h karditokograficzne objawy zagrożenia płodu:
STV<2,5ms
Milcząca oscylacja
Deceleracje późne
Istnieje potencjalna możliwość kontynuowania ciąży
REDVF - reversed end - diastolic velocity odwrócony przepływ końcowo - rozkurczowy
AEDVF - Brak przepływu końcowo - rozkurczowego
Wzrost oporu w DV oraz zanik w okresie A
Wzrost oporu naczyniowego oraz odwrócony przepływ w okresie A
Monitorowanie stanu płodu w ciąży po terminie
Typowe objawy USG w ciąży po terminie
Spadek AFI poniżej 100 - 50mm
Wzrost przepływu rozkurczowego w MCA
CPP>1,08
Wzrost oporu w AU
11
FUNGUS gr D VL
Wyszukiwarka
Podobne podstrony:
METODY DIAGNOSTYCZNE W POŁOŻNICTWIE2
!!! Metody diagnostyczne komentarz !!!, położnictwo, PołożnictwoII
T 3[1] METODY DIAGNOZOWANIA I ROZWIAZYWANIA PROBLEMOW
SEMINARIUM neuro diagnostyka
Metody diagnozy psychologicznej
Przykladowy wywiad obrazujacy prace z oporem, Wywiad psychologiczny i jakościowe metody diagnostyczn
Informacje zwrotne, Wywiad psychologiczny i jakościowe metody diagnostyczne
METODY DIAGNOSTYKI SKORY, Kosmatologia
Diagnostyka, Położnictwo i ginekologia, @ Ginekologia
Metody diagnostyki funkcjonalnej egzamin
RODZAJE PYTAN, Wywiad psychologiczny i jakościowe metody diagnostyczne
kąt Q i jego następstwa, metody diagnostyki funkcjonalnej
metody diagnozowania wad postaw ciała
06 metody diagnostyczne(1)
METODY DIAGNOSTYKI SKÓRY
JAKIE MIĘŚNIE BIORĄ UDZIAŁ W CHODZIE, metody diagnostyki funkcjonalnej
wykaz literatury metody diagnozy w pedagogice specjalnej
METODY DIAGNOSTYCZNE
Gronostajski,podstawy i techniki wytwarzania II,Metody diagnostyki maszyn
więcej podobnych podstron