
Urazy tkanek
miękkich

Rany
Rana jest przerwaniem ciągłości tkanek
pod wpływem urazu
Czynniki uszkadzające to uraz:
• Mechaniczny
• Termiczny
• Chemiczny
• Energia promienista

Podział ran
Pod względem:
• mechanizmu urazu
• czystości
• głębokości

Rodzaje ran
(mechanizm uszkodzenia)
• Otarcie naskórka
– uraz działa równolegle lub stycznie
do powierzchni skóry.
• Stłuczenie
– wylew śródskórny, bez uformowanego krwiaka.
• Rana cięta
– uraz jest zadany ostrym narzędziem, brzegi rany są
gładkie, równe, bez widocznych obumarłych tkanek. Obficie krwawi.
Goi się najszybciej ze wszystkich ran.
(brzucha)
• Rana rąbana
– jest podobna do ciętej, ale większa i głębsza.
Widać uszkodzone tkanki. Towarzysza jej obrażenie głębiej
położonych tkanek.
• Rana szarpana
– przedmiot, który ją powoduje rozrywa tkanki.
Brzegi są nierówne ze zniszczonymi tkankami.

Rodzaje ran
• Rana tłuczona
– jest zadana tępym narzędziem, działającym
prostopadle do powierzchni tkanek. Brzegi są nierówne ze
zmiażdżonymi tkankami. Krwawienie jest zwykle skąpe.
• Rana miażdżona
– jest zadana przedmiotem o dużej masie.
Towarzyszy jej rozległa martwica otaczających tkanek. Krwawienie
jest zwykle małe.
• Rana kłuta
– jest zadana długim, wąskim narzędziem. Otwór
zewnętrzny jest mały. Może drążyć do narządów wewnętrznych.
• Rana płatowa
– rana jest zadana narzędziem działającym
ukośnie do powierzchni skóry. Płat może być uszypułowany.
Ukrwienie płata zależy od szerokości szypuły.
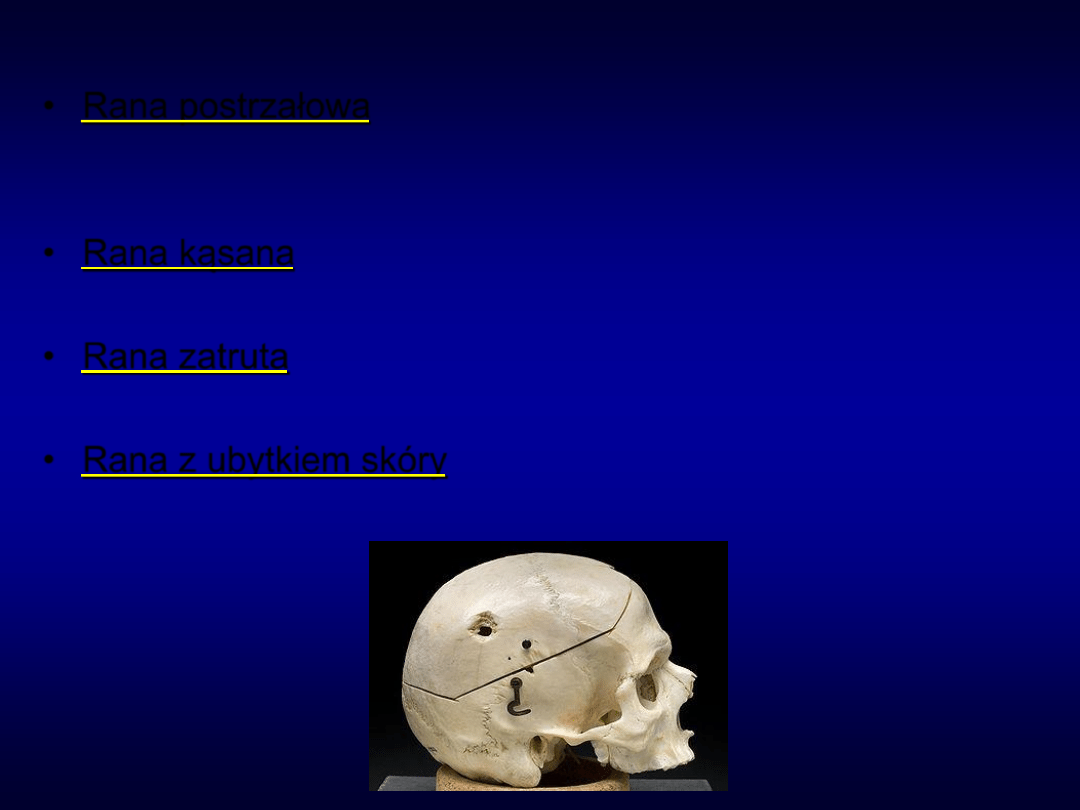
• Rana postrzałowa
– rana ślepa lub na przestrzał. Uszkodzenie
dotyczy kanału rany jak również otaczających tkanek. Stopień
uszkodzenie zależy głównie od prędkości pocisku.
• Rana kąsana
– może być zadana przez zwierzę lub człowieka.
Goją się źle i mogą prowadzić do poważnych powikłań.
• Rana zatruta
– powstaje na skutek ukąszenia przez żmiję lub
owada.
• Rana z ubytkiem skóry
– towarzyszy jej ubytek skóry. Wymaga
pokrycie przeszczepem skóry lub płatem przesuniętym.

Rodzaje ran
(ryzyko zakażenia)
• Rana czysta
– nie ma objawów zakażenia rany i ryzyko
zakażenia jest niskie, np. rany po strumektomii, mastektomii
• Rana skażona
– nie ma objawów zakażenia rany, ale ryzyko
zakażenia jest wysokie, np. rany po zabiegach z otwarciem
przewodu pokarmowego lub dróg żółciowych.
• Rana zakażona
– rana z objawami zakażenia, np. urazowe rany
zastarzałe.
• Rana zastarzała
– rana, która nie została zaopatrzona przez
12-24 godziny

Rodzaje ran
(głębokość)
• Otarcia i zadrapania
-
uszkodzeniu ulega jedynie naskórek
i powierzchowne warstwy skóry właściwej.
• Rany powierzchowne
– nie przekraczają tkanki podskórnej.
• Rany głębokie
– uszkodzenie przekracza tkankę podskórną.

Rodzaje ran
• Rany proste
-
dotyczą przeważnie powłok (zawsze ocena czy nie
penetrują głębiej)
• Rany złożone
– ranie towarzyszy uszkodzenie ścięgien, kości,
stawów, nerwów, naczyń, jam ciała, narządów wewnętrznych.
• Rany powikłane
– ranie towarzyszy, zakażenie, ropień, ropowica
przyranna.

Zakażenia ropne
• Zastrzał
-
ropne zakażenie dłoniowej powierzchni palca;
skóry, tkanki podskórnej, ścięgnisty, stawowy.
• Zanokcica
– ropne zakażenie wału paznokciowego.
• Czyrak
–
ropne zakażenie mieszka włosowego.
• Ropień sutka
Leczenie
– chirurgiczne.

Zakażenia ropne
Powierzchowne
Rozlane
Ograniczone
Ropotok Ropniak
Głębokie
Rozlane
Ograniczone
Ropowica Ropień

Tam gdzie dobre ukrwienie tam dobre gojenie.
Nie ma gojenia, gdy zakażenie.
Nie szyjemy pod napięciem.
Wycinamy oszczędnie (łatwiej wyciąć niż dokonać rekonstrukcji).
Kto gęsto szyje, ten często pruje.
Duży chirurg - duże cięcie, mały chirurg – małe cięcie.
Leczenie
ran
(podstawowe zasady)

• Zatamowanie
krwawienia
:
-
ucisk na miejsce krwawiące (nie wata, nie lignina)
-
krwawienie tętnicze – ucisk ręką na tętnicę doprowadzającą krew
do danego obszaru.
t. ramienna -
w rowku m. dwugłowego
t. udowa - w pachwinie
t. pachowa - w dole pachowym
• Zabezpieczenie rany przed wtórnym zakażeniem:
-
ranę przemyć solą fizjologiczną, okolicę rany spirytusem, założyć
jałowy opatrunek.
Pierwsza
pomoc

• Unieruchomienie
– zmniejsza ból, działa p. bólowo, zabezpiecza
przed wtórnym urazem, fizjologiczne ustawienie kończyny.
• Złagodzenie bólu
– unieruchomienie, elewacja kończyny, leki
p. bólowe, najlepiej parenteralnie.
• Amputacja urazowa
– kikut bliższy – jałowy opatrunek,
część amputowana – obłożyć wodą z lodem (+2 do+4 st.C).
Pierwsza pomoc

• Znieczulenie
– nasiękowe, rzadziej przewodowe (Obersta).
Lignokaina 1%-
2%, + Bupiwakaina (przedłuża czas znieczulenia),
+ Adrenalina (ischemia, zmniejszenie krwawienia; nie stosować
adrenaliny na palce, nos, małżowinę uszną).
• Oczyszczenie ran
-
obfite przepłukanie solą fizjologiczną
lub wodą utlenioną.
• Tamowanie krwawienia
– uniesienie kończyny, ucisk,
koagulacja, podwiązanie naczynia.
• Usunięcie ciał obcych
-
złe gojenie, ryzyko infekcji.
Leczenie ran

• Wycięcie zmiażdżonych i martwych tkanek
• Szycie rany
-
bez napięcia, nie za gęsto, nie za mocno, skóra
szew niewchłanialny, tkanka podskórna szwy wchłanialne (3-0, 4-0).
• Leczenie zakażenia
- posiew z rany.
• Ocena ukrwienia, unerwienia, ruchów czynnych
- bardzo
ważne na początku leczenia.
Leczenie ran

• Wycięcie rany
• Rozcięcie rany
• Zeszycie rany
- pierwotne
– natychmiast po urazie (szew pierwotny)
- pierwotne odroczone
– 3-4 dni po urazie (szew pierwotny
odroczony)
-
wtórne – po ustąpieniu zakażenia (szew wtórny rany)
Kiedy nie szyjemy rany?
• po upływie 6 godz. od urazu (wyjątek głowa)
• rany powikłane
• po ugryzieniu przez człowieka, psa
Leczenie
ran

Leczenie ran
• Otarcie naskórka
– na twarzy, szyi, rękach, nogach – leczenie
na otwarto. Inne okolice jałowy opatrunek, nie zmieniać zbyt często.
Obowiązuje profilaktyka p. tężcowa.
• Rany drążące do mięśni
– szerokie rozcięcie lub wycięcie.
Wycięcie tkanek martwych, szycie powięzi (?). Drenaż. Elewacja
kończyny, antybiotyk. Codziennie opatrunek. Obserwacja pod kątem
zakażenia beztlenowcami.
• Rana z uszkodzeniem ścięgien
– leczenie w szpitalu, często
w warunkach sali operacyjnej. Bardzo ważne wczesne rozpoznanie
uszkodzenia ścięgien zginaczy i prostowników.

Leczenie ran
Rana z uszkodzeniem nerwów
– bardzo ważne wczesne
rozpoznanie uszkodzenia nerwów (rekonstrukcja?)
N. łokciowy – niemożność przywiedzenia kciuka do wskaziciela,
przywodzenie i odwodzenie palców jest niemożliwe
(ręka szponista).
N. promieniowy
– niemożność wyprostowania palców i nadgarstka
(ręka opadająca)
N. pośrodkowy – niemożność zgięcia w stawach
międzypaliczkowych bliższych, niemożność zgięcia kciuka
i wskaziciela we wszystkich stawach
(ręka błogosławiąca)

Leczenie
ran
• Ugryzienie przez psa
– rany nie szyjemy, ew. szew pierwotny
odroczony (dociągamy po 3-4 dniach). Unieruchomienie, antybiotyk.
Pamiętać o wściekliźnie. Obowiązuje profilaktyka p. tężcowa.
• Stłuczenie
– na skutek urazu nie doszło do uszkodzenia skóry,
kości i innych narządów. Unieruchomienie (ale nie za długo,
szczególnie u osób starszych). Rtg w zależności od wskazań.
• Podbiegnięcie krwawe
– uszkodzenia nn. krwionośnych, bez
uformowanego zbiornika. Maść z heparyną.
• Krwiak
-
uszkodzenia nn. krwionośnych, z uformowanym
zbiornikiem. Duże, objawy uciskowe wymagają odbarczenia.
Drenaż jak najkrócej – ryzyko infekcji. Zropiały krwiak – nacięcie
i drenaż do czasu ustąpienia wysięku ropnego.

• Rychłozrost
– gojenie pierwotne.
• Ziarninowanie
– gojenie wtórne.
• Odroczone zamknięcie
– gojenie pierwotne odroczone.
• Przeszczepy skóry
• Płaty przesunięte
O procesie gojenia decyduje rodzaj rany, pierwsza pomoc,
prawidłowe zaopatrzenie chirurgiczne.
Gojenie ran
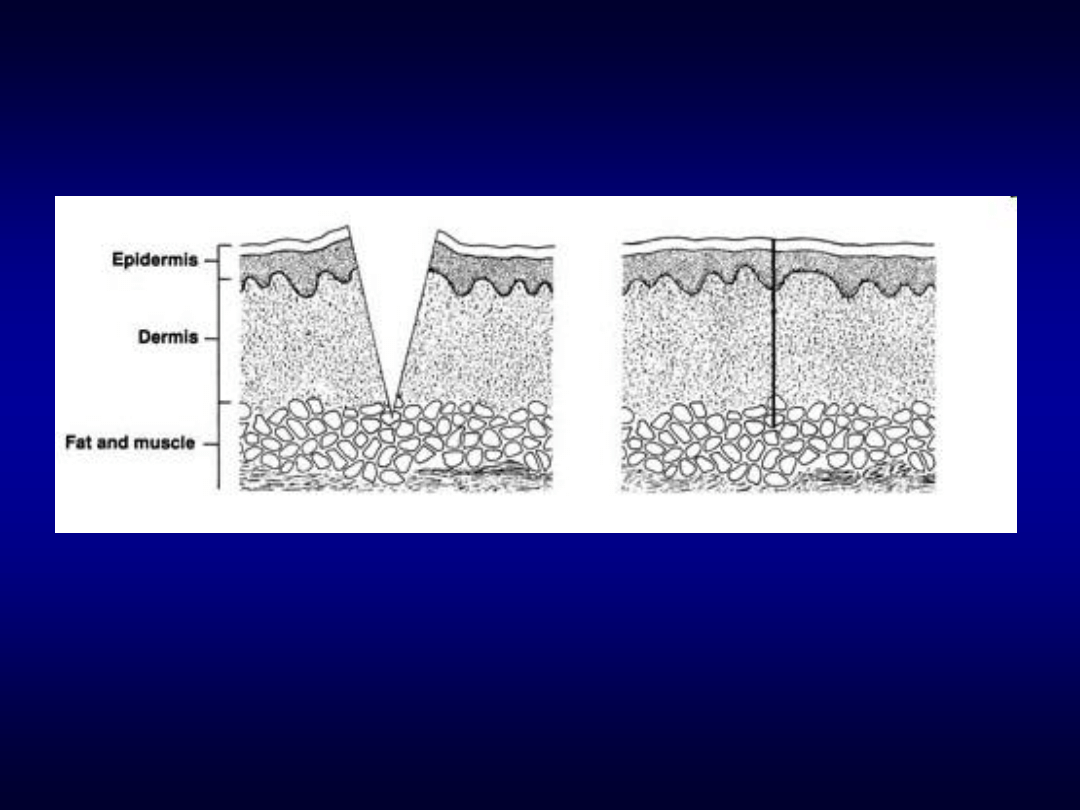
Gojenie przez rychłozrost
• Brzegi rany zbliżone przez szwy, zszywki, itp.
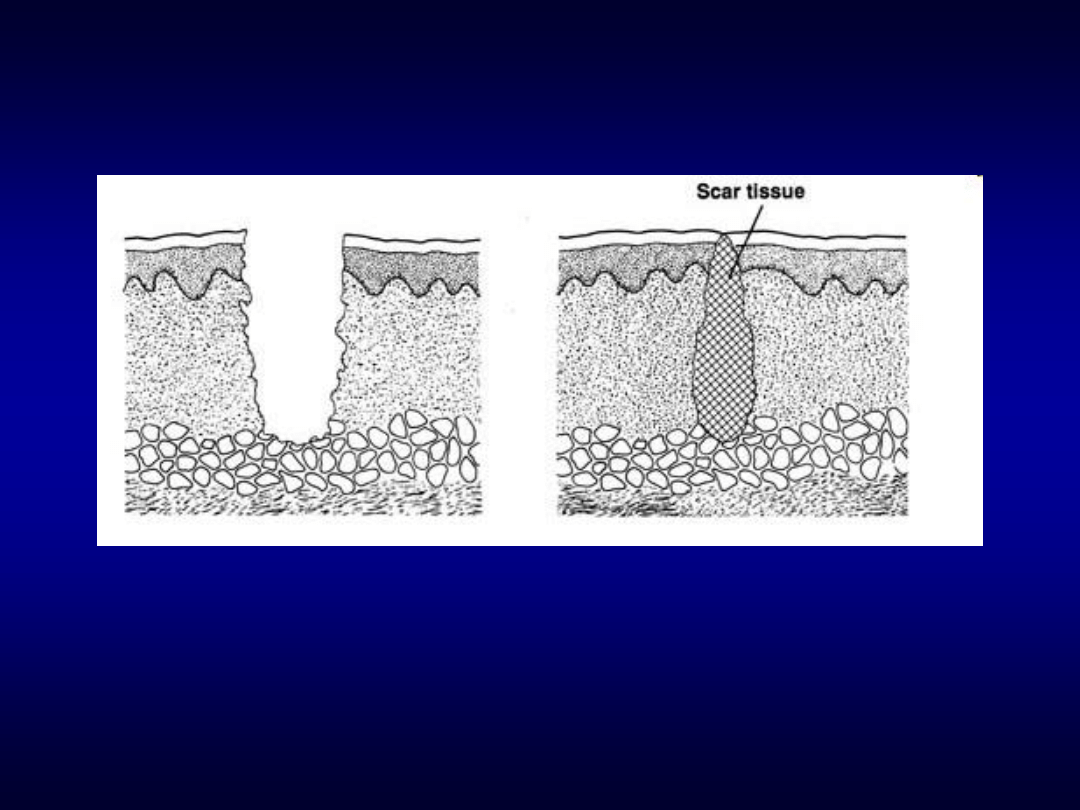
Odroczone zamknięcie ran
• Rana pozostawiona przez kilka dni otwarta
• Szycie rany po upewnieniu się, że nie ma cech infekcji
• Blizna wewnątrz rany
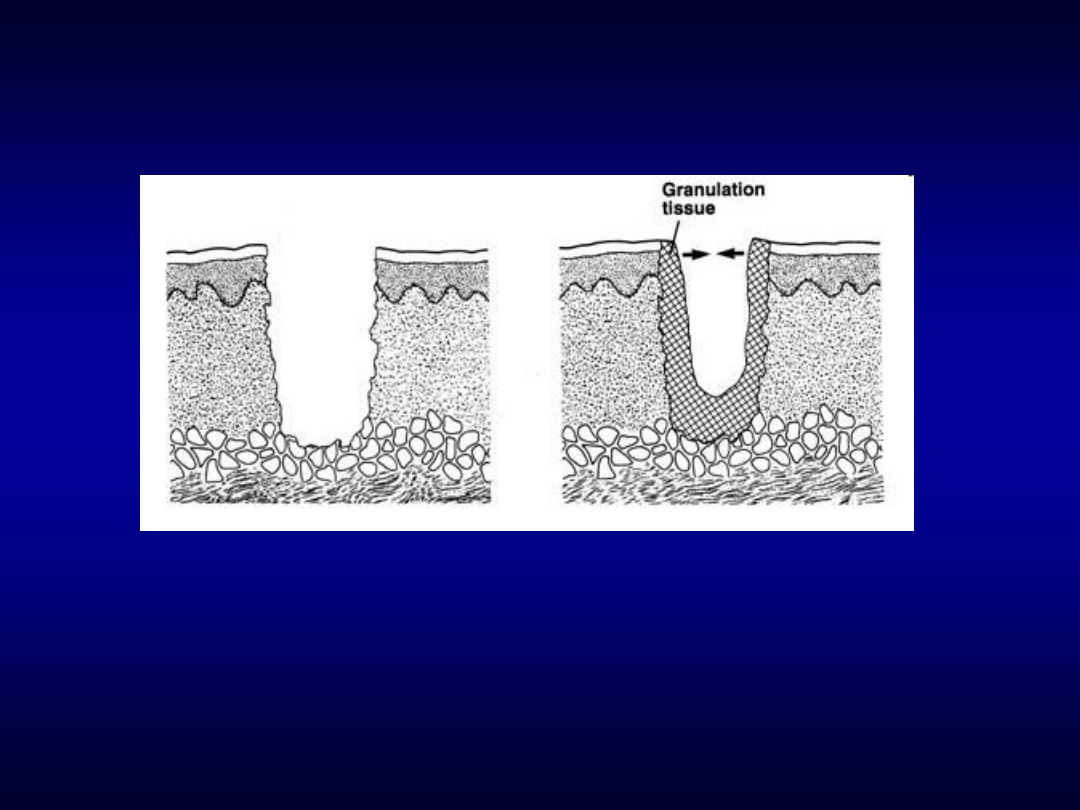
Gojenie przez ziarninowanie
• Rana nie szyta, goi się przez obkurczenie z
wytworzeniem blizny
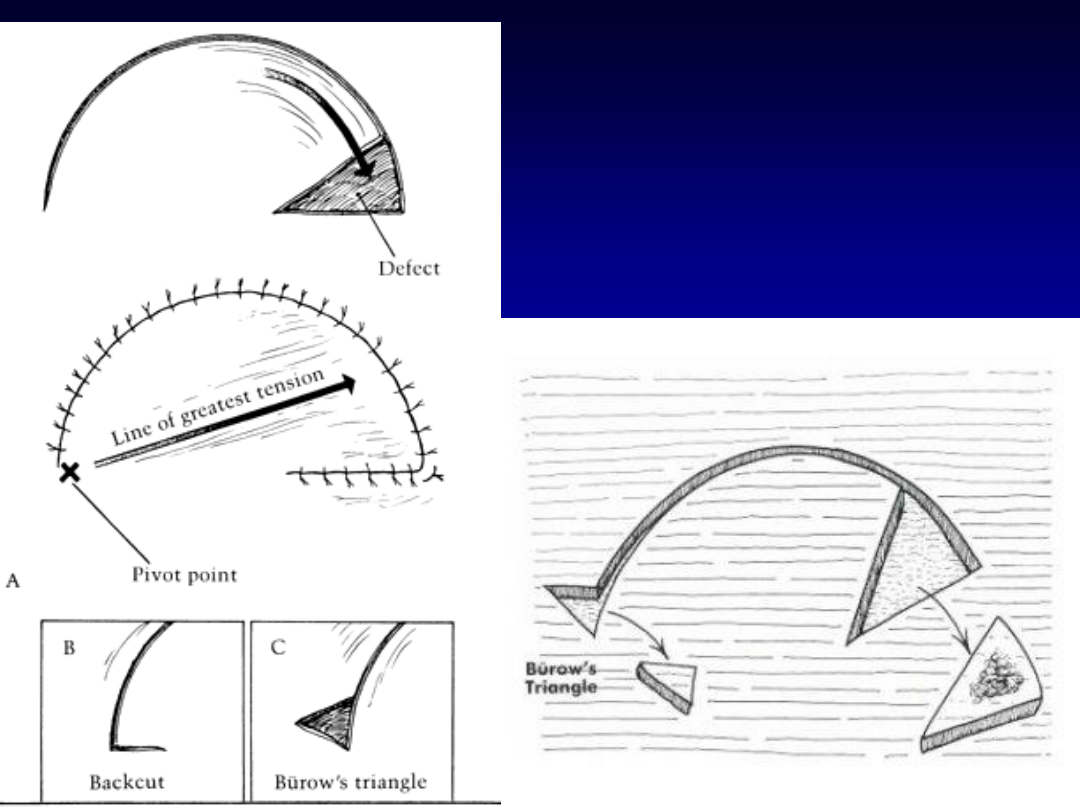
Płaty rotacyjne
Płaty rotacyjne

Mechanizmy
uczestniczące w gojeniu ran
• naskórkowanie
• obkurczanie
• odkładanie tkanki łącznej

Fazy gojenia się rany
1.
Faza zapalna/wysiękowa
2. Ograniczenie procesu zapalnego
3. Faza proliferacji
4. Faza przebudowy

Faza wysiękowa
Miejscowa reakcja zapalna
– nieswoista
reakcja na uraz
• Przekrwienie czynne w otoczeniu tkanek
uszkodzonych
• Wzmożona przepuszczalność naczyń
włosowatych
• Napływ granulocytów obojętnochłonnych,
limfocytów i monocytów

Ograniczanie procesu
zapalnego
• Oczyszczanie rany
• Dominują makrofagi
• Czas trwania 4-7 dni (w ranie
niepowkłanej)

Faza proliferacyjna
Właściwa faza gojenia
• W ranie pojawiają się fibroblasty
(największa aktywność przez ok. 6
tygodni)
– Wytwarzanie kolagenu
– Tworzenie blizny
• Epitelializacja

Faza przebudowy
• Porządkowanie struktury kolagenu –
wzdłuż linii największych napięć
• Przebudowa blizny i wzrost wytrzymałości
mechanicznej
• Początek ok 3 tygodni po urazie
• Blizna w swoim ostatecznym kształcie
tworzy się około 12 miesięcy

• Gojeniu ran sprzyjają:
- dobre ukrwienie,
-
brak zakażenia,
-
brak ciał obcych,
- brak martwych tkanek,
-
dobre przyleganie brzegów rany.
Gojenie ran

• Gojenie ran utrudniają:
Czynniki miejscowe:
- niedokrwienie tkanek,
-
zakażenie rany i otoczenia,
-
obecność ciał obcych i martwych tkanek,
-
oddalenie brzegów rany.
Gojenie ran

• Gojenie ran utrudniają:
Czynniki ogólne:
-
wstrząs,
-
niedokrwistość,
-
niedobiałczenie,
-
niedobór witamin (głównie C),
-
niedożywienie,
- wyniszczenie,
- chemioterapia,
- radioterapia,
- sterydoterapia.
Gojenie ran

• Rozejście rany
-
na skutek zakażenie, ciała obcego, krwiak,
zbyt wczesne usunięcie szwów, czynniki ogólne.
• Krwawienie
z rany
– zsunięcie podwiązki, zaburzenia hemostazy.
• Krwiak w ranie
– zła hemostaza, opróżnienie, drenaż.
• Ropień w ranie
– zakażenie krwiaka, złe oczyszczenie rany.
Opróżnienie, drenaż.
• Blizna przerostowa
– nadmierny rozrost tkanki łącznej
(skłonności osobnicze, zbyt duże napięcie zszytej rany).
Powikłania gojenia ran

Oparzenia
Głębokość oparzenia
• Oparzenie I stopnia
: tylko naskórek; zaczerwienienie, goi się bez
blizny
• Oparzenie II stopnia
:
-
powierzchowne (IIA): cała grubość naskórka i powierzchowne
warstwy skóry właściwej, pęcherze, niewielkie blizny.
-
głębokie (IIB): cała grubość naskórka i skóra właściwa, bez
przydatków; pozostawia rozległe blizny.
• Oparzenie III stopnia
: głębsze warstwy skóry.
Oparzenia pośredniej grubości skóry (I i IIA) – goją się samoistnie.
Oparzenia pełnej grubości skóry (IIB i III) – wymagają pokrycia
przeszczepem.

Oparzenia
Rozległość oparzenia
Reguła „9”. Głowa, kk górna 9%; kk dolna 18%; tułów 36%;
lub ręka chorego 1%.
Hospitalizacja jest niezbędna, gdy:
Oparzenie II stopnia > 10%, wszystkie oparzenia III stopnia, oparzenia
elektryczne, twarzy, oczu, uszu, rąk, stóp, krocza, dróg oddechowych.
Na przeżycie istotny wpływ mają:
• Wiek > 60 lat
• Oparzenie głębokie > 40%
• Oparzenie dróg oddechowych.

Patofizjologia choroby oparzeniowej
Hipowolemia
Wstrząs oparzeniowy jest wstrząsem oligowolemicznym
Utrata wody drogą parowania (ml/h): 25+pow.oparzenia (%) x
pow.ciała w m
2
Katabolizm
Dobowe zapotrzebowanie 6000-
8000 kcal/dobę.
25 kcal x m.c. (kg) + 40 kcal x % oparzonej powierzchni
Zakażenie
Najczęstsza przyczyna zgonów u oparzonych (ryzyko posocznicy)

Leczenie oparzeń
Miejscowe
Na miejscu wypadku: chłodzenie wodą, jałowy opatrunek.
W szpitalu:
• leczenie bez opatrunku – twarz, krocze, pośladki (I, IIA)
• leczenie przy użyciu opatrunków – pozostałe okolice (I, IIA)
• wczesna nekrektomia
i pokrycie rany auto, allo lub kseno
przeszczepami (IIB, III).
- jednoetapowo
-
wieloetapowo (< 30% pow. ciała w 1.etapie, kolejne etapy co 2-4 dni,
leczenie powinno być ukończone do 10. doby od urazu)
Najczęściej stosujemy przeszczepy pośredniej grubości; na twarz
przeszczep pełnej grubości skóry.
Leczenie operacyjne przykurczów wykonujemy najwcześniej po upływie
6-
12 miesięcy od urazu (gdy pełna stabilizacja i dojrzałość blizny)

Leczenie oparzeń
Ogólne
Płynoterapia:
Reguła Parkland
: 4ml x m.c. (kg) x % oparzonej powierzchni
Reguła Brooka
: 2ml x m.c. (kg) x % oparzonej powierzchni
W 1. dobie w ciągu pierwszych 8 godzin 50% objętości,
Przetaczamy roztwory krystaloidów, pod kontrolą diurezy (30-50ml/godz.)
Walka z zakażeniem:
Miejscowe, antybiotykoterapia
Walka z katabolizmem:
Żywienie doustne, dojelitowe, pozajelitowe (25% białko, 75% węglowodany,
tłuszcze)

Oparzenia elektryczne
• W przypadku zatrzymania krążenia – ABC
• Martwica tkanek i mięśni, hiperkaliemia, hemoglobimuria, mioglobinuria.
zapobieganie niewydolności nerek: forsowanie diurezy (70-100ml/h),
zwalczanie kwasicy (dwuwęglany), hiperkaliemii (furosemid, glukoza
z insuliną, wlewki z Resonium)
• Ryzyko zaburzeń rytmu serca.
• Rozległa, okrężna martwica – fasciotomia.
• Wczesna nekrektomia, pokrycie ubytków przeszczepami.
Oparzenia chemiczne
Kwas
– powstaje martwica skrzepowa
Zasada
– powstaje martwica rozpływna
Obfite spłukanie bieżącą wodą (30min.)
Dalsze postępowanie zależy od stopnia oparzenia, postępowanie jak
w oparzeniach termicznych
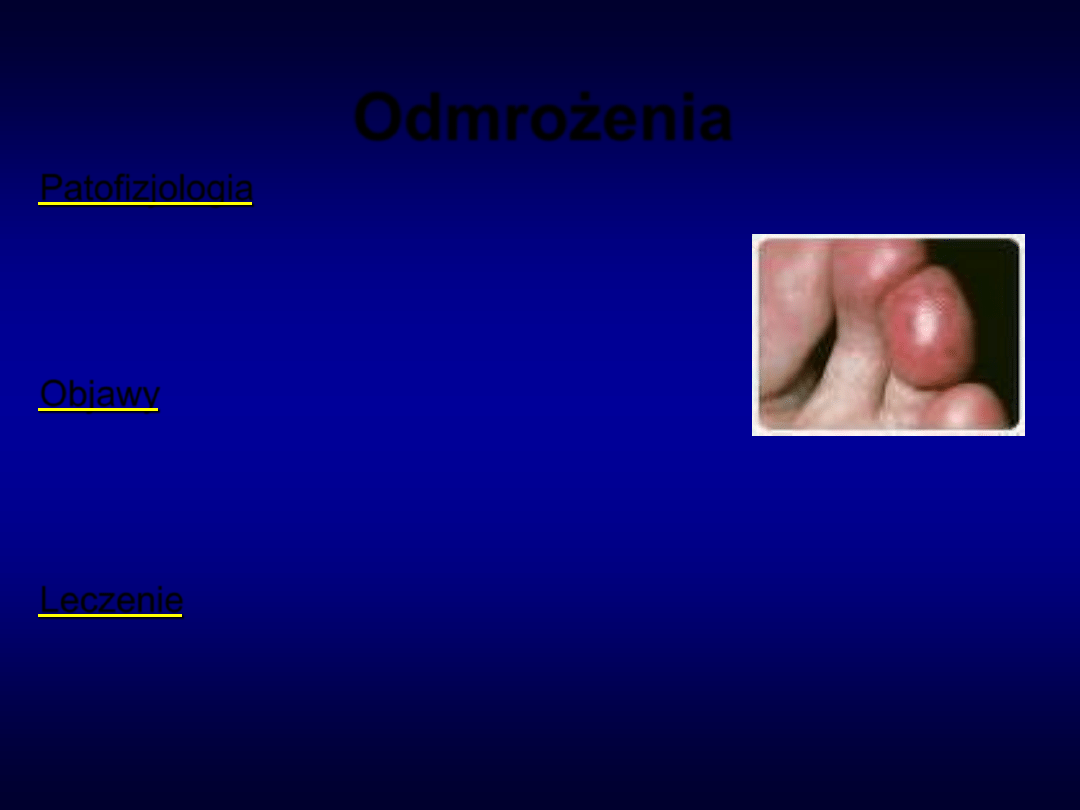
Odmrożenia
Patofizjologia
• Gromadzenie kryształków lodu w komórkach
• Zaburzenia krzepnięcia
• Uwalnianie mediatorów
Objawy
I stopień – bóle, kłucia
II stopień – obrzęki, pęcherze
III stopień – martwica skóry i tkanek leżących głębiej
Leczenie
Ogrzewanie, jałowy opatrunek, nie nacierać zmian, nie masować, nie
smarować maściami, gorącą wodą, termoforem, nie pić alkoholu.
Ciepłe kąpiele, unikanie ucisku, leki przeciwzakrzepowe, rozszerzające
naczynia, z amputacją nie należy się spieszyć (samoistna demarkacja)

Terminologia
Uodpornienie czynne
Anatoksyna (szczepionka)
– podajemy antygen.
Uodpornienie bierne
Antytoksyna (immunoglobulina)
– podajemy przeciwciało.

Tężec
• Choroba układu nerwowego o ostrym przebiegu wywołana neurotoksyną
bakteryjną, dochodzi do zwiększonego napięcia i silnych skurczów mięśni
szkieletowych.
• Laseczka tężca, beztlenowa, G-dodatnia, produkuje egzotoksynę
(tetanospazminę).
Po namnożeniu w ranie bakterie wydzielają do krwi neurotoksynę, która
drogą nn. obwodowych dostaje się do rogów przednich rdzenia
kręgowego, gdzie znosi hamujący wpływ neuroprzekaźników na napięcie
mm. szkietowych.
• Rezerwuar i drogi przenoszenia– p. pokarmowy zwierząt, do zakażenia
dochodzi przez zanieczyszczenie ziemią zranionej skóry.
• Przetrwalniki bakterii mogą być w ziemi przez wiele lat. Namnażają się
w ranie (nie rozprzestrzeniają się w organizmie).

Tężec
Objawy
• Występują w okresie od 3 dni do 3 tygodni.
• Zwiastuny: pocenie, niepokój, bóle głowy, mrowienie w ranie.
• Objawy: napięcie mm. żwaczy, sztywność karku,
szczękościsk.

Tężec
POSTAĆ
• Lekka – szczękościsk, uśmiech sardoniczny, poj. przykurcze.
• Umiarkowana – j.w. + dysfagia, sztywność.
• Ciężka – j.w. + uogólnione skurcze mięśni, niewydolność krążeniowo-
oddechowa.

Tężec
PROFILAKTYKA PIERWOTNA
Szczepienia podstawowe obowiązkowe:
Szczepionka skojarzona przeciwko błonicy, tężcowi i krztuścowi) lub DT
a) pierwsza dawka: 7.
–8. tydzień życia
b) druga dawka: po 6
–8 tygodniach od podania pierwszej dawki
c) trzecia dawka: po 6
–8 tygodniach od podania drugiej dawki
d) czwarta dawka: 16.
–18. miesiąc życia
e) DTaP: 6. rok życia
f) Td: 14. rok życia
g) Td: 19. rok życia lub ostatni rok nauki szkolnej.

PROFILAKTYKA WTÓRNA (PO ZRANIENIU)
• Osoba nie szczepiona, niekompletnie, brak dokumentacji
Ryzyko małe – anatoksyna i kontynuacja szczepienia podstawowego.
Ryzyko duże – antytoksyna, anatoksyna i kontynuacja szczepienia
podstawowego.
• Szczepienie podstawowe lub przypominające < 5 lat temu
Ryzyko małe – immunoprofilaktyka niepotrzebna
Ryzyko duże – immunoprofilaktyka niepotrzebna ew. 1 dawka
anatoksyny
Szczepienie podstawowe (kontynuacja)
– 0, 1, 6 miesięcy podskórnie, szczepionka
monowalenta
(T) lub skojarzona (przeciwko tężcowi i błonicy (Td).
Dawki przypominające – co 10 lat (min co 5 lat).

PROFILAKTYKA WTÓRNA (PO ZRANIENIU)
• Szczepienie podstawowe lub przypominające 5 - 10 lat temu
Ryzyko małe – 1 dawka anatoksyny
Ryzyko duże – 1 dawka anatoksyny
• Szczepienie podstawowe lub przypominające > 10 lat temu
Ryzyko małe – 1 dawka anatoksyny
Ryzyko duże – 1 dawka anatoksyny + antytoksyna

Tężec
RYZYKO ZACHOROWANIA
• Ryzyko małe
–
świeże, mało zabrudzone rany, bez martwych tkanek
• Ryzyko duże
–
rany mocno zanieczyszczone, zmiażdżone, martwe tkanki, opracowane
ponad 24 godz. wcześniej, postrzałowe, miażdżone, zabrudzone ziemią
lub odchodami.

Tężec
• Opracowanie rany!
Zgodnie z wytycznymi chirurgicznymi w celu minimalizacji ryzyka
rozwoju warunków beztlenowych w obrębie rany. Poważnym
błędem jest stosowanie tylko szczepień.
• Leczenie objawowe rozwiniętego tężca.
• Antybiotykoterapia
Nie jest przewidziana, nie wykazano jej skuteczności.

Wścieklizna
• Odzwierzęca ostra choroba wirusowa, przebiega pod postacią
zapalenia ośrodkowego układu nerwowego.
• Czynnik etiologiczny: wirus z grupy Rhabdoviridae (namnaża się w
mięśniach – motoneurony – oun – nerwy obwodowe – tkanki obwodowe).
• Okres wylęgania 9 dni – 19 lat średnio 3 miesiące).
• Źródła zakażenia: lis, pies, kot, wilk, kuna, borsuk, wiewiórka, nietoperz.
• Wirus jest w ślinie i tk. nerwowej chorego zwierzęcia.
• Do zakażenia dochodzi na skutek pokąsania i oślinienia błon śluzowych
lub uszkodzonej skóry. Możliwa jest droga kropelkowa od nietoperza.

Wścieklizna
Objawy
Występują w okresie ok. 3 miesięcy od pogryzienia.
Mrowienia wokół miejsca ugryzienia, nudności, gorączka, bóle karku.
Po kilku dniach znaczne pobudzenie, ślinotok, wodowstręt, kurcze mięśni,
zgon po ok. tygodniu.

Wścieklizna
ZAPOBIEGANIE I ZWALCZANIE
• Szczepienie zwierząt.
• Właściwy nadzór epidemiologiczny nad ogniskami wścieklizny.
• Szczepienie ludzi.
Szczepionka
– aktualnie wirus jest namnażany w hodowlach
komórkowych i tkankowych (nie ma tkanki nerwowej, nie ma powikłań
neurologicznych. Kiedyś zawiesina mózgów i rdzeni przedłużonych
królików zakażonych wirusem wścieklizny, potem oseski mysie (w płodzie
nie ma mieliny), zarodki kacze.
Podajemy domięśniowo lub głęboko podskórnie.

Wścieklizna
PROFIKALKTYKA PRZEDEKSPOZYCYJNA
• U kogo? U osób z potencjalnym ryzykiem ekspozycji na wirusa.
Lekarze i technicy weterynarii, myśliwi, policjanci, strażacy, listonosze,
dużo podróżujący?, dzieci?
• Szczepienia – schemat podstawowy: 0, 7, 28 dzień, potem: po roku
i co 5 lat lub co 2-5 lat.

Wścieklizna
PROFIKALKTYKA POEKSPOZYCYJNA
• U kogo? U osób mających kontakt ze zwierzęciem chorym
lub podejrzanym o zachorowanie na wściekliznę.
• Kategoria I
– dotykanie lub karmienie zwierząt oślinienie nienaruszonej
skóry. Nie było ekspozycji śluzówki na materiał zakaźny.
Nie wymaga żadnej profilaktyki.

Wścieklizna
Kategoria II
– pogryzienia bez naruszenia całej grubości skóry właściwej.
dotykanie lub karmienie zwierząt oślinienie nienaruszonej skóry.
Oślinienie uszkodzonej skóry.
Wymaga podania szczepionki (immunizacji czynnej)
- osoby szczepione: 0, 3.
- osoby nie szczepione: 0, 3, 7, 14, 28.
Kategoria III
– pogryzienia przez całą grubości skóry właściwej.
Oślinienie błony śluzowej lub rany na skórze.
Wymaga podania szczepionki i immunoglobuliny (immunizacji czynno-
biernej)
- osoby szczepione: 0, 3.
- osoby nie szczepione: 0, 3, 7, 14, 28.
• - immunoglobulina ludzka lub końska (do 7 dni po szczepieniu).

Wścieklizna
Zwierzę
znane, bez objawów obserwujemy przez 10 dni (w Polsce 15 dni),
jeżeli nie objawów wścieklizny profilaktyka poekspozycyjna może być
odłożona, lub szczepienie może być przerwane. Podobnie jeśli sekcja i
badanie mózgu nie wykazały wirusa.
Jeżeli
zwierzę
jest zdrowe a podczas obserwacji objawy choroby
–
rozpoczynamy szczepienia.
Zwierzę
wściekłe, dzikie, nieznane, niebadane – od razu szczepienia.
Opracowanie rany.
Oczyszczenie pod bieżącą wodą, zdezynfekowane, opracowanie
chirurgiczne, rany nie szyjemy, jeżeli jest to konieczne, to ostrzykujemy
ją immunoglobuliną przeciw wściekliźnie.

Zgorzel gazowa
• Zakażenie bakteriami beztlenowymi.
• Duże ryzyko przy ranach głębokich, drążących do mięśni, z martwicą.
Objawy
Dysproporcja między zmianami miejscowymi (trzeszczenie, obrzęk,
zasinienie, niewielka ilość posokowatej wydzieliny) a stanem ogólnym
(zaburzenia świadomości, zaburzenia oddechowe, wstrząs, niewydolność
wielonarządowa).
Leczenie
Najważniejsze jest szerokie rozcięcie rany, kontrola głębokości penetracji
rany. Otwarcie wszystkich zachyłków.
Antybiotyk, początkowo empirycznie, potem zgodnie z posiewem.
Dalsze leczenie objawowe.

Krwiak podpaznokciowy
– nakłucie płytki paznokciowej gorącym
spinaczem biurowym, ewakuowania krwiaka.
Wbity haczyk wędkarski
– przekłuć skórę i odciąć grot.
Szczególne sytuacje

ISTOTNE
• zabieg w miejscu przystosowanym do tego
– stół
– oświetlenie
– dostępność koagulacji
– zestaw narzędzi i szwów
• zabieg w warunkach jak najbardziej jałowych
• KONIECZNA
pomoc pielęgniarki a czasami
drugiego chirurga

Przygotowanie miejsca
operowanego
• odpowiednie umycie roztworem
przeciwbakteryjnym
– alkoholowe
– niealkoholowe
• obłożenie pola jałowymi chustami
(czasami problematyczne)

Znieczulenie nasiękowe
• Lignocaina (1%, 2%) lub ewentualnie Bupiwakaina (lub obi)e
• dawka toksyczna Lignocainy – 7mg/kg m.c.
• 1% roztwór lignocainy - 10mg/ml
70 kg pacjent
– dawka toksyczna – 490 mg
– 49 ml Liognocainy 1%
– 25ml Lignocainy 2%
30 kg dziecko
– dawka toksyczna – 210mg
– 20ml Lignocainy 1%
– 10ml Lignocainy 2%

N
iewielkie rany i zakażenia palców
znieczulenie wiązek nerwów palca lub znieczulenie
okrężne (2% Lignocaina)
• krwiak podpaznokciowy
• oderwanie/odcięcie końca opuszki palca bez
odsłonięcia kości lub z odsłonięciem szczytu paliczka
• oderwanie paznokcia
• zanokcica
• zastrzał
• wrastający paznokieć
Wyszukiwarka
Podobne podstrony:
Urazy tkanek miekkich, st. Rehabilitacja materiały, Ortopedia
URAZY TKANEK MIĘKKICH MR
Urazy tkanek miękkich
ZK IV Urazy V Terapia urazow tkanek miekkich
mięsaki tkanek miękkich i kości
Uszkodzenie tkanek miekkich
URAZY TK MIEKKICH
Rozpoznawanie i leczenie zakażeń skóry i tkanek miękkich
OBRAŻENIA TKANEK MIĘKKICH NARZĄDU RUCHU, Fizjoterapia, Ortopedia
NOWOTWORY TKANEK MIĘKKICH
Rozdział& KOŚCI, STAWY I GUZY TKANEK MIĘKKICH
1 PRELEKCJA GUZY TKANEK MIĘKKICH 03
Patologie w obrębie tkanek miękkich kończyny górnej
Terapia tkanek miękkich PIR
sem3 urazy tk miekkich
02 OBRAŻENIA TKANEK MIĘKKICHid 3429 ppt
Reumatyzm tkanek miękkich
więcej podobnych podstron