1
Patogeneza zakażeń wirusowych
Istotą zakażeń wirusowych jest wniknięcie do wnętrza wrażliwych komórek organizmu
gospodarza, następnie replikowanie wirusów potomnych, co pociąga za sobą zmianę metabolizmu
komórek gospodarza.
Zakażenie komórki
Zakażenie komórki przez wirusy może przebiegać – w zależności od gatunku – na wiele
sposobów. Jednakże niezależnie od występujących różnic, podstawowe procesy zachodzące
podczas takiej infekcji są wspólne dla wszystkich wirusów. Najbardziej ogólny schemat
przedstawiony jest na poniższym rysunku:
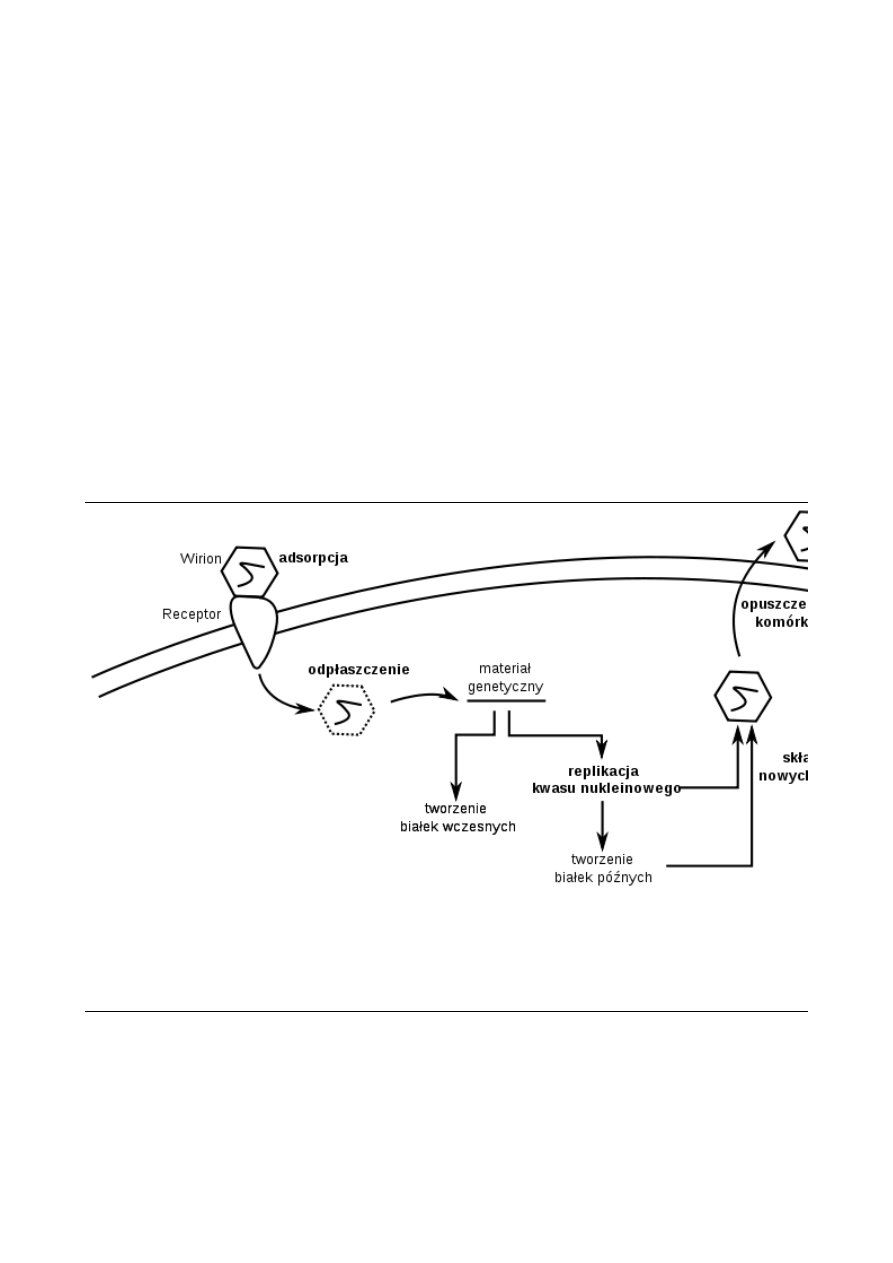
Rys 1. Zakażenie wirusowe komórki
[http://www.doctormed.pl/wydzial/230/artykul/194/Wirusy%20%28%C5%82ac.%20virus%20-%20trucizna%29].
Znaczenie poszczególnych etapów przedstawia się następująco:
1.
Adsorpcja
jest procesem przylegania wirusa do powierzchni komórki – jest o
czywiście

2
niezbędnym wstępem do zakażenia. Opiera się ona na połączeniu ze specyficznym
receptorem, z czego z kolei wynika tropizm tkankowy
wirusa. Białko wirusowe, od
którego zależy rozpoznanie komórki to tzw. białko wiążące receptor.
2.
Penetracja
jest procesem wnikania wirusa do komórki po jego uprzednim połączeniu się z
receptorem. Może ono zachodzić na jeden z trzech podstawowych sposobów:
1. fuzja –
zachodzi w przypadku wirusów, które są otoczone błoną lipidową
zawierającą białko fuzyjne. Otoczka lipidowa wirusa zlewa się z błoną
omórkową, dzięki czemu wirus wnika do wnętrza;
2. wiropeksja
jest sposobem polegającym na wykorzystaniu naturalnych
mechanizmów komórki, które są wykorzystywane do pobierania różnych substancji
odżywczych i regulacyjnych. Także w tym przypadku wirus musi posiadać otoczkę,
gdyż na jednym z etapów wiropeksji dochodzi do zlewania się błon;
3.
"wślizgiwanie się" (endocytoza) polega na bezpośrednim przejściu przez błonę
komórki. Zachodzi ono w przypadku wirusów bezotoczkowych.
3.
Odpłaszczenie
wirusa polega na uwolnieniu materiału genetycznego wirusa. W przypadku
fuzji i wiropeksji zwykle następuje ono już podczas wnikania, gdyż jest bezpośrednio
związane z mechanizmem penetracji.
4.
Produkcja białek wczesnych
–
zanim genom zostanie zreplikowany, często zdarza się, że
potrzebne są białka niezbędne do pewnych czynności z tym związanych oraz inne,
odpowiedzialne za zmianę metabolizmu komórki.
5.
Replikacja genomu
zachodzi w różny sposób, zależnie od charakteru materiału
genetycznego, co zostało przedstawione wcześniej. Tutaj może dojść także do integracji
genomu wirusa z genomem gospodarza.
6.
Produkcja białek późnych
zachodzi z reguły na podstawie kodu genetycznego ze świeżo
wyprodukowanych nowych genomów. Są to zwykle białka strukturalne, wchodzące w
skład kapsydu, oraz białka umożliwiające prawidłowe złożenie wirionów.
7.
Składanie wirionów
to proces, w którym dochodzi do wytworzenia nukleokapsydów.
8.
Uwalnianie wirionów z komórki
następuje po ich złożeniu. Wirusy bezotoczkowe

3
zwykle uwalniają się po śmierci komórki i jej rozpadzie, natomiast wirusy otoczkowe
pączkują z powierzchni komórki. Otoczka lipidowa wirusa to zwykle pozyskany na tym
etapie fragment błony komórkowej gospodarza.
Zakażenie organizmu
Mimo wciąż nieznanych w szczegółach mechanizmów zakażeń wirusowych na poziomie
organizmu, przy obecnym stanie wiedzy można wyróżnić dwa główne rodzaje zakażeń, oparte na
miejscu występowania wirusa:
•
Zakażenia miejscowe – wirusy występują w określonym narządzie lub tkance i nie
rozprzestrzeniają się na cały organizm; przykładem może być krowianka, która dotyczy
tylko skóry, albo grypa, w przypadku której atakowana jest
błona śluzowa gardła.
•
Zakażenie uogólnione – dotyczy zwłaszcza chorób gorączkowych; przebiega ono według
następującego schematu:
1.
Wirusy przenikają przez nabłonek i podlegają wstępnej replikacji (mogą także powielać się
w samym nabłonku);
2.
Po wstępnej replikacji dochodzi do przedostania się wirionów do krwi i chłonki; efektem
jest powstanie pierwotnej wiremii, której towarzyszy pierwszy rzut
3.
Wirusy atakują układ siateczkowo-śródbłonkowy, gdzie dochodzi do ponownej replikacji;
4.
Wiriony po raz drugi dostają się do krążenia, wywołując wiremię wtórną, której także
5. W wyniku tropizmu tkankowego
zajmowane są narządy docelowe, czego wynikiem jest
powstanie mniej lub bardziej charakterystycznych objawów chorobowych. Najważniejsze
narządy docelowe to skóra, wątroba, płuca, układ nerwowy i nerki.
Schemat zakażenia uogólnionego został opracowany przez Fennera.
Często się jednak zdarza, że wirus dostający się do organizmu nie znajduje w nim wrażliwych
komórek gospodarza. Możemy mieć zjawisko niewrażliwości na zachorowanie – stwierdza się je
bezobjawowo (asymptomatyczne w
ystępowanie wirusa u zwierząt). Wzajemne stosunki między
wirusem a organizmem zostały poznane dzięki badaniu patogenezy zakażeń wirusowych. Badania
te mają na celu ustalenie:
jakie zmiany wywołuje wirus w warunkach naturalnych;
w jaki sposób dochodzi do za
każeń wirusem w warunkach naturalnych;

4
jakimi drogami rozprzestrzeniają się infekcje wirusowe w organizmie;
często dochodzi do wiremii – wirus „wysypuje” się do krwi i z nią jest
rozprowadzany po całym organizmie;
jakie zmiany uogólnione wywołuje rozprzestrzeniający się wirus w organizmie,
jego lokalizacja w poszczególnych tkankach i narządach, w różnych fazach po
zakażeniu.
To wszystko zostało poznane na podstawie hodowli komórkowych. Podłoża te z racji swej
wysokiej wrażliwości pozwalają na wykrywanie nawet małych ilości wirusa.
Zakażenia wirusem w organizmie dzieli się na 4 typy:
•
zakażenia wywołujące zmiany w miejscu wniknięcia wirusa (brodawczyca);
•
zakażenia powstające po „wysypaniu” się wirusa do krwiobiegu;
•
zakażenia wywołujące nieznaczne zmiany miejscowe, lecz rozprzestrzeniające się do
odległych narządów;
•
zakażenia wywołujące schorzenia miejscowe z możliwością rozprzestrzeniania się do
odległych narządów (opryszczka, zakażenie oka z zajęciem mózgu)
Wiele zakażeń odznacza się cyklicznością procesów:
1. Namnażanie się wirusa w miejscu wniknięcia.
2. Wirus wysypuje się do krwi – wiremia pierwotna.
3. Wiremia, gdzie duże ilości wirusa dostają się z krwi do narządów.
4. Duże ilości wirusa we krwi, chłonce i drogach nerwowych (wiremia wtórna).
5. Namnażanie się wirusa w narządach wtórnego powinowactwa (narządy docelowe).
Wirusy mogą wnikać do organizmu różnymi drogami. Najczęstszymi wrotami zakażenia są błony
śluzowe układu oddechowego, układu pokarmowego, płciowego i skóra. W miejscu wniknięcia
wirusa do organizmu może dojść do rozwoju miejscowego procesu patologicznego wywołanego
namnażaniem się wirusa, np. w ospie, pryszczycy. Powstaje wówczas ognisko pierwotne. Rzadko
jednak zdarza się przy zakażeniu wirusem występowanie ogniska pierwotnego; najczęściej brak
zmian miejscowych w miejscu wniknięcia wirusa.
Zakażenia z objawami skórnymi wywołują wirusy z rodziny Poxviridae (ospa, niesztowica), a
zmiany w układzie oddechowym powodują Orthomyxoviridae i Coronaviridae.
Przy wielu chorobach wirusow
ych notuje się okresowe występowanie wirusa we krwi, czyli
5
wiremie. Poszczególne wirusy mogą łączyć się z elementami morfotycznymi krwi lub tez
pozostają wolne w osoczu.
Wiremie związane głównie z limfocytami i monocytami. Czasami wirusy absorbują się na
p
owierzchni krwinek czerwonych, np. wirus pomoru świń. Persystentne (utrzymujące się
przetrwałe) zakażenia z ostrym przebiegiem. Po pewnym czasie zapalenie wygasa. Te zakażenia
przetrwałe (persystentne) - utrzymujące się – są to zakażenia latentne – utajone ← możliwość przy
retrowirusach –
czyli z przejściowym etapem tworzenia się DNA lub wirusa z DNA. To DNA
utrzymuje się w komórkach gospodarza. Jest to ścisły kontakt z komórkami gospodarza lub z
episomem –
czyli kulista jego część niezależna od DNA gospodarza.
Rys. 2. Przegląd miejsc występowania infekcji wirusowych w organizmie ludzkim
[http://en.wikipedia.org/wiki/File:Viral_infections_and_involved_species.png]

6
Drogi szerzenia się zakażeń wirusowych
Istnieją różne podziały, między którymi występują zazwyczaj niewielkie różnice.
Oto jeden z nich:
•
przeniesienie bezpośrednie
1.
bezpośrednia styczność (droga kontaktowa) z chorym lub nosicielem przy pocałunkach,
(także analnym i oralnym), podczas pielęgnacji lub leczenia chorych
(przeniesienie jatrogenne). Przeniesienie z jednej osoby na drugą, które nie są w relacji matka
- dzi
ecko nosi nazwę przeniesienia horyzontalnego.
2.
bezpośrednia styczność z chorym zwierzęciem
3.
zakażenie wertykalne, od matki na dziecko, mogące nastąpić poprzez:
drogę łożyskową (wrodzone postacie chorób: różyczka, toksoplazmoza)
w czasie porodu (droga pochwowa, na przykład zakażenie opryszczkowe
karmienie piersią
•
przeniesienie pośrednie
1.
zakażona krew (również rodzaj przeniesienia jatrogennego)
2. kontakt skóry
z materiałem zanieczyszczonym
3.
przeniesienie rękoma (droga fekalno-oralna)
4.
droga pokarmowa (nośnikiem pokarm, woda, mleko)
5. kropelkowa -
w wyniku kichania lub kaszlenia na inną osobę. W ten sposób przenosi się wiele
chorób, m.in.:ospa wietrzna, nagminne zapalenie przyusznic,
6. wektory –
żywi przedstawiciele : stawonogi (muchy, komary, wszy, pchły), gryzonie.

7
Patogeneza zakażeń wirusem Epsteina-Barr
Obecnie wiadomo, że EBV jest nie tylko czynnikiem etiologicznym mononukleozy i chłoniaka
Burkitta, lecz także raka jamy nosowo-gardowej, spotykanego szczególnie w Chinach i
południowo-wschodniej Azji, w północnej Afryce i w Arktyce.
Przy obecnym stanie wiedzy nie jesteśmy w stanie stwierdzić, dlaczego u niektórych chorych
przebieg zakażenia jest bezobjawowy, u innych powstaje łagodna choroba zakaźna, zaś u kolejnej
grupy chorych rozwijają się procesy rozrostowe.
Z pewnością wiadomo, że rozwój chorób powodowanych przez wirus Epsteina – Barr jest
częstszy u pacjentów z obniżoną odpornością. U osób po przeszczepie narządów częsta jest
posttransplantacyjna choroba limforproliferacyjna – guz znajdowany w przeszczepionych
narządach. U osób chorych na AIDS w jamie ustnej rozwija się leukoplakia włochata, która
prawdopodobnie jest podłożem do roju zakażenia. Istnieją również hipotezy mówiące o tym, że
powszechność malarii w rejonie występowania chłoniaka Burkitta ma wpływ na supresję układu
immunologicznego.
Zakażenie pierwotne EBV
80 % populacji przebyło zakażenie wirusem Epsteina-Barr, przy czym większość infekcji
przebiega bezobjawowo. Gdy do pierwszego kontaktu z wirusem dochodzi wieku 10-20 lat 50%
przypadków rozwija się mononukleoza. Wirus jest głównie przenoszony przez ślinę.
Wirus EBV jest zdolny zakażać tylko dwa rodzaje komórek – kom. nabłonkowe gruczołów
ślinowych oraz limfocyt B. Najpierw wirus namnaża się w komórkach gruczołów ślinowych, skąd
jest wydzielany stając się źródłem kolejnych zakażeń.
Limfocyty B są aktywowane przez związanie wirusa z ich receptorem CD21. Przy prawidłowej
funkcji układu immunologicznego infekcja zostaje zahamowana, zaś przy jej braku istnieje
poważne ryzyko rozwoju nowotworów.
Patogeneza infekcji EBV
Wirus Epsteina-
Barr namnażając się podczas aktywnej fazy cyklu wirusa produkuje100
antygenów powierzchniowych, zaś podczas okresu latencji – około 10, jest to 6 antygenów
jądrowych (EBNA 1-6) oraz 3 latentne antygeny membranowe (LMPs 1-3) .
Wyróżniamy trzy typy infekcji latentnej:
1.
wyłącznie z ekspresją EBNA – 1,
2. obecne antygeny EBNA -1 i LMPs,
3. ekspresja EBNA-1-6.

8
Rozwój infekcji EBV
EBV pozosta
je w fazie utajenia czyli latencji w niewielkiej części populacji limfocytów B
organizmu, w których genom wirusa obecny jest w formie episomalnej, a także w kilku kopiach
zintegrowanych z genomem komórki gospodarza. Te limfocyty B spontanicznie rozpoczynaj
ą
cykl wirusa, który w tym momencie obejmuje koordynację ekspresji wczesnych genów
kodujących enzymy zaangażowane w cykl replikacyjnym wirusa oraz późne geny kodujące białka
strukturalne. Wirus co pewien czas może ulegać reaktywacji i ponownie wchodzić w produktywną
fazę cyklu życiowego. Wtedy też, jego wiriony obecne w ślinie mogą zakażać inne osoby.
Infekcja prawidłowych limfocytów B in vitro wiąże się z ich transformacją blastyczną i
immortalizacją, lecz warunkach in vivo ich proliferacja jest stale kontrolowana przez układ
immunologiczny.
Dzięki temu organizm może zwalczyć infekcję.
W odpowiedzi na zakażenie wirusem EBV rozwija się odpowiedź komórkowa oraz humoralna.
Odpowiedź humoralna polega na produkowaniu przeciwciał przeciwko kompleksowi CD21-
gp350/320 oraz litycznym i latentnym produktom genów.
Komórki
o ekspresji typu III latencji są podczas pierwotnie infekcji rozpoznawane i niszczone
przez limfocyty T CD8+ cytotoksyczne, nie są one jednak w stanie zniszczyć cząstek wirusa
zawierających jedynie antygen EBNA-1, obecnych w chłoniaku Burkitta oraz w raku jamy
nosowo-
gardłowej. Wydaje się, że są to jedyne cząsteczki wirusa obecne na limfocytach B
przetrwałych u zdrowych nosicieli wirusa. Limfocyty CD4+ mogą być również zaangażowane
w odpowiedź jako efektory inicjujące wydzielanie cytokin hamujących.
Szczepionka
Jak przy wielu innych wirusach, najpewniejszą ochronę daje szczepienie, która ciągle jest w
trakcie opracowywania. Aby zapobiec chłoniakowi Burkitta albo rakowi jamy nosowo –
gardłowej szczepionka przeciwko EBV powinna zapewniać 100% immunizacje lub wpływać
na powstawanie populacji limfocytów B aktywnych przeciwko EBNA -1. O
ba te zadania są
niezwykle trudne. Jednakże możliwe jest wytworzenie szczepionki przeciwko mononukleozie
zakaźnej oraz potransplantacyjnej chorobie limfoproliferacyjnej, gdyż przeciwko ich antygenom
istnieje odpowiedź zależna od limfocytów T cytotoksycznych.
Obecne w Australii Queensland Institute of Medical Research prowadzone jest badanie kliniczne
szczepionki przeciwko wirusowi Epsteina-Barr na zdrowych ochotnikach. Wyprodukowano
peptyd podobny do antygenu EBNA –
3, który po domięśniowym wstrzyknięciu ma za zadanie
wytworzenie limfocytów T pamięci.
Czynione są obecnie również wysiłki zmierzające do wyprodukowania preparatów zawierających
limfocyty T cytotoksyczne, które mogłyby służyć chorym na nowotwory powodowane przez EBV
–
w szczególności zaś w posttransplantacyjnej chorobie limfoproliferacyjnej.

9
PATOGENEZA WIRUSOWEGO ZAPALENIA WATROBY TYPU B:
Wirus WZW typu B na
leży do grupy wirusów zawierających DNA i replikujących się w
komórkach wątroby. Cząsteczka wirusa składa się z:
•
otoczki (surface)
•
rdzenia (core)
•
łańcucha DNA
•
polimerazy DNA
Stosując rutynowe badania wirusologiczne można stwierdzić następujące jego części składowe:
•
antygen powierzchniowy (otoczkowy) HBs-Ag (hepatits B surface antigen)
•
antygen rdzeniowy HBc-Ag (hepatitis B core antigen)
•
wydzielniczą postać antygenu rdzeniowego tzw HBe-Ag (hepatitis Be antigen)
•
materiał genetyczny wirusa- DNA
•
polimerazę DNA (przy stosowaniu bardziej specjalistycznych metod)
Stwierdzenie DNA wirusa w surowicy krwi świadczy o zaawansowanym procesie jego
namnażania i dowodzi zakaźności chorego.
Ostre zakażenie HBV wywołuje odpornościową odpowiedź humoralną, wyrazem której jest
synteza następujących przeciwciał:
•
anty-HBs
•
anty-HBc
•
anty-HBe
Pierwszym wyznacznikiem zakażenia HBV w surowicy jest pojawiający się na 2-4 tyg. przed
wzrostem aminotransferaz antygen HBs (HBsAg), który znika w czasie 1-6 tyg. (rzadko
utrzymuj
e się do 20 tyg) jeśli dojdzie do całkowitego wyeliminowania wirusa z ustroju. Czasami
mimo zakażenia nie udaje się wykryć antygenu HBs. Drugim wyznacznikiem, który również
wyprzedza wzrost AlAT i AspAT jest antygen HBe
(HBeAg) utrzymujący się przez 3-9 tyg.
Dłużej utrzymujący się antygen może świadczyć o przetrwałym zakażeniu. W wyniku zakażenia
organizm produkuje przeciwciała, z których pierwszym pojawiającym się na 3-5 tyg. przed
alloantygenem HBsAg są przeciwciała anty-HBc IgM, które są dowodem ostrego zakażenia.
Przeciwciała te zanikają w okresie 3-24 miesięcy. Po upływie kilku tygodniu pojawiają się
przeciwciała anty-HBc IgG utrzymujące się przez wiele lat, które często są jedynym dowodem
zakażenia. Przeciwciała anty-HBs stwierdza się po zniknięciu antygenu HBsAg, jednak u około
10% zakażonych można w tym samym czasie stwierdzić i antygen HBs i przeciwciała anty-HBs.
Marker
Znaczenie
HBsAg
ostre zapalenie wątroby typu B lub
nosicielstwo HBV

10
IgM anty-HBc
ostre zapalenie wątroby typu B (wysokie miana) lub
przewlekłe zapalenie wątroby (niskie miana)
IgG anty-HBc
stan po ekspozycji na HBV (ujemny HBsAg) lub
przewlekłe zapalenie wątroby (dodatni HBsAg)
anty-HBs
odporność na zakażenie HBC po zakażeniu lub
odporność na zakażenie HBC poszczepienna
HBeAg
ostre zapalenie wątroby typu B lub
przewlekłe zapalenie wątroby typu B
anty-HBe
stan po ostrym zapaleniu wątroby typu B lub
nadal utrzymująca się replikacja wirusa
HBV-DNA
replikacja wirusa
Powstawanie zmian w wątrobie w wyniku zakażenia HBV jest złożone i zależy od wzajemnego
oddziaływania zachodzącego między wirusem a organizmem zakażonego człowieka. Zakażenie
HBV nie wywiera na komórkę wątrobową bezpośredniego, decydującego o jej losie wpływu.
Sprawna i efektywna odpowiedź odpornościowa powoduje, że chorujemy na ostre wirusowe
zapalenie wątroby typu B, które kończy się samowyleczeniem i eliminacją wirusa z ustroju.
Nosicielstwo wirusa
Inne przebiegi choroby zależą od nieprawidłowych relacji między dynamiką namnażania się
wirusa, a odpowiedzią odpornościową. Dochodzić może wtedy do przetrwania zakażenia i
powstawania tzw.
nosicielstwa wirusa, które występuje u około 5-10% chorych dorosłych.
Nosiciele antygenu HBs mogą nie wykazywać żadnych objawów chorobowych (70-90% chorych)
lub rozwinąć objawy przewlekłego zapalenia wątroby (10-30% chorych). Przewlekłe zapalenie
wątroby rozpoznaje się, jeżeli po 6 miesiącach od początku leczenia ostrego WZW typu B nie
nastąpiło wyleczenie oraz wskaźniki replikacji wirusa (antygen HBe oraz DNA wirusa HBV) oraz
brak j
est przeciwciał anty-HBe i anty-HBs (brak serokonwersji). Ryzyko rozwoju pierwotnego
raka wątroby u nosicieli HBsAg jest około 400 razy większe niż w ogólnej populacji.
Objawy ostrego zapalenia wątroby typu B
Przebieg wirusowego zapalenia wątroby może być żółtaczkowy lub bezżółtaczkowy. Ostre WZW
typu
B może też przebiegać bezobjawowo.
Okres wylęgania ostrego wirusowego zapalenia wątroby typu B, czyli okres od zakażenia do
wystąpienia pierwszych objawów klinicznych wynosi 28 - 180 dni.
Objawy zwiastunowe, k
tóre mogą wystąpić na kilka, kilkanaście dni przed wystąpieniem żółtaczki
mogą mieć charakter:
•
rzekomo-
grypowy: podwyższona temperatura, bóle mięśniowe, ogólne złe samopoczucie,
uczucie rozbicia,
•
dolegliwości żoładkowo-jelitowych: nudności, wymioty, brak apetytu, bóle brzucha,
biegunka
•
rzekomo-reumatyczny:
bóle stawowe, dotyczące zwykle drobnych stawów.

11
Objawy zwiastunowe mogą jednak w ogóle nie występować, wtedy choroba rozpoczyna się
żółtaczką i wystąpieniem nieprawidłowości laboratoryjnych. Czasem, ale o wiele rzadziej
występują objawy skórne (wysypki plamiste, plamisto-grudkowe, pokrzywkowe lub krwotoczne).
Okres rozwiniętej choroby trwa od kilku do kilkunastu tygodni i w około 2/3 przypadków ma
przebieg bezżółtaczkowy. W pozostałych przypadkach występuje:
•
brak apetytu, nudności, wymioty
•
ciemny mocz i odbarwiony stolec
•
świąd w wyniku zwiększenia ilości kwasów żółciowych
•
bóle brzucha
•
żółtaczka najpierw na białkówce oka a następnie na skórze
•
powiększenie wątroby i czasem śledziony (około 10-20%).
Dość szybko ustępują subiektywne objawy okresu zwiastunów. Żółtaczka może utrzymywać się
długo i może jej towarzyszyć świąd skóry. W okresie zdrowienia chory czuje się dobrze, ale może
jeszcze mieć powiększoną wątrobę oraz mogą występować takie dolegliwości jak męczliwość,
brak apetytu, uczucie dyskomfortu w nadbrzuszu.
Powikłania
Powikłaniem ostrego wirusowego zapalenia wątroby typu B może być piorunujące zapalenie
wątroby tzw. nadostre (hepatitis fulminans) o bardzo poważnym rokowaniu, co do życia.
Wystąpienie tego powikłania mogą zwiastować:
•
dyskretne zmiany osobowości i stanu świadomości
•
gwałtowne narastanie żółtaczki
•
wystąpienie objawów zaburzeń krzepnięcia krwi (przedłużone krwawienie po iniekcjach,
podbiegnięcia krwawe na skórze, czyli tzw. siniaki, krwawienia z nosa, z przewodu
pokarmowego)
•
szybkie zmniejszanie się wielkości wątroby, wyczuwalny zapach amoniaku z ust
Objawy te są wynikiem ostrej niewydolności wątroby, której zejściem może być wystąpienie
śpiączki wątrobowej i zgon. Temu powikłaniu sprzyja jednoczesne zakażenie innymi wirusami
uszkadzającymi wątrobę (np. HCV - wirus zapalenia wątroby typu C, HDV - wirus zapalenia
wątroby typu D, HSV - wirus opryszczki) lub współistnienie innych chorób upośledzających
czynność wątroby.
Przewlekłe wirusowe zapalenie wątroby typu B jest konsekwencją niewyeliminowania wirusa
HBV po ostrym wirusowym zapaleniu wątroby przy utrzymywaniu się dolegliwości i
nieprawidłowych laboratoryjnych badań wątrobowych u chorego po upływie 6 miesięcy od
zachorowania. Objawy, które w
ystępują w tej postaci WZW typu B to o różnym stopniu nasilenia,
okresowe lub stałe bóle brzucha, brak apetytu, nietolerancja tłuszczów i alkoholu, osłabienie,
okresowo występujące zażółcenie skóry, powiększona wątroba i czasem śledziona, czasem rumień
dłoniowy i pajączki naczyniowe (rozszerzenia drobnych naczyń skórnych występujące zwykle na
czole, innych częściach twarzy, na szyi, barkach, kończynach górnych; uciśnięcie zmiany
powoduje jej zblednięcie), stale lub okresowo nieprawidłowe laboratoryjne badania wątrobowe.

12
Marskość wątroby jest wykładnikiem trwałego uszkodzenia wątroby. Jest następstwem
przewlekłego postępującego WZW typu B. Pacjenci z marskością mogą nie odczuwać istotnych
dolegliwości, jednak mogą zgłaszać osłabienie, brak apetytu, postępującą utratę wagi ciała i
ogólne złe samopoczucie. Czasem jednak pierwsze objawy marskości pojawiają się, gdy proces
jest już bardzo zaawansowany. Może to być krwotok z przewodu pokarmowego (z żylaków
przełyku) lub wodobrzusze (obecność płynu w jamie brzusznej) i śpiączka wątrobowa ( jako
wyraz niewydolności wątroby). Wątroba jest mała lub powiększona, twarda, o nierównej
powierzchni. Śledziona często jest powiększona. Na skórze brzucha i tułowia widoczne są
poszerzone naczynia krwionośne. Marskość mogą też sugerować inne objawy na skórze:
zażółcenie, pajączki naczyniowe, rumień dłoni, białe paznokcie. Czasem widoczne są zaniki
mięśniowe, zajady, gładki i czerwony język. Może dochodzić do zaniku jąder.
Pierwotny rak wątroby częściej rozwija się u chorych zakażonych wirusem WZW typu B.
Choroba częściej rozwija się na podłożu przewlekłego zapalenia wątroby lub marskości wątroby
oraz przy współistnieniu innych czynników ryzyka takich jak picie alkoholu, palenie papierosów.
Profilaktyka
W Polsce na mocy odpowiednich
zarządzeń prowadzone są obowiązkowe, bezpłatne szczepienia
przeciwko WZW B (od marca 1996r. rozszerzono szczepienia noworodków przeciwko wzw B na
cały kraj).
Konieczne jest propagowanie i zalecanie tych szczepień wszystkim osobom, które nie są objęte
szc
zepieniami obowiązkowymi, a przede wszystkim dzieciom i młodzieży, ponieważ przy
istniejącym w naszym kraju dość licznych źródłach zakażenia tylko wytworzenie odporności
indywidualnej może uchronić nas przed zakażeniem.
Zgodnie z Programem Szczepień Ochronnych szczepienia p/ wzw B są szczepieniami
obowiązkowymi dla:
•
noworodków,
•
młodzieży w wieku 14-15 lat,
•
pracowników służby zdrowia wykonujących zawody o wysokim ryzyku zakażenia
•
osób kształcących się w zawodach medycznych,
•
sób z bliskiego otoczenia chorych na wzw B i nosicieli wirusa HBV.
Szczepienia w tej grupie obejmują podanie trzech dawek szczepionki w schemacie:
•
I - dawka
•
po miesiącu II dawka
•
po pięciu miesiącach od II dawki III dawka
Szczepienie p/ wzw B jest zalecane ( nie
obowiązkowe ) dla:
•
osób, któ
re ze względu na tryb życia lub wykonywane zajęcia są narażone na zakażenia
związane z uszkodzeniem ciągłości tkanek lub poprzez kontakt seksualny
•
przewlekle chorych
o wysokim ryzyku zakażenia nieszczepionym w ramach szczepień
obowiązkowych

13
•
chorych przygotowywanym do zabiegów operacyjnych
•
dzieci i młodzieży, nie objętych dotąd szczepieniami obowiązkowymi
•
osób dorosłych, zwłaszcza w wieku starszym.
Przeciwwskazania do podawania szczepionek p/wzw B:
•
nadwrażliwość na składniki szczepionki,
•
ostra infekcja - cz
asowe przesunięcie szczepień
•
nadmierne reakcje po poprzednich szczepieniach
Szczepionki monowalentne
(pojedyncze) przeciwko wirusowemu zapaleniu wątroby typu B:
•
Engerix- firma SmithKline Beecham
•
H-B-Vax - firma Merck Sharp & Dohme
Szczepionki skojarzone
(wieloważna) przeciwko WZW A i B. Szczepienie podstawowe
obejmuje 3 dawki szczepionki podane w schemacie:
•
I dawka
•
po miesiącu II dawka
•
po pięciu miesiącach od II dawki - III dawka
Dawka przypominająca:
•
po 5 latach ponownie szczepienie skojarzone - pojedyncza dawka Twinrixu,
•
lub doszczepianie szczepionkami monowalentnymi:
- po 5 latach - pojedyncza dawka szczepionki p/WZW B
- po 10 latach - pojedyncza dawka szczepionki p/WZW A
Rodzaje szczepionek:
•
Twinrix Junior - firma SmithKline Beecham - (szczepionka przeznaczona dla osób od 1
roku życia do 15 roku życia włącznie)
•
Twinrix Adult - firma SmithKline Beecham - (szczepionka przeznaczona dla osób od 16
roku życia.)
Szczepionka skojarzona przeciwko WZW
typu B i zakażeniom bakterią Haemophilus influenzae
typ b:
•
PROCOMVAX -
firma Merck Sharp & Dohme (Procomvax powinno być wykonane w
następujących miesiącach życia dziecka: I dawka w 2 miesiącu, II dawka w 4 miesiącu, III
dawka w 12-
15 miesiącu życia. Jeżeli szczepionki nie można podać w tych terminach to
należy podać dwie dawki w odstępie dwóch miesięcy, a trzecią dawkę w odstępie od
ośmiu do jedenastu miesięcy po drugiej dawce.)
Szczepionki skojarzone
przeciwko błonicy, tężcowi, krztuścowi
i wirusowemu zapaleniu wątroby typu B:
•
Tritanrix Hep B - firma SmithKline Beecham - (Szczepionka przeznaczona jest dla dzieci
powyżej 6 tyg. życia i ze względu na pełnokomórkowy składnik krztuśca zgodnie z

14
polskim kalendarzem szczepień może być stosowana do 3 roku życia w miejsce DTP i
WZW B.
•
Infanrix Hep B - firma SmithKline Beecham -
(Szczepionkę można stosować u dzieci od 2
miesiąca życia według różnych schematów:
-
2,4,6 miesiąc życia z dwu miesięcznymi odstępami pomiędzy poszczególnymi dawkami,
-
3,4,5 miesiąc życia lub 3,5,7 miesiąc życia lub 3,5,11 miesiąc życia lub 3,5,12 miesiąc
życia z zachowaniem co najmniej miesięcznych przerw między poszczególnymi
dawkami.)
Uodpornienie bierne
Profilaktyka po ekspozycji na zakażenie polega zawsze na równoczesnym uodpornieniu biernym i
czynnym czyli na podaniu HBIG (immunoglobuliny wzw B) oraz szczepieniu. Po kontakcie z
zakażoną krwią HBIG powinno się podać narażonemu na zakażenie w ciągu 24h., a I dawkę
szczepionki jak najszybciej. Jeśli narażony odmawia szczepienia należy powtórzyć dawkę HBIG
po miesiącu.
Noworodki matek nosicielek HBV
powinny poza szczepionką otrzymać swoistą immunoglobulinę
zawierającą przeciwciała anty HBs (tzw. HBIG) w ciągu pierwszych 12h życia (uodpornienie
bierne).
Uodpornienie czynno-
bierne stosuje się również w przypadku skaleczenia lub po kontakcie z
materiałem zakażonym wirusem WZW typu B przez personel medyczny.
Duże znaczenie w profilaktyce ma przestrzeganie podstawowych zasad higieny oraz przepisów
dotyczących sterylizacji sprzętu wielorazowego użytku, używanie jak najwięcej sprzętu
jednorazowego użycia.
P
atogeneza zakażenia wirusem opryszczki pospolitej (HSV- herpes simplex
virus)
Rozróżnia się dwa typy wirusa HSV: HSV-1 (zakażenia "powyżej przepony") i HSV-2 (zakażenia
"poniżej przepony").
Wirus HSV atakuje śródbłonek naczyń krwionośnych skóry, powodując martwicę naskórka oraz
stan zapalny, co prowadzi do tworzenia się pęcherzyków. Okres wylęgania wynosi zwykle 5-6
dni.
Wirus aktywnie namnaża się w zmianach pęcherzykowych skóry lub błon śluzowych, z których
nie jest eliminowany. Po okresie zakażenia pierwotnego wirus HSV lokalizuje się w zwojach
czuciowych- albo w zwoju trójdzielnym (HSV-
1), albo w zwoju krzyżowym (HSV-2). Tam
pozostaje w stanie utajenia (latencji). Osoby z zakażeniem letalnym pozostają serologicznie
dodatnie do końca życia.
Wirus HSV-1 wy
wołuje zazwyczaj zmiany chorobowe w rejonie ust, wirus HSV-2 powoduje
natomiast zmiany chorobowe na narządach płciowych. Z powstałych zmian pęcherzykowych
można zazwyczaj wyizolować wirusy.
•
Opryszczkowe zapalenie jamy ustnej i dziąseł:
» pierwotne: zmiany
pęcherzykowo-wrzodziejące są zwykle zlokalizowane w miejscach
połączenia błony śluzowej i skóry w rejonie ust; ich wystąpieniu towarzyszy wysoka

15
gorączka i zaburzenia połykania; wyzdrowienie następuje zwykle po 7-10 dniach
» nawrotowe: u niektórych osób wi
rus okresowo wywołuje nawrotowe zmiany chorobowe,
często z towarzyszącą gorączką; nawroty opryszczki u danej osoby występują na ogół w
tym samym miejscu.
•
Opryszczka narządów płciowych:
» wyzdrowienie po zakażeniu pierwotnym zazwyczaj jest zupełne, jednak często w tym
samym miejscu pojawiają się nawroty zmian pęcherzykowych.
Powikłania: zapalenie mózgu (może być śmiertelne)
» zapalenie opon mózgowo-rdzeniowych
» zapalenie spojówek i rogówki (może doprowadzić do ślepoty rogówkowej)
» wyprysk opryszczkowy Kaposiego
» zanokcica opryszczkowa.
Opracowały:
Stroka Anna,
Bańczyk Michalina,
Cuber Aleksandra,
Tyman Beata,
Kowalska Marta.
Analityka medyczna I rok, Studia podyplomowe
Document Outline
Wyszukiwarka
Podobne podstrony:
Zakażenia wirusowe układu nerwowego psów i kotów
Patogeneza zakażeń wywołanych przez Candida albicans
Czynniki determinujące zakażenia wirusowe
09 Odpowiedź humoralna w zakażeniach wirusowych
Odpowiedź immunologiczna na zakażenia wirusowe
Odpowiedź immunologiczna na zakażenia wirusowe
Zakażenia wirusowe i bakteryjne układu oddechowego u bydła
Zapobieganie zakażeniom wirusowym w stomatologii, Stomatologia, Dezynfekcja, sterylizacja, mikrobiol
Zakażenia wirusowe skóry, skóra patologiczna
Zapobieganie zakażeniom wirusowym w stomatologii, Dezynfekcja, sterylizacja
Patogeneza zakazen2
02 patogeneza zakazenia
WW Profilaktyka zakazen wirusowych krwiopochodnych
Zakażenia wirusowe układu nerwowego psów i kotów
Patogeneza zakażeń wywołanych przez Candida albicans
Odporność w zakażeniach wirusowych
Wybrane zakażenia wirusowe u ludzi
ZAKAŻENIA WIRUSOWE CIĘŻARNYCH
więcej podobnych podstron