2-09-2014
Literatura:
1. "Zdrowie publiczne" – prof Kowski
2. "Zdrowie publiczne" – T. Kulik, M. Ratajski
3. "Podręcznik dla studentów kosmetologii. Higiena" M. Zawadzki
4. "Zarys wybranych problemów edukacji zdrowotnej"
Promoca zdrowia
jest procesem umożliwiającym ludziom zwiększenie kontroli nad własnym zdrowiem, jego poprawę i utrzymanie. Pierwsza Międzynarodowa Konferencja Promocji Zdrowia odbyła się w Ottawie w 1986 r, gdzie uchwalono Ottońską Kartę Promocji Zdrowia.
Podczas konferencji uchwalono działania promocyjne w sferze zdrowia (pięć obszarów działań) tj.: 1. Budowaniej prozdrowotnej polityki społecznej
2. Tworzenie środowisk sprzyjających zdrowiu (życia i pracy)
3. Rozwijanie umiejętności indywidualnych służących zdrowiu
4. Wzmacnianie działań zdrowotnych – zachęcanie do działań na rzecz zdrowia
5. Reorientacja służby zdrowia
Celem promocji zdrowia jest poprawa zdrowia poprzez podejmowanie wyborów i decyzji sprzyjających zdrowiu, kształtowanie potrzeby i kompetencji rozwijania problemów zdrowotnych i zwiększenie potencjału zdrowia.
Promocja zdrowia musi być lokalizowana tam, gdzie ludzie:
•
uczą się
•
pracują
•
bawią się
•
mieszkają
•
korzystają z opieki zdrowotnej
Profilaktyka – jest to szereg działań mających na celu zapobieganie chorobie lub innemu niekorzystnemu zjawiskowi zdrowotnemu przed jej rozwinięciem się poprzez kontrolowanie przyczyn i czynników ryzyka. Polega ona na zapobieganiu poważnym konsekwencjom choroby, poprze jej wczesne wykrycie i leczenie.
Celem profilaktyki jest podjęcie szybkich i skutecznych działań przywracających zdrowie
•
zahamowanie postępu powikłań już istniejącej choroby; dzięki temu prowadzi do ograniczenia niepełnosprawności i inwalidztwa.
•
Istotnym elementem profilaktyki jest także zapobieganie powstawaniu niekorzystnych wzorów zachowań społecznych, które przyczyniają się do podwyższenia ryzyka choroby
1. Profilaktyka pierwotna (I fazy, pierwszorzędowa) ma na celu zapobieganie chorobie poprzez kontrolowanie czynników ryzyka, w odniesieniu do osób narażonych na czynniki ryzyka.
Dotyczy ludzi zdrowych, całej populacji z grupy ryzyka.
2. Profilaktyka wtórna (II fazy, drugorzędowa) ma na celu zapobieganie konsekwencjom choroby poprzez jej wczesne wykrycie i leczenie. Dotyczy osób ze zwiększonym ryzykiem wystąpienia zaburzenia lub choroby lub już z wczesnymi, odwracalnymi jeszcze objawami.
Jest to zapobieganie dalszemu rozwojowi choroby.
3. Profilaktyka trzeciej fazy (trzeciorzędowa) jej działania zmierzają w kierunku zahamowania postępu choroby oraz ograniczenia niepełnosprawności . Zapobieganie skutkom fizycznym i psychologicznym choroby. Niektórzy autorzy wyróżniają również profilaktykę wczesną mającą na celu utrwalenie prawidłowych wzorców zdrowego stylu życia i zapobieganie szerzeniu się niekorzystnych wzorców zachowań w odniesieniu do ludzi zdrowych.
Różnica między promocją a profilaktyką:
PROMOCJA
PROFILAKTYKA
PUNKT WYJŚCIA
zdrowie
choroba
CEL
zwiększenie potencjału zdrowia uniknięcie choroby
GRUPA ODDZIAŁYWAŃ
cała populacja
grupy szczególnego ryzyka
Edukacja zdrowotna wg. Smitha
suma wszystkich wpływów, które determinują wiedzę, przekonania i zachowania odnośnie propagowania, utrzymania i odbudowy zdrowia poszczególnych ludzi.
Celem edukacji jest twórcze życie (dobre samopoczucie fizyczne, psychiczne i społeczne) Edukacja zdrowotna funkcjonuje w trzech działach:
•
promocja zdrowia
•
profilaktyka
•
leczenie i terapia
Zdrowie publiczne wg Winslova
nauka i sztuka zapobiegania chorobom, przedłużania życia, promocja zdrowia fizycznego poprzez wysiłek społeczności, higienę środowiska, kontrolę zakarzeń, nauczania zasad higieny indywidualnej, organizację służb medycznych, ukierunkowanie na zapobieganie chorobom i wczesną diagnozę, rozwój mechanizmów społeczeństwa zapewniających każdemu indywidualne i społeczne warunki życia pozwalające na utrzymanie zdrowia.
Zdrowie – stan pełnego fizycznego, umysłowego i społecznego dobrostanu, a nie tylko całkowity brak choroby czy niepełnosprawności
Choroba – jedno z podstawowych pojęć medycznych, ogólne określenie każdego odstępstwa od zdrowia organizmu. Zdefiniowanie stanu chorobowego jest tak samo trudne, jak sprecyzowanie stanu pełni zdrowia.
Hoilstyczny model zdrowia publicznego obejmuje:
•
czynniki biologiczne
•
czynniki środowiskowe
•
styl życia
•
system organizacji opieki zdrowotnej:
- prewencja
- promocja zdrowia
- leczenie
- rehabilitacja
Zdrowie publiczne wg. Milbanka:
•
zorganizowany wysiłek społeczeństwa w celu ochrony zdrowia, promowania, przywracania zdrowia ludzi, program i świadectwa oraz instytucje z nim związane, ukierunkowane na zapobieganie zdrowotne populacji jako całości
•
celem zdrowia publicznego jest zmniejszenie występowania chorób i liczby
przedwczesnych zgonów oraz stanów powodujących cierpienie i niepełnosprawność Zdrowie wg. WHO
to całkowity fizyczny, psychiczny i społeczny dobrostan człowieka, a nie tylko brak choroby czy niedomagania. Zdrowie zależy od czterech czynników określonych w 1973 roku przez Lalonda (?) tzw pola zdrowotne.
Zdrowie wg. Marcina Kasprzaka
zdrowie to nie tylko brak choroby czy niedomagania, ale także dobre samopoczucie oraz taki stopień przystosowania biologicznego, psychicznego i społecznego jaki jest osiągalny dla danej jednostki w określonych warunkach.
Zdrowie jest to sprawność do prowadzenia produktywnego życia społecznego i
ekonomicznego, a także wymiar duchowy.
53% - styl życia
Środowisko indywidualne (zachowania zdrowotne)
•
zmienne określające zachowania zdrowotn: odżywianie, palenie tytoniu, picie alkoholu, narkomania, lekomania, aktywność ruchowa, umiejętność wypoczywania i radzenia sobie ze stresem
•
zmienne pośredniczące w zachowaniach zdrowotnych: płeć, wiek, aktualny stan zdrowia, warunki materialne, wykształcenie ogólne, rodzaj wykonywanej pracy, system wyznawania wartości, poziom kultury zdrowotnej, stopień rodzinnej stabilizacji, cechy osobowości.
•
makrośrodowisko i czynniki klimatyczne, stopień urbanizacji terenu, zanieczyszczenia powietrza, wody, gleby, szkodliwości fizyczne, poziom promieniowania naturalnego i związanego z działalnością człowieka, hałas.
•
korzystny wpływ na zdrowie ma: czyste powietrze, woda, zdrowa i bezpieczna szkoła oraz zakład pracy
•
negatywne oddziaływanie:degradacja środowiska naturalnego, promieniowanie jonizujące, hałas, szkodliwe substancje chemiczne oraz czynniki biologiczne
16% - czynniki genetyczne
•
predyspozycje do chorób dziedzicznych i przewlekłych chorób degeneracyjnych (markery nowotworowe)
10% - opieka zdrowotna
•
struktura, organizacja, funkcjonowanie, dostępność do świadczeń medycznych i ich jakość Koncepcja zdrowia w aspekcie ekologicznym – zdrowie to stan, w którym człowiem może w pełni realizować swoje aspiracje i potrzeby, a jednocześnie środowiskiem, a więc zdrowie jest środkiem do dobrej jakości życia.
Dekalog zdrowia (zdrowego stylu życia):
1. Wiedza o samym sobie, znajomość wszystkich podstawowych zasad funkcjonowania organizmu w takim stopniu, aby człowiek umiał ocenić stan swojego zdrowia, prawidłowo interpretować dolegliwości, aby posługiwał się tą wiedzą i umiał realizować zasady zdrowego stylu życia (wspomagać zdrowie, nie dopuszczać do zachowowań).
2. Utrzymanie sił obronnych organizmu w stałej gotowości, utrzymanie na wysokim poziomie bariery immunologicznej.
3. Nie nadużywanie leków: ograniczenie nadużywania leków do wypadków absolutnie niezbędnych.
4. Utrzymanie wszechstronnej aktywności fizycznej: ruch jest realizowany w odpowiedniej częstotliwości, intensywoności i objętości. Wzór 3x30x130 – ćwiczyć trzy razy w tygodniu, co najmniej 30 minut, by tętno wynosiło 130 u/min. Najwartościowsze są wysiłki wytrzymałościowe: bieg, marsz, pływanie, rower.
5. Prawidłowe odżywianie się: przestrzeganie praw bilansu energetycznego, eliminacja tłuszczy zwierzęcych, cukru, soli, białej mąki, cholesterolu, spożywanie tłuszczy roślinnych, warzyw i owoców.
6. Hartowanie się – wzmacnianie bariery immunologicznej poprzez świadome poddawanie swego ciała różnym bodźcom, by wzmocnić je i przygotować do sytuacji trudnych.
7. Rozwijanie umiejętności walki ze stresem – mobilizacja sił, różne formy "ataku lub ucieczki", czyli sztuczne wyładowanie energii polegające na "odtruciu" organizmu np trening fizyczny.
8. Wyeliminowanie nałogów – ukazanie człowiekowi atrakcyjności "bycia kimś"
9. Życzliwość dla innych – tolerancja, kompromis, życzliwość, asertywność
10. Zachowanie postaey copingowej (dawanie sobie rady w życiu) – demonstrowanie optymistycznych postaw.
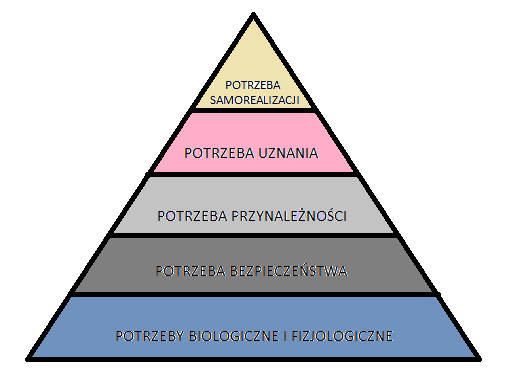
Pitamida potrzeb wg Maslowa:
24-09-2014
Cel strategiczny Narodowego Programu Zdrowia:
Poprawa stanu zdrowia i związanej z nim jakości życia społeczeństwa.
Główne kierunki realizacji Narodowego Programu Zdrowia:
1. Stwarzanie warunków oraz kształtowanie motywacji, wiedzy i umiejętność zdrowego stylu życia, a także podejmowania działań na rzecz własnego zdrowia i innych.
2. Kształtowanie sprzyjającego zdrowiu środowiska życia, pracy i nauki
3. Zmniejszenie różnic w zdrowiu.
GRUPA 1. HIV, HBV, HCV
Personel medyczny w miejscu pracy narażony jest na ryzyko zarażenia się wirusami przenoszonymi drogą krwiopochodną, do których zalicza się:
•
wirusa zapalenia wątroby typu B (HBV)
•
wirusa zapalenia wątroby typu C (HCV)
•
wirusa upośledzającego odporność (HIV)
Do zakażenia dochodzi najczęściej na skutek zakłuć igłą, a także ran spowodowanych ostrymi narzędziami/sprzętem, zamieczoszczynymi krwią zakażonego pacjenta.
Jak można zapobiec ekspozycji (zakażeniu) zawodowej
Wielu zakłuciom i zranieniom mozna zapobiec poprzez zwiększenie poziomu wiedzy personelu medycznego na temat zakażeń krwioodpornych, prawidłowe i bezpieczne wykonywanie pracy (np niezakładanie osłonek na użyte igły, umieszczanie złużytych igieł w specjalnych pojemnikach) czy stosowanie sprzętu minimalizującego ryzyko przypadkowego przerwania ciągłości tkanek (np strzykawek z samoczynnie chowającą się igłą). Stosowanie odpowiednich środków ochrony osobistej, takich jak rękawiczki, maski ochraniające oczy i twarz, fartuchy, pozwala na uniknięcie ekspozycji na materiał potencjalnie zakaźny dla skóry, oczu czy błon śluzowych nosa i ust.
Ekspozycję należy zgłosić zgodnie z obowiązującą w zakładzie pracy procedurą odpowiednim osobom czy jednostce wyznaczonej do tego celu przez pracodawcę. Szybkie zgłoszenie zdarzenia jest bardzo ważne, ponieważ dalsze postępowanie może być wiązać się z koniecznością wdrążenia leczenia, które należy rozpocząć jak najszybciej. Decyzję o postępowaniu poekspozycyjnym podejmuje lekarz, który jest do tego wyznaczony przez pracodawcę.
Co należy zrobić w przypadku wystąpienia ekspozycji (zakażenia) na krew pacjenta Bezpośrednio po zdarzeniu związanym z uszkodzeniem skóry narzędziem medycznym lub innym przedmiotem skażonym krwią należy:
•
nie tamować krwawienia, ale także nie wyciskać krwi z miejsca zranienia
•
zabezpieczyć zranione miejsce opatrunkiem
•
przemyć skórę wodą z mydłem pod bieżącą wodą
Jeżeli skażone są błony śluzowe lub spojówki, należy:
•
przepłukać błony śluzowe i spojówki wodą lub 0,9% NaCl
Jeśli krew dostanie się do jamy ustnej:
•
wykonać jej kilkakrotne płukanie wodą lub 0,9% NaCl
W badaniach naukowych nie wykazano, żeby użycie płynów dezynfekcyjnych zmniejszało ryzyko transmisji zakażenia, dlatego stosowanie środków odkażających czy utleniających nie jest zalecane.
W okresie obserwacji, a przede wszystkim w okresie pierwszych 6-12 tygodni, kiedy mogą wystąpić pierwsze objawy, należy
•
powstrzymać się od honorowego oddawania krwi
•
dawstwa nasienia czy organów
•
wstrzemięźliwość płciowa
HBV
Osoby, które zostały poddane pełnemu cyklowi szczepień i wytworzyły przeciwciała odpornościowe przeciwko wirusowi HBV, nie są praktycznie narażone na ryzyko przeniesienia zakażenia. U osób podatnych na zakażenie ryzko transmisji wirusa po pojedynczym zakłuciu czy innym uszkodzeniu skóry i ekspozycji na krew pacjenta z potwierdzonym zakażeniem HBV szacuje się na 6-30% w zależności od statusu antygenu "e" (HbeAg) u pacjenta-źródła.
Szczepionka przeciw wirusowi HBV jest dostępna. W Polsce jest to szczepionka obowiązkowa dla uczniów szkół medycznych, studentów wyższych szkół medycznych oraz osób wykonujących zawód medyczny, narażonych na zakażenie HBV. Po otrzymaniu serii szczepień w ciągu 1-2
miesięcy po ostatniej dawce należy oznaczyć poziom przeciwciał celem sprawdzenia skuteczności szczepienia.
Postępowanie poekspozycyjne powinno zostać wdrożone jak najszybciej, najlepiej w ciągu 24
godzin i nie później niż 7 dni po ekspozycji.
HCV
Ryzyko transmisji wirusa po pojedynczym zakłuciu czy innym uszkodzeniu skóry i ekspozycji na krew pacjenta z potwierdzonym zakażeniem HCV szacuje się n a1,8%. Ryzyko przeniesienia zakażenia przez kontakt zakażonej krwi z błonami śluzowymi i spojówkami jest nieznane, ale uważa się, że jest ono bardzo małe.
W chwili obecnej nie ma dostępnej szczepionki przeciwko WZW C ani żadnych środków farmaceutycznych, które zapobiegałyby zakażeniu po przypadkowej ekspozycji.
HIV
Przeciętne ryzyko transmisji wirusa HIV po pojedynczym zakłuciu czy innym uszkodzeniu skóry i ekspozycji na krew pacjenta z potwierdzonym zakażeniem HIV szacuje się na 0.3% (jest to 1
przypadek na 300 zakłuć/zranień) Ryzyko przeniesienia zakażenia przez kontakt "zakaźnej" krwi z błonami śluzowymi i spojówkami określa się na 0,1% (1 na 1000 przypadków).
W chwili obecje nie ma dostępnej szczepionki przeciwko wirusowi HIV. Istnieją jednak dowody na dużą skuteczność leków antyretrowirusowych w profilaktyce poekspozycyjnej. Decyzję o wdrożeniu leczenia podejmuje każdorazowo lekarz mający doświadczenie w prowadzeniu takiego leczenia.
Leczenie powinno być włączone jak najszybciej, najlepiej w ciągu 2 godzin po ekspozycji i nie później niż w ciągu 24-36 godzin. Badania przeprowadzone na zwierzętach wykazały, że włączenie leków później niż 24-36 godzin po ekspozycji jest mniej skuteczne, natomiast rozpoczynanie leczenia później niż po 72 godzinach od ekspozycji jest niecelowe.
GRUPA 2. USZKODZENIA SŁUCHU, BOLERIOZA
Uszkodzenia słuchu
Uszkodzenie słuchu, w różnym stopniu i rodzaju, dotyczy aż 10% populacji. Wadami słuchu zajmuje się wiele dziedzin nauki: od medycyny przez psychologię, pedagogikę, aż do polityki społecznej. Specjaliści w tych dyscyplinach stosują różne definicje i terminy odnośnie osób z wadą słuchu, posługują się różnorodnymi klasyfikacjami uszkodzeń słuchu, badają przyczyny występowania wad słuchu.
Moment zadziałania czynnika powodującego wadę słuchu:
•
wada wrodzona (czynnik uszkadzający zadziałał w okresie prenatalnym; wady dziedziczne)
•
wada nabyta (czynnik uszkadzający zadział w życiu postnatalnym);
Stopień uszkodzenia słuchu:
•
ubytek słuchu do 20 dB (decybeli) – słuch w normie, brak trudności w percepcji mowy;
•
ubytek słuchu w granicach 21 – 40 dB – lekki stopień uszkodzenia słuchu; elementy mowy potocznej są całkowicie poprawnie identyfikowane;
•
ubytek słuchu w granicach 41 – 70 dB – umiarkowany stopień uszkodzenia słuchu; próg dla głosu mieści się poza natężeniem mowy potocznej;
•
ubytek słuchu w granicach 71 – 90 dB – znaczny stopień uszkodzenia słuchu; spostrzegana jest mowa tylko o dużym natężeniu;
•
ubytek słuchu powyżej 90 dB – głęboki ubytek słuchu; znaczne problemy w spostrzeganiu mowy lub zupełna niemożność odbierania mowy za pomocą słuchu;
M
iejsce uszkodzenia (c
zęść analizatora słuchowego, która uległa uszkodzeniu lub zniszczeniu)
a. zaburzenia słuchu o charakterze obwodowym, odnoszą się do samego narządu słuchu:
• uszkodzenie typu przewodzeniowego obejmuje ucho zewnętrzne lub środkowe, a więc dotyczy mechanicznego przewodzenia fali dźwiękowej; ubytek słuchu zazwyczaj nie przekracza 60 dB; najczęściej jest to wada nabyta;
• uszkodzenie typu odbiorczego dotyczy przekształcania bodźca akustycznego w impuls nerwowy; uszkodzeniu ulega ucho wewnętrzne, a rzadziej nerw słuchowy i inne drogi słuchowe; ubytek słuchu powyżej 60 dB aż do totalnej głuchoty;
• uszkodzenie typu mieszanego (przewodzeniowo-odbiorczego)
b. zaburzenie słuchu o charakterze centralnym to uszkodzenie dalszych elementów drogi słuchowej, aż do ośrodków podkorowych;
Przyczyny uszkodzeń słuchu
Wyróżniamy następujące czynniki, które mogą uszkodzić narząd słuchu:
1. Dziedziczne:
• dziedziczenie dominujące;
• dziedziczenie recesywne;
• dziedziczenie z chromosomem X.
2. Działające w okresie prenatalnym:
• zaburzenia rozwojowe płodu spowodowane chorobą wirusową matki (różyczka, grypa, opryszczka, cytomegalia), zakażeniami pasożytniczymi (toksoplazmoza), bakteryjnymi (listerioza);
• zatrucia lekami i innymi środkami ototoksycznymi (m.in. streptomycyna, gentamecyna, kanamecyna, neomycyna oraz chinina),
• zatrucie ciążowe (gestoza);
• niedotlenienie dziecka;
• schorzenia matki (np. schorzenia nerek);
• konflikt serologiczny między grupami krwi płodu i matki;
• szkodliwe warunki pracy;
• promieniowanie jonizujące;
• używki: papierosy, alkohol, narkotyki, kofeina, teina itp.;
• urazy psychiczne;
• urazy mechaniczne;
• urazy akustyczne.
3. Działające w okresie okołoporodowym:
• nieprawidłowy lub przedłużający się poród (ponad 12 godzin);
• wcześniactwo i jego konsekwencje (przebywanie w inkubatorze);
• waga urodzeniowa (grupa ryzyka poniżej 1600 g.);
• liczba punktów Apgar (0-3 - stan ciężki; 4 - grupa ryzyka);
• zaburzenia krążeniowe i oddechowe;
• brak fachowej opieki;
• poród kleszczowy, poród przy pomocy vacum;
• nieprawidłowo stosowana narkoza.
4. Działające w okresie poporodowym:
• żółtaczka patologiczna szczególnie w powiązaniu z konfliktem serologicznym;
• zakażenia;
• urazy i inne uszkodzenia ototoksyczne.
5. Działające w okresie niemowlęcym i wczesnego dzieciństwa:
• zapalenia opon mózgowych o charakterze bakteryjnym;
• przewlekłe zapalenie ucha środkowego;
• toksyczne uszkodzenie nerwu słuchowego w przebiegu chorób zakaźnych (odra, płonica, koklusz, grypa, świnka);
• choroby o przebiegu z wysoką gorączką;
• leki ototoksyczne (chinina, gentamycyna);
• urazy mechaniczne w obrębie czaszki, psychiczne, akustyczne.
6. Działające w okresie późniejszym (oprócz czynników wymienionych w punkcie 5. zaliczamy):
• otoskleroza;
• głuchota starcza;
• zaburzenia ukrwienia ucha wewnętrznego.
Borelioza, inaczej choroba z Lyme, krętkowica kleszczowa, jest stosunkowo nową chorobą –
rozpoznaje się ją od drugiej połowy lat 80. XX wieku. Wywołują ją bakterie Borrelia burgdorferi –
odkryte w 1982 roku przez W. Burgdorfera. Bakterie te mogą występować w kilku postaciach –
jako krętki, a także w formach przetrwalnikowych (m.in. cysty). Krętki są bardzo ruchliwe, natomiast formy przetrwalnikowe nieruchome, za to są odporne na niektóre antybiotyki niszczące krętki. Borrelia może przenikać do komórek ludzkich (makrofagów, limfocytów, fibroblastów) i tam przeżyć. Niektóre odmiany boreliozy wywołują dolegliwości stawowe, inne neurologiczne.
Istnieją też bakterie powodujące zmiany skórne.
Generalnie borelioza atakuje tkankę łączną, mięśniową i nerwową. Choroba rozwija się w ciągu 1–
3 tygodni od ukąszenia. Może pojawić się tzw. rumień wędujący – zaczerwienienie o średnicy od kilku do kilkunastu centymetrów, może być lekko wypukłe, ciepłe, bolesne przy dotyku. Typowy rumień po ukąszeniu kleszcza jest jaśniejszy od środka.
Po roku od zakażenia borelioza przechodzi w postać przewlekłą. Lista objawów tej fazy jest długa.
Pojawia się gorączka, dreszcze, bóle głowy, gardła, stawów, tiki mięśni, sztywność stawów. Chory może potrójnie widzieć, mieć paraliż mięśni twarzy, zawroty głowy, problemy z mówieniem, orientacją przestrzenną.
Boreliozę leczy się antyobiotykami. U niektórych chorych leczenie boreliozy trwa półtora roku, a u innych zaledwie kilka tygodni.
GRUPA 3. CHOROBY UKŁADU KRĄŻENIA
Miażdżyca
Zmiany miażdżycowe obecne są już w dzieciństwie i z biegiem lat postępują. Dzieje się to bez żadnych objawów. Dopiero po kilkudziesięciu latach, najczęściej w piątej dekadzie życia u mężczyzn, a po menopauzie u kobiet, gdy zmiany te są już zaawansowane, pojawiają się ich pierwsze symptomy. Sposób, w jaki miażdżyca może się objawiać, zależy od lokalizacji zmian miażdżycowych. Najpoważniejsze konsekwencje niesie ze sobą upośledzenie przepływu w naczyniach wieńcowych, mózgowych, nerkowych, w tętnicach doprowadzających krew do kończyn i do przewodu pokarmowego.
Proces miażdżycowy ma podłoże zapalne i prowadzi do gromadzenia się w błonie wewnętrznej lipidów, kolagenu i złogów wapnia. Powstała blaszka miażdżycowa może istotnie zmniejszyć przepływ krwi w naczyniu, a jej pęknięcie - doprowadzić do całkowitego zamknięcia tętnicy i ostrego niedokrwienia unaczynionego przez taką tętnicę narządu.
Zapobieganie procesom miażdżycowym polega na kontrolowaniu ciśnienia krwi i stężenia cholesterolu, stosowaniu odpowiedniej diety, rzuceniu palenia, zwiększeniu aktywności fizycznej.
Prawidłowy rytm serca mieści się w zakresie 60-100 uderzeń na minutę. Zaburzenie rytmu serca to arytmia. Każda arytmia serca, nawet jeśli pojawia się sporadycznie i nie jest uciążliwa, wymaga konsultacji lekarskiej. Należy zgłosić się do swojego lekarza rodzinnego lub kardiologa. Najlepiej zrobić to w trakcie zaburzeń rytmu. Podstawowym badaniem jest osłuchanie serca, zmierzenie tętna i EKG.
Najbardziej niebezpiecznym zaburzeniem rytmu serca jest migotanie przedsionków. W przypadku migotania przedsionków na skutek zaburzenia powstawania impulsów dochodzi nawet do 400 - 600
drgań serca na minutę. Migotanie przedsionków zwiększa ryzyko udaru mózgu i zmniejsza dwukrotnie szansę na jego przeżycie. Migotanie przedsionków trzeba leczyć. Robi się to za pomocą leków lub elektrycznej stymulacji mięśnia sercowego.
Nadciśnienie tętnicze
Za optymalną wysokość ciśnienia przyjmuje się wartość 120/80 mm Hg, o nadciśnieniu mówimy, gdy wartości będą wyższe niż 140/90 mm Hg. U zdrowego człowieka wyniki pomiarów są różne, zależą od pory dnia, stanu emocjonalnego czy wysiłku fizycznego i jest to całkiem normalne, że momentami serce tłoczy krew mocniej, a w związku z tym ciśnienie jest wyższe. Problem zaczyna się wtedy, gdy serce nie zwraca uwagi na racjonalne przesłanki i stale, bez żadnego fizjologicznego powodu, pracuje na najwyższych obrotach. Ciśnienie tętnicze to siła, z jaką krew oddziałuje na ścianki budujące tętnice. Nadciśnienie rozwija się w zasadzie bezobjawowo i dowiadujemy się o nim zwykle przypadkiem, przy rutynowej kontroli ciśnienia w gabinecie lekarskim. Nadciśnienie tętnicze jest najczęstszą przyczyną śmierci wśród kobiet i drugą u mężczyzn. Wysokie ciśnienie zwiększa bowiem ryzyko udaru mózgu, uszkodzenia i niewydolności nerek, poważnych zmian w siatkówce oka i miażdżycy.
W leczeniu nadciśnienia pomocna jest farmakologia, zmiana trybu życia, rzucenie palenia i odpowiednia dieta, a zwłaszcza ograniczenie soli w pokarmach.
Zawał serca
Zawał mięśnia sercowego jest skutkiem choroby niedokrwiennej serca, przyczyną jest miażdżyca naczyń wieńcowych. Objawem zawału serca jest ból zamostkowy piekący, gniotący lub ściskający, bardzo silny, promieniujący do żuchwy, do lewego barku lub do ramienia. Bólowi często towarzyszy uczucie lęku, duszności, osłabienie lub kołatanie serca. Zawał serca zagraża głównie mężczyznom w starszym wieku, osobom u których w rodzinie występowały choroby o podłożu miażdżycowym, osobom otyłym, palącym tytoń, stosującym nieprawidłową dietę. Chorzy z wysokim stężeniem cholesterolu, nadciśnieniem tętniczym oraz cukrzycą częściej cierpią z powodu zawału serca. Praca w warunkach ciągłej presji zwiększa ryzyko zawału, ponieważ silnie obciąża układ sercowo - naczyniowy. Podwyższone poziomy kortyzolu i adrenaliny – hormonów kontrolujących reakcje organizmu na sytuacje stresowe – powodują rozszerzanie się naczyń krwionośnych i przyspieszają bicie serca pompującego krew do mięśni.
Udar mózgu może mieć formę krwotoku (udar krwotoczny) lub niedokrwienia, czyli zawału (udar niedokrwienny). Średni wiek zachorowania mieści się w przedziale 65–70 lat. Obliczono, że ryzyko wystąpienia udaru podwaja się co 10 lat. Jest to choroba często prowadząca do śmierci. Objawy są ściśle uzależnione od miejsca i rozległości uszkodzenia mózgu. Najczęściej występują w postaci niedowładu, utraty zdolności rozumienia lub ekspresji mowy, zaniewidzenia lub niedoczulicy.
Główną przyczyną jest nagłe zaburzenie krążenia krwi w mózgu. Do powstania choroby predysponuje wiek, palenie papierosów, choroby serca, otyłość i cukrzyca.
Tętnicze nadciśnienie płucne
Tętnicze nadciśnienie płucne jest chorobą, w której ciśnienie krwi w tętnicy płucnej wzrasta znacznie powyżej wartości prawidłowych. Przyczyną jest zarastanie drobnych tętniczek płucnych.
Krew nie może swobodnie przepływać przez naczynia płucne, przez co ciśnienie rośnie. Krew nie może nabrać w płucach tyle tlenu, ile potrzebuje cały organizm. Pierwszym i głównym objawem jest duszność, uczucie braku powietrza, zadyszka występująca zwłaszcza przy wysiłku. Serce zaczyna pracować szybciej, aby pompować coraz więcej krwi do domagających się tlenu organów.
W konsekwencji dochodzi do jego niewydolności. Innymi symptomami pojawiającymi się wraz z rozwojem choroby są zmęczenie i ogólne wyczerpanie, zawroty głowy, omdlenia, ucisk lub ból w klatce piersiowej, zwłaszcza przy wysiłku, puchnięcie kostek lub nóg – obrzęki, a także szybki lub nieregularny puls.
Nadciśnienie płucne pozostaje nadal chorobą nieuleczalną, ale leki hamują rozwój tej choroby.
Zmniejszają one śmiertelność o ponad 40 % już w ciągu 3-4 miesięcy ich stosowania. Jeśliterapia lekami okazuje się nieskuteczna, w niektórych przypadkach konieczne może być przeprowadzenie przeszczepu jednego lub obu płuc, a czasami także złożonego przeszczepu serca i płuc.
Zakrzepica żylna
Zakrzepica żył głębokich przebiega przeważnie bezobjawowo. Choroba może być śmiertelna, gdy korkująca żyłę skrzeplina odrywa się i rusza żyłami z prądem krwi w kierunku serca i płuc, zatykając tętnicę w płucach. Czynniki, które sprzyjają powikłaniom w zakrzepicy, to uwarunkowanie genetyczne, odwodnienie, zgęstnienie krwi, przyjmowanie środków antykoncepcyjnych, intensywny wysiłek fizyczny. Leczenie jest farmakologiczne lub operacyjne.
W profilaktyce zakrzepicy pomaga uprawianie odpowiednich sportów: pływanie, spacery, taniec, jazda na rowerze. Ważna jest odpowiednia dieta oraz odciążanie stóp, na przykład poprzez ułożenie ich tak, by były wyżej niż serce.
1-2014
Zakład opieki zdrowotnej jest wyodrębnionym organizacyjnie zespołem osób i środków majątkowych utworzonym i utrzymywanym w celu:
•
udzielania świadczeń zdrowotnych
•
promocji zdrowia
•
prowadzenia badań naukowych i prac badawczo rozwojowych w powiązaniu z ww
•
realizacji zadań dydaktycznych i badawczych w powiązani z udzieleniem świadczeń zdrowotnych i promocji zdrowia
Zakładem opieki zdrowotnej jest:
•
szpital, sanatorium, prewentorium, zakład opiekuńczo-leczniczy, zakład pielęgnacyjno-opiekuńczy (oraz inne z całodobową lub całodzienną opieką)
•
przychodnia, ośrodek zdrowia, poradnia
•
pogotowie ratunkowe
•
laboratorium diagnostyczne
•
pracownia protetyki stomatologicznej i ortodoncji
•
zakład rehabilitacji leczniczej
•
żłobek
•
inny zakład określony w ustawie
Zakład opieki zdrowotnej tworzy:
1) zakłady publiczne
•
minister lub centralny organ administracji rządowej
•
wojewoda
•
jednostka samorządu terytorialnego (od 1-01-1998) szczebla: gminnego, powiatowego, wojewódzkiego
•
państwowa uczelnia medyczna lub państwowa uczelnia prowadząca działalnośćć
dydaktyczną i badawczą w dziedzinie nauk medycznych
2) zakłady niepubliczne
•
kościół lub związek wyznaniowy
•
pracodawca
•
fundacja, związek zawodowy, samorząd zawodowy lub stowarzyszenie
•
inna krajowa lub zagraniczna osoba prawna lub fizyczna (z tym, że nie może to być samodzilny publiczny zakład opieku zdrowotnej)
•
spółka nie mająca osobowości prawnej
Świadczeniem zdrowotnym są działania służące
•
zachowaniu
•
ratowaniu
•
przywracaniu
•
i poprawie zdrowia
•
oraz inne działania medyczne wynikające z procesu leczenia lub przepisów odrębnych
•
badanie i porada lekarska
•
leczenia
•
badanie i terapia psychologiczna
•
rehablitacja lecznicza
•
opieka nad kobietą ciężarną i jej płodem, porodem, połogiem oraz nad noworodkiem
•
opieka nad zdrowym dzieckiem
•
badanie diagnostyczne, w tym analityka medyczna
•
pielęgnacja chorych
•
pielęgnacja niepełnosprawnych i poeka nad nimi
•
opieka paliatywno- hospicyjna
•
orzekanie i opiniowanie o stanie zdrowia
•
zapobieganie powstawaniu urazów i chorób poprzez działania profilaktyczne oraz szczepienia ochronne
•
czynności techniczne z zakresu protetyki i ortodoncji
•
czynności z zakresu zaopatrzenia w przedmioty ortopedyczne i środki pomocnicze Dobrowolne poddanie się zakładu przeglądowi prowadzonemy przez wizytatorów w celu stwierdzenia spełnienia określonych i podawanych do ogólnej wiadomości standardów jakości i konsekwencji do otrzymania świadectwa akredytacyjnego.
To świadectwo nosi nazwę certyfikatu akredytacyjnego a wydaje go każdorazowo na okres nie dłuższy niż 3 lata – Rada Akredytacyjna.
Prawa pacjenta:
•
do uzyskania kwalfikowanych świadczeń zdrowtnych
•
informacji o stanie zdrowia
•
wyrażenia zgody lub odnowy na określone świadczenia (z wyjątkiem szczególnych sytuacji)
•
intymności i poszanowania godności
•
dodatkowo w szpitalu:
–
do dodatkowej opieki pielęgnacyjnej
–
kontaktu osobistego
–
opieki duszpasterskiej
–
d
o przechowywania wartościowych rzeczy w depozycie zakładu opieki zdrowotnej SPRAWDZIAN 19-11-2014
Do sprawdzianu
1) Narodowy program zdrowia
2) Zdrowie
3) Choroba
4) Profilaktyka chorób:
•
układ krążenia
•
uszkodzenia słuchu
•
HIV, HBV, HCV, ekspozycja na kontakt z materiałem zakaźnych
5) Zdrowie publiczne, edukacja zdrowotna, promocja zdrowia
6) Profilaktyka uzależnień
Promocja zdrowia – proces umożliwiający ludziom zwiększenie kontroli nad swoim zdrowiem przez podejmowanie wyborów i decyzji sprzyjających zdrowiu.
Cel główny Narodowego Programu Zdrowia:
"Poprawa zdrowia i związanej z nim jakości życia ludności oraz zmniejszanie nierówności w zdrowiu". Osiągany jest przez: kształtowanie prozdrowotnego stylu życia społeczeństwa, tworzenie środowiska życia, pracy i nauki sprzyjającego zdrowiu oraz aktywizowane jednostek samorządu terytorialnego i organizacji pozarządowych do działań na rzecz zdrowia.
Cele dotyczące czynników ryzyka i działania w zakresie promocji zdrowia:
1. Zmniejszenie rozpowszechnienia palenia tytoniu.
2. Zmniejszenie spożycia alkocholu oraz zmniejszenie szkód zdrowotnych spowodowanych alkoholem.
3. Poprawa sposobu żywienia ludności i jakości zdrowotnej oraz zmniejszenie występowania otyłości.
4. Zwiększenie aktywności fizycznej ludności.
5. Ograniczenie używania substancji psychoaktywnych i związanych z tym szkód
zdrowotnych.
6. Zmniejszanie narażenia na czynniki w środowisku życia i pracy oraz skutków zdrowotnych i poprawa stanu sanitarnego kraju.
Wyszukiwarka
Podobne podstrony:
Promocja zdrowia 01 notatki
Promocja zdrowia 02 notatki
Profilaktyka i promocja zdrowia notatki KOLOKWIUM (AWF)
Promocja zdrowia 22.01.08
WYDZIA+ü PROMOCJI ZDROWIA, Zdrowie publiczne, FWD zdrowie publiczne notatki 2
Promocja zdrowia wykłady, AWF notatki TiR, Promocja zdrowia
Promocja zdrowia [notatka]
Promocja zdrowia
promocja zdrowia
PROFILAKTYKA PREWENCJA A PROMOCJA ZDROWIA
Promocja zdrowia 2
Zdrowie publiczne i promocja zdrowia 2
Promowanie zdrowego stylu zycia poprzez aktywnosc fizyczna, Promocja zdrowia i edukacja zdrowotna
PZ wykl IV Epidemiologia, Położnictwo, promocja zdrowia
PRZYSZLOSC KOMPUTEROW, ^v^ UCZELNIA ^v^, ^v^ Pedagogika, promocja zdrowia z arteterapią i socjoterap
Fluor, administracja, Reszta, Promocja zdrowia
więcej podobnych podstron