
kwartalnik Zakładu Ubezpieczeń Społecznych
PREWENCJA
i REHABILITACJA
nr 4
(14)
2006
ISSN
1731-8971
1
Postępowanie diagnostyczno-lecznicze w zespołach bólowych kręgosłupa
— Marek Krasuski
7
Dolegliwości bólowe kręgosłupa – przyczyny i zapobieganie
— Beata Świątkowska
10
Realizacja programu rehabilitacji leczniczej w schorzeniach psychosomatycznych
w ramach prewencji rentowej ZUS
— Alicja Barwicka
16
Kontrola zasadności wydanych orzeczeń o czasowej niezdolności do pracy z równoczesnym
orzekaniem o potrzebie rehabilitacji leczniczej
— Hipolit Piętka
Spis treści
PREWENCJA
i REHABILITACJA
PREWENCJA I REHABILITACJA 4/2006
1
Bóle kręgosłupa to zespół objawów o różnych przyczynach i nasileniu, często towarzyszący wielu
chorobom, dlatego tak ważne jest szybkie rozpoznanie ich charakteru. Aby mieć pewność, że choroba
została właściwie rozpoznana i przyspieszyć terapię, lekarz powinien posłużyć się odpowiednio opra-
cowanymi algorytmami postępowania.
Szczególnie ważną sprawą w leczeniu zespołów
bólowych kręgosłupa jest rozpoznanie zmienionej pa-
tologicznie struktury i umiejętne naprawianie jej funkcji.
Właściwe rozpoznanie i leczenie choroby mogą uła-
twić odpowiednio opracowane algorytmy postępowa-
nia. Algorytm to sposób wykonania szeregu czynności
w określonym porządku w celu rozwiązania danego
zagadnienia. Algorytm może być przeznaczony do
rozwiązywania całej grupy problemów należących do
określonej klasy. Próbą rozwiązania problemu zespołu
bólowego kręgosłupa jest zaproponowany przeze
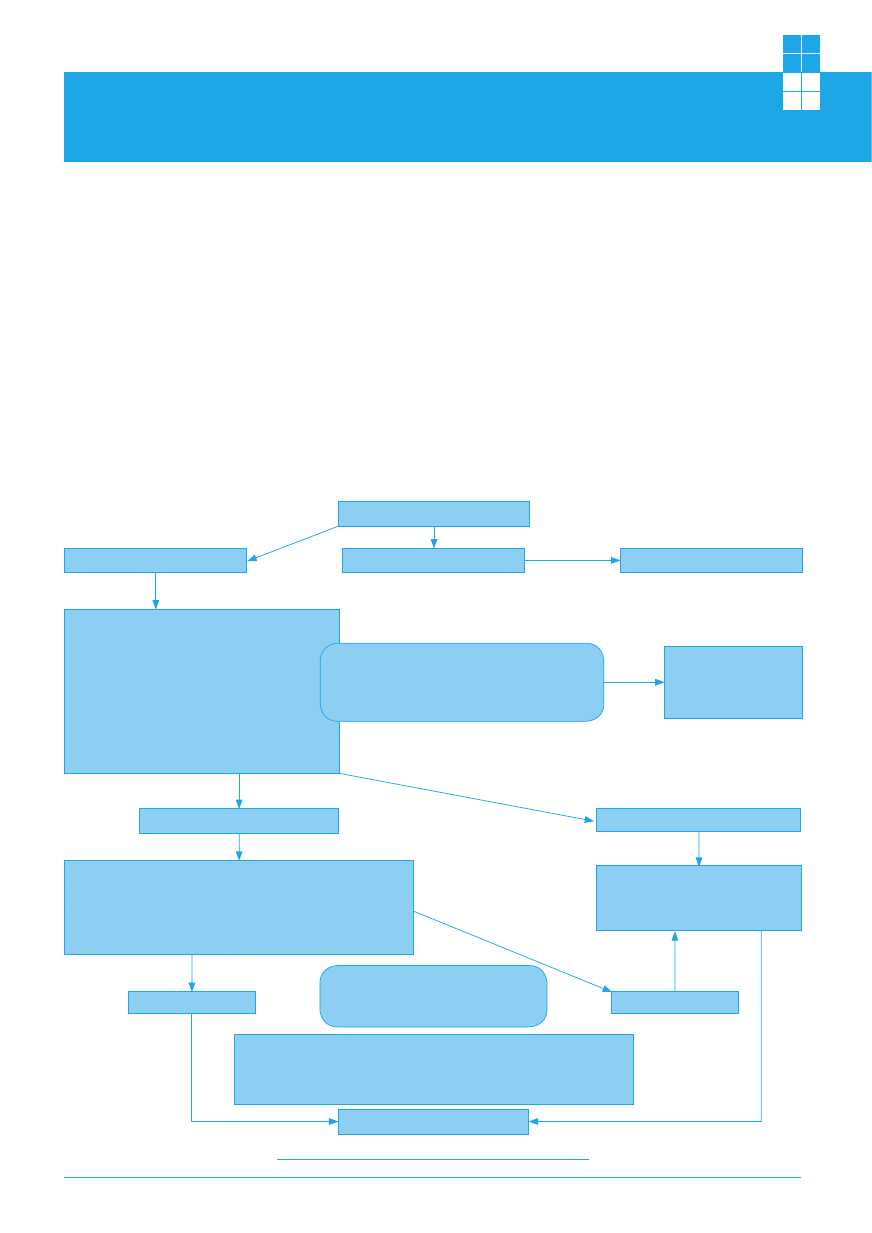
mnie algorytm diagnostyczno-leczniczy. [5] (Ryc. 1).
Postępowanie diagnostyczno-lecznicze
w zespołach bólowych kręgosłupa
Przyczyny pozakręgosłupowe
DIAGNOSTYKA
Przyczyny kręgosłupowe
Leczenie specjalistyczne
– dyskopatie
– zmiany zwyrodnieniowe
– zmiany w stawach międzykręgowych
– zmiany struktury kostnej prowadzące
do zniekształceń i złamań (osteoporoza)
– wady rozwojowe kręgosłupa
– późne zmiany pourazowe
– niestabilność
– wtórna ciasnota kanału
– bóle czynnościowe (psychogenne)
– zmiany zapalne w obrębie kręgosłupa
– procesy rozrostowe w obrębie kręgosłupa
– procesy rozrostowe struktur nerwowych
Leczenie operacyjne
lub/i farmakologiczne
lub/i radioterapia
bez zaburzeń neurologicznych
Leczenie zachowawcze
– farmakoterapia
– pozycje przeciwbólowe
– fizykoterapia
– kinezyterapia
– terapia manualna
– zaopatrzenie ortopedyczne
– psychoterapia
z zaburzeniami neurologicznymi
Leczenie operacyjne
– odbarczenie struktur nerwowych
– stabilizacja kręgosłupa
POPRAWA
– walka z nadwagą
– leczenie chorób towarzyszących
BRAK POPRAWY
Edukacja w zakresie:
– ergonomii pracy i wypoczynku
– zasad bhp
– technik samopomocy w walce z bólem nawrotowym kręgosłupa
KINEZYTERAPIA
Rycina 1
Algorytm ® diagnostyczno-leczniczy w zespołach bólowych kręgosłupa

PREWENCJA I REHABILITACJA 4/2006
2
PREWENCJA I REHABILITACJA 4/2006
3
W pierwszej kolejności, na podstawie dokładnej
oceny dokonanej po zebraniu wywiadu lekarskiego,
pełnym badaniu klinicznym (ortopedycznym i neu-
rologicznym), analizie badań dodatkowych, ewen-
tualnych konsultacjach pomocniczych u innych spe-
cjalistów, staramy się postawić właściwą diagnozę
i rozpocząć zespołowe leczenie.
Do najistotniejszych badań dodatkowych należy
zaliczyć: rtg przeglądowe (ewentualne czynnościo-
we) kręgosłupa, badania krwi (morfologia, OB, po-
ziom fosfatazy alkalicznej, CRP, stężenie glukozy,
elektrolitów, kwasu moczowego w surowicy, TSH),
badanie ogólne moczu. Może okazać się konieczne
wykonanie niektórych badań serologicznych, oceny
poziomu markerów itp. (ASO, RF, odczyn Waalera-
-Rose'a, IgM, IgG, IgE, PSA i in.). Badaniami uzupeł-
niającymi są: USG jamy brzusznej, ekg, USG serca,
USG naczyń kończyn, rtg klatki piersiowej, rtg stawów
biodrowych, rtg stawów kolanowych, rtg pięt, rtg bar-
ków, USG barków i inne.
Pod pojęciem przeglądowego badania radio-
logicznego kręgosłupa, rozumie się radiogramy
wykonane w projekcjach: bocznej, tylno-przedniej
i skośnych. W odcinku szyjnym występują dwie pro-
jekcje skośne, jedna celowana na stawy międzykrę-
gowe, druga na stawy unkowertebralne (Luschki).
Oczywiste jest, że wszystkie dodatkowe badania,
zwłaszcza obrazowe, zlecamy po dokładnej analizie
klinicznej, chcąc udokumentować bądź potwierdzić
rozpoznawaną patologię klinicznie.
Pierwszym pytaniem, na które lekarz musi sobie
odpowiedzieć, jest to, czy obraz kliniczny i wywiad
chorobowy wskazują, że podawane dolegliwości
i stan chorego mają związek z patologią kręgosłu-
pa, czy też objawy związane są z rozwojem innych
chorób.
W przypadku jakichkolwiek wątpliwości pacjen-
ta należy skierować do specjalisty, który powinien
zadecydować o dalszej diagnostyce i właściwym
leczeniu. W pierwszym etapie diagnostyki różnico-
wej należy zwrócić uwagę na fakt, że do najczęściej
występujących chorób, których objawy traktowane
bywają jako wynik schorzenia kręgosłupa w odcinku
szyjnym, należy zaliczyć:
— zespoły bolesnego barku na tle zwyrodnienio-
wym i przeciążeniowym,
— pourazowe zmiany w obrębie stawu bar-
kowego,
— choroby centralnego układu nerwowego,
— zespół cieśni nadgarstka,
— choroby laryngologiczne,
— nadciśnienie tętnicze (zwłaszcza wcześniej
nierozpoznane),
— choroby tarczycy,
— dysfunkcje kręgosłupa wynikające z wad wzro-
ku i słuchu,
— choroby układu oddechowego.
Do schorzeń imitujących dysfunkcje i choroby
kręgosłupa w odcinku lędźwiowym należy zaliczyć:
— zmiany zwyrodnieniowe stawów biodrowych,
— złamania szyjki kości udowej,
— inne zmiany pourazowe w części bliższej kości
udowej (lub/i kości biodrowej), inne choroby stawów
biodrowych,
— choroby zapalne i nowotworowe dróg rodnych,
— infekcje, zwłaszcza dróg rodnych lub mo-
czowych,
— inne choroby, w tym nowotworowe dróg mo-
czowych i nerek (!),
— zmiany zapalno-zwyrodnieniowe stawów krzy-
żowo-biodrowych,
— choroby naczyń kończyn dolnych,
— choroby zwyrodnieniowe stawów kolanowych,
— ostrogi kości piętowych.
Zespoły bólowe karku, krzyża i pleców mogą być
też objawem początkowym chorób reumatycznych,
a zwłaszcza zesztywniającego zapalenia stawów
kręgowych czy reumatoidalnego zapalenia stawów.
Kolejnym etapem diagnostyki chorych z obja-
wami „kręgosłupowymi” jest sprecyzowanie rozpo-
znania klinicznego, by można było podjąć właściwe
postępowanie lecznicze. Zwykle na tym etapie
leczenia chory może wymagać wykonania dodatko-
wych badań diagnostycznych.
Badaniem uzupełniającym kręgosłupa jest CT
lub NMR kręgosłupa. Badanie CT wykonujemy
zwykle w sytuacji, gdy chcemy dokładnie ocenić
struktury kostne, szerokość kanału kręgowego,
wzajemne stosunki anatomiczne pomiędzy kręga-
mi. Badanie takie wykonywane jest techniką 2D,
a w szczególnych przypadkach wzbogacić je można
rekonstrukcją przestrzenną (3D). Kiedy jednak zale-
ży nam na ocenie struktur kanału kręgowego i wza-
jemnych stosunkach anatomicznych struktur kanału
a układem kostnym, więzadłowym i tarczami miedzy-
trzonowymi, wykonujemy badanie NMR. Badania CT
i NMR w szczególnych przypadkach wzbogacić moż-
na technikami kontrastującymi. Diagnostykę uzupeł-
niamy scyntygrafią układu kostnego, emg mięś-
ni przykręgosłupowych, emg mięśni niedowład-
nych, badaniem przepływów tętnic kręgowych
(czynnościowe). W przypadku chęci udokumento-
wania ewentualnych zmian uciskowych na tętnice
kręgowe przez struktury kręgosłupa, badaniem
z wyboru jest NMR tętnic dogłowowych. Mankament
oceny dokonanej na podstawie NMR tętnic kręgo-
wych stanowi fakt, że badanie to jest statyczne (do
ucisku na tętnice kręgowe często dochodzi w trakcie
ruchów, zwłaszcza skrętnych, głową).
Bóle kręgosłupa są zespołem objawów o różnej
przyczynie. W rozpoznaniu różnicowym tych dole-
gliwości należy mieć na uwadze:
— zmiany chorobowe w obrębie dysku między-
kręgowego (dyskopatie),
— zmiany zwyrodnieniowe kręgosłupa,
— zmiany przeciążeniowo-zwyrodnieniowe w ob-
rębie stawów międzykręgowych, objawy „zablokowa-
nia” tych stawów,

PREWENCJA I REHABILITACJA 4/2006
2
PREWENCJA I REHABILITACJA 4/2006
3
— zmiany struktury kostnej prowadzące naj-
częściej do zniekształceń i złamań kręgów (osteo-
poroza),
— zespoły bólowe na tle wad rozwojowych krę-
gosłupa,
— zmiany pourazowe,
— różne procesy chorobowe struktur kostnych
(stany zapalne swoiste i nieswoiste, procesy rozro-
stowe i in.),
— zmiany chorobowe układu nerwowego (cho-
roby neurologiczne o różnej etiologii, procesy roz-
rostowe),
— zespoły bólowe czynnościowe, psychogenne.
Bardzo istotne jest szybkie rozpoznanie zmian
zapalnych, rozrostowych w obrębie kręgosłupa,
czy struktur nerwowych, gdyż wymagają one spe-
cyficznego i ukierunkowanego leczenia. Do chorób
nowotworowych dających zmiany przerzutowe do
kręgosłupa (a zdarza się, że nie są leczone do czasu
diagnostyki zespołu bólowego kręgosłupa) należy
zaliczyć:
— nowotwory nerek,
— nowotwory dróg rodnych,
— nowotwory prostaty,
— szpiczaka mnogiego,
— nowotwory sutka.
Bóle kręgosłupa towarzyszą wielu chorobom,
których przyczyny łatwo można poznać i wytłuma-
czyć pojawiające się objawy oraz ich konsekwencje,
ale są też objawem chorób, w których czynnik wy-
wołujący nie jest dokładnie rozpoznany, natomiast
najczęściej domyślamy się, że chodzi o niewydol-
ność kręgosłupa.
Bóle kręgosłupa u większości chorych są spo-
wodowane jego czynnościowymi zaburzeniami,
zwłaszcza gdy kręgosłup poddawany jest szczegól-
nym obciążeniom statycznym i dynamicznym.
Bóle kręgosłupa mogą mieć podłoże nerwicowe.
Przyczyny tych dolegliwości są bardzo niespecy-
ficzne. Nie stwierdza się podłoża organicznego
dolegliwości lub zmiany w obrębie kręgosłupa są
niewspółmiernie małe w stosunku do demonstrowa-
nego przez chorego stanu. Różnego rodzaju prze-
życia, niekorzystne sytuacje środowiska zewnętrz-
nego mogą być przyczyną zaburzeń normalnego
funkcjonowania.
Podstawową przyczyną nerwicy jest lęk, okreś-
lany jako stan bardzo silnego napięcia emocjonal-
nego, któremu towarzyszy poczucie zagrożenia
z jednoczesną bezradnością, niepokojem i bez-
silnością. Lęk to stan zagrożenia, w którym nie
uświadamiamy sobie jego źródła (to różni lęk od
strachu, w którym znane jest źródło niepokoju).
Jest wiele teorii powstawania nerwic. Popularna
jest teoria psychoanalityczna, mówiąca, że źró-
dłem objawów nerwicowych są stłumione kon-
flikty wewnątrzpsychiczne. Inną teorię wypraco-
wała psychologia humanistyczna. Polega ona na
tłumaczeniu nerwic jako zaburzeń świadomości
w wyniku niewłaściwego ukształtowania obrazu
własnej osoby. Ostatnio popularną propozycją
wyjaśnienia przyczyn zaburzeń nerwicowych jest
teoria systemowa, traktująca te zaburzenia jako
wynik nieprawidłowości funkcjonowania syste-
mów, w których żyją jednostki (najistotniejszy jest
system rodzinny).
Obraz kliniczny dolegliwości bólowych kręgosłu-
pa na tle nerwicowym jest bardzo złożony i trudny
w interpretacji. W zależności od postaci nerwicy do-
minują różne objawy.
W postaci hipochondrycznej zespołów bólów
kręgosłupa dominuje poszukiwanie przez chorego
poważnych objawów choroby. Pacjent stara się udo-
wodnić lekarzowi nieprawidłowości w badaniach,
zwłaszcza dodatkowych. Czasami przyczyniają się
do tej sytuacji opisy badań komputerowych czy re-
zonansu magnetycznego kręgosłupa. Opisywane
przez radiologów wielopoziomowe „dehydratacje
krążków”, „wielopoziomowe przepukliny”, upewniają
chorego o jego ciężkim stanie i „nakręcają” dalsze
objawy choroby. Zwykle jest tu dysonans pomiędzy
bogatym badaniem podmiotowym a niewielkimi ob-
jawami w badaniu przedmiotowym.
Inny obraz kliniczny dominuje w nerwicy kon-
wersyjnej. W obrazie klinicznym dominują poważne
zaburzenia ruchu (dysocjacyjne zaburzenia ruchu),
przy braku organicznych podstaw takiego stanu.
Chory może demonstrować poważne ograniczenia
ruchomości kręgosłupa, kończyn dolnych, a nawet
głęboki niedowład czy porażenie kończyny. Poważ-
ne dysfunkcje ruchowe chory wiąże z urazami bądź
poważnymi problemami życiowymi. W badaniu
przedmiotowym chory demonstruje zwykle olbrzy-
mie dysfunkcje, niewspółmierne do ewentualnych
zaburzeń mogących wystąpić na danym poziomie
segmentu kręgosłupa, np. porażenie ruchowe całej
kończyny dolnej, przy podkreślaniu dolegliwości
ze strony dolnego odcinka lędźwiowo-krzyżowego
kręgosłupa. W badaniu przedmiotowym widoczne
są sprzeczności, a więc chory demonstruje trwające
długo porażenie kończyny, obiektywnie zaś stwier-
dza się prawidłowe napięcie mięśni, obecność odru-
chów, nie ma zaników mięśniowych.
Trzeba jednak pokreślić, że chorzy z objawami
nerwicy wymagają bardzo dokładnego badania
klinicznego, z oceną ortopedyczną, neurologiczną,
wspomaganą badaniem internistycznym i gineko-
logicznym czy urologicznym. W przypadkach tych
niezwykle istotna jest konsultacja psychologa na
etapie diagnostyki, a nierzadko konsultacja psy-
chiatryczna. Rozpoznanie nerwicowego charakteru
dolegliwości bólowych kręgosłupa wymaga z kolei
złożonego procesu leczenia. Leczeniem podsta-
wowym powinna być psychoterapia, połączona
z odpowiednio dobraną dla chorego formą kine-
zyterapii.
Bardzo istotną sprawą w zespołach bólowych
kręgosłupa jest umiejętna ocena stanu neurolo-

PREWENCJA I REHABILITACJA 4/2006
4
PREWENCJA I REHABILITACJA 4/2006
5
gicznego i funkcjonalnego chorego. Rozpoznanie
poważnych zaburzeń neurologicznych, właściwa
ocena badań dodatkowych, a przede wszystkim
ocena badania NMR, umożliwi szybką kwalifikację
chorego do leczenia zachowawczego lub opera-
cyjnego. Niewielkie zaburzenia neurologiczne pod
postacią zaburzeń odruchów, parestezji, mogą
pozwalać na kwalifikowanie chorego do leczenia
zachowawczego. Natomiast niedowłady znacznego
stopnia, ewentualne zaburzenia mikcji pochodzenia
neurogennego stanowią wskazanie do szybkiej
interwencji chirurgicznej. Również nasilone zmiany
patomorfologiczne w obrazach NMR nakazują za-
stanowić się nad koniecznością rozwiązania proble-
mu drogą chirurgiczną.
Istotne dla leczenia jest ocenienie charakteru do-
legliwości bólowych, ich natężenia, historii powsta-
nia i konsekwencji, jakie wywołują dla stanu funkcjo-
nalnego chorego. Ostry nagły zespół bólowy naka-
zuje odpowiednie postępowanie farmakologiczne,
czasami krótkotrwałe unieruchomienie chorego, czy
odpowiednie postępowanie mobilizacyjne w sytu-
acji właściwie rozpoznanej patologii strukturalnej,
wywołującej ból (np. zablokowanie ruchowe po-
wierzchni stawów międzykręgowych). Istotne zna-
czenie w walce z bólem i wzmożonym napięciem
mięśniowym ma stosowanie odpowiednio dobranej
farmako- i fizykoterapii, czy jak już wspomniano za-
biegów z zakresu medycyny manualnej.
Fizykoterapię rozpoczynamy po farmakologicz-
nym wyciszeniu ostrych objawów bólowych. Wśród
wcześnie stosowanych zabiegów zaleca się stymu-
lację przeciwbólową TENS, biostymulację laserową
(naświetlanie punktów bólowych), jonoforezę z za-
stosowaniem roztworów leków przeciwzapalnych
i przeciwbólowych (np. 1-2% roztwory: salicylanu
sodu, naproxenu, hydrocortisonu xylocainy). Inną
techniką wprowadzania miejscowo leków przeciw-
zapalnych i przeciwbólowych są zabiegi fonoforezy.
W przypadkach obu zlecanych zabiegów musimy
pamiętać o kilku faktach. Po pierwsze, upewniamy
się, że pacjent nie jest uczulony na proponowany
lek. Zastosowany lek musi mieć odpowiednie wła-
sności dysocjacyjne. W celu uzyskania lepszego
efektu leczniczego w jonoforezie, wskazane jest
naprzemienne stosowanie leków przeciwbólowych
i przeciwzapalnych.
Jak najwcześniej zaczynamy uruchamiać pa-
cjenta. Kinezyterapię rozpoczynamy w zależ-
ności od stanu chorego i chorób towarzyszących.
W pierwszych dniach choroby (hospitalizacji)
– przy niewystępowaniu przeciwwskazań kardio-
logicznych – stosuje się ćwiczenia izometryczne
wzmacniające mięśnie brzucha, sterowane koń-
czynami górnymi i głową lub kończynami dolnymi.
Program ćwiczeń leczniczych powinien być zawsze
ustalany indywidualnie dla każdego chorego.
W trakcie kinezyterapii fizjoterapeuta dobiera właś-
ciwą pozycję wyjściową do wykonania ćwiczenia.
Sposób ćwiczenia, ilość powtórzeń, tempo są do-
bierane indywidualnie.
Głównym celem fizykoterapii w leczeniu ze-
społów bólowych kręgosłupa jest zmniejszenie
dolegliwości bólowych i odczynu zapalnego oraz
zmniejszenie wzmożonego napięcia mięśni przy-
kręgosłupowych. Stosowanie fizykoterapii zależne
jest od rodzaju schorzenia kręgosłupa, typu dole-
gliwości bólowych, doświadczeń własnych leczą-
cego, tolerancji zabiegów przez chorego. Fizyko-
terapia jest jednym z elementów kompleksowego
leczenia schorzeń kręgosłupa. W trakcie leczenia
pewne zabiegi fizykalne łączy się ze sobą, by osią-
gnąć lepszy efekt terapeutyczny. Zabiegi nie mogą
powodować zwiększenia bólu, łatwej męczliwości
chorego, muszą być dobrze tolerowane i przynosić
właściwy efekt leczniczy. Wśród najczęściej stoso-
wanych zabiegów należy wymienić:
— zabiegi laserowe, stosowane w schorze-
niach zwyrodnieniowych, najczęściej techniką ska-
ningową w miejscach bolesnych, a w przypadku
objawów dyskopatycznych metodą kontaktową na
punkty spustowe lub odpowiednie punkty na prze-
biegu nerwu,
— lampy z odpowiednimi filtrami, np. lampy So-
lux z niebieskim filtrem, który zmniejsza natężenie
ciepła, ale wzmacnia przeciwbólowe działanie pod-
czerwieni,
— zabiegi ultradźwiękowe, stosowane przykrę-
gosłupowo lub w przebiegu nerwu kulszowego,
— pole magnetyczne małej częstotliwości,
— pola elektromagnetyczne wielkiej częstotli-
wości (np. diatermia krótkofalowa),
— prądy impulsowe średniej częstotliwości (naj-
częściej prądy interferencyjne),
— prądy impulsowe małej częstotliwości (naj-
częściej prądy diadynamiczne wg Bernarda),
— jonoforezę, czyli wprowadzanie do tkanek si-
łami stałego pola elektrycznego jonów działających
leczniczo lub przeciwbólowo,
— termoterapię (zabiegi cieplne: okłady z parafi-
ny, okłady fango; krioterapię – stosowaną miejscowo
lub ogólnoustrojowo),
— hydroterapię (ćwiczenia w wodzie, masaż wi-
rowy, pływanie).
Dobór odpowiednich zabiegów, ich ilości i daw-
kowanie powinny być dokładnie określone przez
zlecającego lekarza. Wymagają one bowiem odpo-
wiedniej kolejności stosowania, można je też łączyć
ze sobą, ale z zachowaniem rozwagi i w sposób
logicznie uzasadniony.
Zabiegi fizykoterapeutyczne przygotowują cho-
rego do kolejnego zabiegu z kinezyterapii i równole-
gle do ich stosowania zwiększa się zakres kinezyte-
rapii, która jest najistotniejszym elementem leczenia
zespołów bólowych kręgosłupa.
Kinezyterapia przyspiesza procesy naprawcze
i zastępcze w układzie ruchu i narządach wewnętrz-
nych, zabezpiecza przed wykształcaniem wadliwych

PREWENCJA I REHABILITACJA 4/2006
4
PREWENCJA I REHABILITACJA 4/2006
5
stereotypów zastępczych, przeciwdziała wtórnym
zmianom w układzie kostno-stawowo-mięśniowo-
-więzadłowym, zapobiega powikłaniom krążeniowo-
-oddechowym, poprawia ogólną wydolność ustroju
i jest jedną z podstawowych form profilaktyki scho-
rzeń narządu ruchu, krążenia i układu oddechowego.
Celem kinezyterapii jest przede wszystkim prze-
rwanie błędnego koła bólowego przez zmniejszenie
odruchowego wzmożonego napięcia mięśni przy-
kręgosłupowych i poprawę stabilności kręgosłupa
oraz przywrócenie równowagi mięśniowej zapobie-
gającej nawrotom dolegliwości.
Kinezyterapia w schorzeniach kręgosłupa pod-
lega ścisłemu doborowi i dawkowaniu. Przez dobór
rozumie się określenie rodzaju ćwiczeń i kolejność
ich realizowania. Przez dawkowanie rozumie się
czas trwania ćwiczenia, ilość powtórzeń danego
ćwiczenia oraz czas trwania serii ćwiczeń. Ważna
jest technika wykonywania ćwiczeń leczniczych.
W zespołach bólowych w okresie ostrym lub pod-
ostrym kinezyterapię zaczyna się od ćwiczeń dobie-
ranych indywidualnie dla chorego. Analizując wy-
dolność chorego, po badaniu fizjoterapeutycznym
dobiera się rodzaj ćwiczeń, ich pozycję wyjściową
i stopień nasilenia. Kompleksowa ocena kliniczna
określa potrzeby uzyskania wpływu wzmacniające-
go pewne grupy mięśniowe i relaksującego inne, bę-
dące w odruchowym napięciu, np. mięśnie grzbietu.
Ćwiczenia w okresie ostrym choroby oraz w okresie
tuż pooperacyjnym wykonywane są w systemie
ćwiczeń indywidualnych, to znaczy jeden terapeuta
ćwiczy z jednym chorym. W trakcie kinezyterapii
zwracamy uwagę na reedukację ruchową kręgo-
słupa i aparatu więzadłowo-mięśniowego jaki go
otacza. W ocenie ruchomości kręgosłupa sprawdza
się, które jego segmenty są hipermobilne, a które
hipomobilne. Tam, gdzie jest nadmierna ruchomość
segmentu, staramy się wpłynąć na jego stabilizację,
natomiast miejsca zblokowane, hipomobilne należy
ruchowo mobilizować, by kręgosłup po reedukacji
zachowywał maksymalną harmonię ruchową.
W okresie ostrym (i pooperacyjnym) ćwiczenia
indywidualne mogą być prowadzone już w łóżku
chorego, po uprzednio starannym dobraniu pozycji
wyjściowej, najczęściej z ułożeniem nóg na trójkącie
ćwiczebnym. W programie ćwiczeń zwracamy uwa-
gę na wzmacnianie mięśni brzucha i czworobocz-
nego lędźwi, przy jednoczesnym znoszeniu lordozy
lędźwiowej. W dalszej kolejności stosujemy ćwicze-
nia wzmacniające mięśnie zginacze podudzia, mię-
śnie prostujące biodro, mięśnie pośladkowe. Ćwi-
czenia realizowane są w trzech zasadniczych pozy-
cjach wyjściowych – pozycji leżącej na plecach ze
zgiętymi kończynami w kolanach i biodrach, pozycji
klęku podpartego oraz pozycji ułożenia na boku.
Dobór pozycji wyjściowej jest indywidualny dla każ-
dego chorego. W okresie wczesnym możliwe są też
ćwiczenia po podwieszeniu chorego na bloczkach.
Po wyciszeniu objawów bólowych rozszerzamy
terapię o ćwiczenia z większym oporem, ćwiczenia
grupowe i uczenie samodzielnego wykonywania
ćwiczeń przez chorego. Fizjoterapeuta powinien
dobrać ćwiczenia w taki sposób, by mobilizować
wszystkie układy stawowo-mięśniowo-więzadłowe
wpływające na funkcję i stan kręgosłupa. Wykony-
wane ćwiczenia nie mogą wywoływać bólu (zwłasz-
cza bólu kręgosłupa lub bólu o typie ischialgicznym)
i źle wpływać na układy krążenia i oddechowy.
W programie leczniczym bardzo często zawieramy
elementy trakcji osi kręgosłupa.
Możliwości stosowania wyciągów jest wiele. Naj-
częściej stosowanymi są: wyciąg krzesełkowy w po-
zycji Perschla, wyciąg grawitacyjny – głową w dół,
wyciąg pulsacyjny, a dla odcinka szyjnego wyciąg
za głowę pętlą Glissona. Czas trwania wyciągów
wynosi od kilku do 20 minut. Wyciągi mają wpływ
relaksujący na mięśnie przykręgosłupowe, grzbietu
i wpływ na poszerzenie przestrzeni międzykręgo-
wych. Kinezyterapię uzupełniamy stosowaniem hy-
droterapii, najlepiej wodnych masaży wirowych.
W okresie dolegliwości ostrych i tuż po operacji
kręgosłupa stosuje się w pewnych przypadkach
czasowe zaopatrzenie ortopedyczne. Zaopatrzenie
obejmuje odpowiednio dobrane kołnierze, gorsety,
pasy lędźwiowe. W niektórych stanach, zwłaszcza
jeśli towarzyszą im inne schorzenia, warto zasta-
nowić się nad zaleceniem choremu korzystania ze
sprzętu pomocniczego.
W okresie dolegliwości przewlekłych włącza się
chorego do małych grup terapeutycznych, pamię-
tając o konieczności ciągłego nadzoru fizjoterapeu-
tycznego.
Ćwiczenia w okresie przewlekłych dolegliwości
bólowych mogą być prowadzone już wg ogólniej-
szych schematów, gdyż indywidualizacja terapii nie
jest już tak potrzebna. W okresie wczesnym terapii
grupowej, gdy leczenie się rozpoczynana, fizjote-
rapeuta musi być uczulony na wszelkie uwagi ze
strony pacjentów z grupy terapeutycznej. Wskazane
jest, by zajęcia, zwłaszcza prowadzone z grupą kil-
kuosobową, realizowało dwóch terapeutów. Jeden
fizjoterapeuta prowadzi zajęcia, drugi kontroluje
i nadzoruje stan chorych. Ten drugi fizjoterapeuta
może indywidualizować program ćwiczeń (indywi-
dualne wykluczenie pewnych ćwiczeń zadanych ca-
łej grupie, zwolnienie tempa, wybranie innej pozycji
wyjściowej). Zajęcia grupowe powinny odbywać się
w kilku etapach. Ćwiczenia muszą rozpoczynać się
od rozgrzewki i ćwiczeń rozciągowych. Następnie
prowadzona jest terapia zasadnicza dla danej grupy
chorych, a zajęcia kończą ćwiczenia „wyciszające”,
zwykle podobne do rozgrzewki. Po kinezie wskaza-
na jest relaksacja. Zwykle polega ona na nauczeniu
pacjenta technik rozluźniania mięśni, poznania po-
zycji wypoczynkowej (zwykle na łamanym łóżku;
niektórzy stosują w tym czasie pozycje wyciągowe).
Tę część terapii można wzbogacić elementem mu-
zykoterapii relaksacyjnej.
PREWENCJA I REHABILITACJA 4/2006
6
PREWENCJA I REHABILITACJA 4/2006
7
Do obowiązków fizjoterapeuty w trakcie leczenia
należy też edukacja pacjenta w zakresie ergonomii
pracy, zarówno podczas wykonywania obowiązków
zawodowych, jak i domowych. Edukacja ruchowa
ma na celu utrzymanie dobrego wyniku leczenia
w schorzeniach kręgosłupa pod warunkiem regu-
larnego kontynuowania kinezyterapii w warunkach
domowych.
Bez względu na stosowane formy lecze-
nia w okresie wczesnym choroby kręgosłupa,
a zwłaszcza po leczeniu operacyjnym, kinezytera-
pia stanowi ważny element utrzymania właściwej
wydolności kręgosłupa i stanowi podstawę prze-
ciwdziałania nawrotom choroby. Równolegle ze
stosowaniem kompleksowego leczenia chorego
z bólem kręgosłupa, wdrażamy nawyki higieny ży-
cia z zachowaniem zasad bezpieczeństwa w pracy
i w czasie wypoczynku. Bardzo ważną sprawą jest
walka z ewentualną nadwagą chorego. Należy
uzmysłowić choremu konieczność konsekwent-
nego leczenia takich chorób przewlekłych, jak
nadciśnienie tętnicze, cukrzyca, choroba wień-
cowa. Chory wymaga wyjaśnienia mu związku
przyczynowego pojawiających się dolegliwości
z wykonywaną pracą, brakiem aktywności fizycz-
nej, właściwą reakcją i tak dalej. Pacjent powinien
poznać różnicę pomiędzy prawidłowym obciąża-
niem kręgosłupa a jego przeciążaniem.
Chory musi umieć kontrolować swoją posta-
wę oraz ułożenie kręgosłupa w czasie ruchów
w sposób pozwalający mu na omijanie dyskomfortu
spowodowanego bólem, wykonywanie ruchów
w zakresie bezbólowym oraz, co chyba najważ-
niejsze, unikanie nawrotów dolegliwości. Eduka-
cja ruchowa, a zwłaszcza dążenie do wyzbycia
się złych nawyków związanych z codzienną pracą
i złych stereotypów ruchowych, jest istotnym
elementem leczenia. Czynności najprostsze i naj-
częściej wykonywane, jakimi są np.: podnoszenie
ciężarów, siedzenie na krześle w czasie długotrwałej
pracy, odpoczynek na fotelu, jak wykazują obserwa-
cje, są często wykonywane niewłaściwie. Zapomina
się, że najbezpieczniejszym dla kręgosłupa jest uno-
szenie cięższych przedmiotów z pozycji wyjściowej
klęku na jednej nodze, prostując stawy biodrowe
i kolanowe. Przenoszenie przedmiotu z jednej strony
na drugą często dokonuje się tylko przez rotację
tułowia, trzymając stopy w tym samym miejscu,
a powinno się, trzymając przedmiot w pobliżu tuło-
wia przenieść go, zmieniając pozycję całego tułowia
wraz z obrotem stopami. Zapomina się o właściwej
pozycji siedzącej, w której oparcie krzesła powinno
podpierać kręgosłup na wysokości lordozy lędźwio-
wej. John. V. Basmajian i Henry F. Farfan [6, 7, 8] wy-
kazali, że pozycjami niebezpiecznymi mechanicznie
dla kręgosłupa są zgięcie i wyprost wykonywane
z jednoczesną rotacją tułowia. W celu zmniejszenia
ostrej bolesności kręgosłupa należy zredukować do
minimum aktywność ruchową wymagającą takich
ruchów. Ruchom powinno towarzyszyć utrzymy-
wanie możliwie poprawnych krzywizn kręgosłupa.
Właściwe sterowanie swoim ciałem zwiększa bez-
pieczeństwo funkcjonowania.
Równolegle z edukacją ruchową realizowana
powinna być właściwa psychoterapia, zwłaszcza
w zespołach bólowych kręgosłupa przewlekłych
czy przebiegających z istotnym udziałem psycho-
gennych zmian czynnościowych. Konieczna jest
też edukacja chorego w zakresie samopomocy
w przypadku kolejnego zaostrzenia się dolegliwości
bólowych kręgosłupa. Takie postępowanie ogra-
nicza nawroty zaostrzenia objawów chorobowych
i stanowi właściwą profilaktykę chroniącą przed
wystąpieniem przewlekłego zespołu bólowego krę-
gosłupa.
Piśmiennictwo
1. Abbott J.H., Mercer S.R., The natural history of acute Iow back
pain, New Zeland Journal of Physiotherapy 2002, 30 (3), s. 8-16.
2. Konferencja prasowa Polskiego Towarzystwa Rehabilitacji
z okazji zainicjowania społecznego programu edukacyjnego
„Ruch na rzecz zdrowych pleców”, Materiały Prasowe, Cen-
trum Prasowe PAI, Warszawa, 10.09.2002.
3. IASP Subcommittee on Taxonomy. Pain Terms: a list with defi-
nitions and notes on usage, Pain 1980, 8, s. 249-252.
4. IASP Subcommittee on Taxonomy. Classification of chronic
pain, Pain 1986, suppl. 3, s. 216-221.
5. Krasuski M., Algorytm postępowania diagnostyczno-leczni-
czego w zespołach bólowych kręgosłupa. Rehabilitacja Me-
dyczna 2005, nr 9 (3), s. 19-25.
6. Basmajian J.V., Grant’s method of anatomy, 9
th
ed. Williams
& Wilkins, Baltimore 1975.
7. Basmajian J.V., Travill A., Electromyography of the pronator
muscles in the forearm, Anat. Rec. 1961, 139, s. 45-49.
8. Farfan H.F., Mechanical disorders of the low back. Lea & Febi-
ger, Philadelphia 1973.
dr n. med. Marek Krasuski
Katedra i Klinika Rehabilitacji
Akademii Medycznej w Warszawie
prezes Polskiego Towarzystwa Rehabilitacji

PREWENCJA I REHABILITACJA 4/2006
6
PREWENCJA I REHABILITACJA 4/2006
7
Kręgosłup człowieka oraz złożona praca mięśni
z nim związanych zapewnia wyprostowaną pozycję
ciała, umożliwia ruchy tułowia oraz stanowi ochronę
dla ośrodkowego układu nerwowego. Kolumnę kręgo-
słupa stanowią 33 lub 34 kręgi połączone sprężystymi
krążkami międzykręgowymi (tzw. dyskami) i zespolo-
ne silnymi więzadłami zapewniającymi ich stabilizację.
Kręgosłup dzieli się na trzy odcinki. Siedem górnych
kręgów stanowi kręgosłup szyjny, następne dwa-
naście to kręgi piersiowe, nazywane często plecami,
kolejne pięć wchodzi w skład kręgosłupa lędźwiowe-
go, określanego często jako krzyż, przechodzącego
dalej w kość krzyżową wraz z kością ogonową, na
której spoczywa główny ciężar naszego ciała. Dzię-
ki zróżnicowanemu ustawieniu kręgów kręgosłup
nie jest prostym słupem, ale dwukrotnie wygina się
w poszczególnych odcinkach, przyjmując kształt litery
S. W odcinku szyjnym mamy do czynienia z ugięciem
kręgosłupa do przodu (lordoza szyjna), w odcinku
piersiowym do tyłu (kyfoza piersiowa), a w odcinku
lędźwiowym kręgosłup znów ugina się do przodu (lor-
doza lędźwiowa). Poszczególne kręgi tworzą pierścień
kostny otaczający i ochraniający jamę zwaną kanałem
kręgowym, w którym znajduje się rdzeń kręgowy z od-
chodzącymi od niego nerwami
1
.
Pomiędzy kręgami znajdują się krążki (tarczki) mię-
dzykręgowe, małe chrząstki, które działają jak amorty-
zatory, niwelując wstrząsy i umożliwiając ruchy między
kręgami. Krążki międzykręgowe posiadają twardą
włóknistą cześć korową i miękką, galaretowatą część
rdzeniową zwaną jądrem miażdżystym. Dzięki takiej
budowie tarczki międzykręgowe są elastyczne, mięk-
kie i sprężyste. Dyski mają różną grubość w zależności
od odcinka, w którym się znajdują. Najmasywniejsze
leżą u podstawy kręgosłupa, a im wyżej, tym stają się
węższe. Między dwoma pierwszymi kręgami szyjny-
mi nie ma krążków, tylko szczytowy staw obrotowy.
W stanie spoczynku siła działająca na krążki między-
kręgowe nie jest duża, natomiast w pozycji stojącej
dyski są ściśnięte przez masę ciała, a kręgi nad i pod
krążkami silnie na nie naciskają. Nacisk ten staje się
nieporównywalnie większy, kiedy się schylamy lub
próbujemy podnieść ciężar bez uginania kolan.
Gwałtowny ruch czy wytężony, długotrwały wysiłek
mogą spowodować przemieszczenie krążka, tak zwa-
ne wypadnięcie dysku. W rzeczywistości krążki mię-
dzykręgowe nie wypadają, lecz na skutek uszkodzenia
ich włóknistej części korowej dochodzi do przemiesz-
czenia się jądra miażdżystego. Powstaje wówczas tak
zwana przepuklina dyskowa, która wywiera ucisk na
nerwy rdzeniowe, co powoduje silny ból i unierucha-
mia kręgosłup. Towarzyszy temu stan zapalny tkanek,
który nasila dodatkowo gwałtowny skurcz mięśni
przykręgosłupowych, usiłujących w ten sposób unie-
ruchomić kręgosłup, by chronić go przed poważnym
uszkodzeniem. Chociaż w większości przypadków bó-
le te są krótkotrwałe i nie powodują niebezpiecznych
powikłań, to bywają bardzo uciążliwe i obniżają jakość
życia osób dotkniętych tych schorzeniem.
Przyczyny dolegliwości bólowych
Jeszcze do niedawna na dolegliwości bólowe krę-
gosłupa narzekali głównie spracowani staruszkowie.
W ciągu ostatnich lat sytuacja uległa diametralnej
zmianie. Obecnie na popularnie zwane bóle pleców
cierpią osoby coraz młodsze, a także dzieci i młodzież
szkolna. Kręgosłup człowieka jest jednym z najczę-
ściej nadmiernie obciążanych elementów organizmu.
Jest on stale poddawany działaniu sił ściskających
i rozciągających. Dzięki sile mięśni i kości konstrukcja
kręgosłupa cechuje się ogromną wytrzymałością
mechaniczną. Niestety, wraz z upływem lat nasilają
się dolegliwości związane ze zmianami zwyrodnie-
niowymi lub zapalnymi tego narządu powodowane
przez nieprawidłową postawę, pracę i urazy, pro-
wadząc do ograniczania fizjologicznej przestrzeni,
w której krąży płyn mózgowo-rdzeniowy, powodując
ucisk na korzenie nerwowe i rdzeń kręgowy.
Dolegliwości bólowe mogą dotyczyć każdego
odcinka kręgosłupa: szyjnego, piersiowego oraz
lędźwiowego. Najczęściej lokalizują się one w karku
(kręgosłup szyjny) i okolicach krzyża (kręgosłup
lędźwiowy). Na powstanie dolegliwości bólowych
kręgosłupa mają wpływ takie czynniki, jak:
— nadmierne i długotrwałe obciążenie kręgosłupa
w połączeniu z osłabieniem mięśni stabilizujących krę-
gosłup (ciężka praca, długotrwale wymuszona postawa
lub wykonywanie ruchów zginających i obrotowych),
Długotrwałe przebywanie w wymuszonej pozycji, ciężka praca fizyczna czy wielogodzinna praca
biurowa w pozycji siedzącej mają ogromny wpływ na stan naszego kręgosłupa. Dolegliwości bólowe
kręgosłupa, popularnie zwane bólami pleców, w krajach rozwiniętych osiągnęły rozmiary epidemii.
Coraz częściej, również w Polsce, zespoły bólowe kręgosłupa są przyczyną zmuszającą do szukania
pomocy u lekarza specjalisty, okresowej niezdolności do pracy oraz pobytów w szpitalu. Szacuje się, że
aż 44% Polaków powyżej 15 roku życia cierpi na stałe bądź okresowe bóle kręgosłupa.
Dolegliwości bólowe kręgosłupa
– przyczyny i zapobieganie
1
A. Bochenek, M. Reicher, Anatomia człowieka tom 1, Wy-
dawnictwo Lekarskie PZWL, Warszawa 2002.

PREWENCJA I REHABILITACJA 4/2006
8
PREWENCJA I REHABILITACJA 4/2006
9
— zmiany chorobowe krążków międzykręgo-
wych (dyskopatie),
— zmiany zwyrodnieniowe kręgosłupa,
— zmiany struktury kostnej prowadzące do znie-
kształceń i złamań kręgów (osteoporoza),
— stres, napięcia psychiczne zwiększające na-
pięcie mięśni,
— zmiany pourazowe,
— procesy chorobowe układu nerwowego,
— wady rozwojowe kręgosłupa,
— degeneracja kręgosłupa związana z wiekiem.
Główne przyczyny zespołów bólowych kręgosłu-
pa zostały zamieszczone w tabeli 1
2
.
r
Dyskopatie
Dyskopatia to potoczna nazwa przemieszczenia
jądra miażdżystego tarczy międzykręgowej. Cho-
roba dyskowa kręgosłupa dotyczy głównie odcinka
lędźwiowego kręgosłupa. Utrata funkcji krążka
międzykręgowego może być wynikiem naturalne-
go starzenia się ustroju, ale również nadmiernych
przeciążeń kręgosłupa, zmian pourazowych czy
też wad wrodzonych. W wyniku naturalnego starze-
nia się organizmu zewnętrzny pierścień włóknisty
krążka międzykręgowego traci swoją sprężystość
i wytrzymałość, a wewnętrzne jądro miażdżyste
zmienia swoją konsystencję, staje się bardziej płyn-
ne i twardsze. Z czasem całe jądro ulega zwapnie-
niu, a pierścień włóknisty zaczyna pękać. Zmienio-
ne tarczki międzykręgowe trącą swoje właściwości
kurczenia się i rozszerzania aż do momentu, kiedy
to dwa sąsiednie kręgi naciskając na zwyrodniały
dysk, mogą spowodować wysunięcie jądra miaż-
dżystego przez otwór w rozerwanym pierścieniu
włóknistym i powstanie przepukliny tarczki między-
kręgowej. Wysunięte jądro miażdżyste powoduje
ucisk i drażnienie korzeni rdzeniowych, rdzenia
kręgowego lub innych struktur kanału kręgowego.
Wypadnięciu jądra miażdżystego do kanału kręgo-
wego towarzyszą silne bóle odcinka lędźwiowego
oraz bóle korzeniowe promieniujące z różnym na-
sileniem do kończyny dolnej. Oprócz dolegliwości
bólowych często stwierdza się ograniczenie rucho-
mości kręgosłupa lędźwiowego i objawy osłabie-
nia czucia na kończynie związane z uciskiem na
korzonek nerwowy.
Objawy dyskopatii zależą przede wszystkim
od miejsca, w którym nastąpiło uszkodzenie
tarczki. Zasadnicze znaczenie ma również stopień
uszkodzenia rdzenia kręgowego. Im bardziej jest
wysunięte jądro miażdżyste, tym większy ucisk
i dolegliwości bólowe. Leczenie uzależnione jest
od zaawansowania choroby. Dyskopatia ma często
charakter nawracający. Dlatego też, po ustąpieniu
dolegliwości bólowych, druga faza leczenia powin-
na polegać na wzmocnieniu mięśni, aby zapobiec
nawrotom choroby np. poprzez stosowanie gimna-
styki w pozycji leżącej, pływanie przede wszystkim
stylem grzbietowym oraz kontynuację fizykoterapii.
W działaniach profilaktycznych bardzo ważna jest
również zmiana stylu życia, przede wszystkim jed-
nak przestrzeganie ergonomii
3
pracy, a także za-
chowanie środków ostrożności przy wykonywaniu
codziennych wysiłków fizycznych, redukcja nadwa-
gi oraz zwiększenie aktywności ruchowej.
r
Zmiany zwyrodnieniowe kręgosłupa
Zmiany zwyrodnieniowe kręgosłupa to schorze-
nie powodujące ograniczenie ruchomości i dole-
gliwości bólowe wywołane zniekształceniem oraz
uszkodzeniem kręgów i krążków międzykręgowych
kręgosłupa. Najczęściej choroba ta dotyczy odcinka
szyjnego i lędźwiowego kręgosłupa i jest naturalną
konsekwencją starzenia się organizmu. Zmiany
zwyrodnieniowe mogą mieć charakter pierwotny,
bez ustalonej przyczyny, oraz wtórny w następstwie
zmian wrodzonych, urazowych, zapalnych, zaburzeń
hormonalnych, metabolicznych i niektórych cho-
rób ośrodkowego układu nerwowego. Przewlekłe
przeciążenia więzadeł i krążków międzykręgowych
kręgosłupa powodują natomiast rozwój procesu za-
palnego uszkadzającego stawy kręgosłupa
4
.
2
H. Jenkins, Classification of low back pain, Australiasian
Chiropractic and Osteopathy 2002, nr 2 s. 91.
Tabela 1
Przyczyny dolegliwości bólowych kręgosłupa
1. Styl życia:
— tzw. siedzący tryb życia
— zła postawa ciała
— palenie tytoniu
— przeciążenie pracą fizyczną i umysłową
— niedbałość o sprawność fizyczną
— stres
2. Dyskopatie
3. Choroba zwyrodnieniowa kręgosłupa
4. Zmiany zapalne
5. Zakażenia bakteryjne, grzybicze i wirusowe
6. Choroby metaboliczne:
— osteoporoza
— nadczynność przytarczyc
— choroba Pageta
7. Choroby umiejscowione poza kręgosłupem:
— schorzenia urologiczne
— schorzenia ginekologiczne
— choroby innych narządów wewnętrznych
8. Nowotwory kręgosłupa, rdzenia i kanału kręgowego
9. Wady wrodzone kręgosłupa
10. Procesy chorobowe w obrębie struktur nerwowych
11. Dolegliwości menstruacyjne
12. Ciąża
3
Ergonomia to dyscyplina zajmująca się dostosowaniem
pracy do możliwości psychofizycznych człowieka. Ma na celu
taką organizację układu: człowiek – maszyna – warunki otocze-
nia, aby wykonywana praca była najbardziej efektywna przy
możliwie niskim koszcie biologicznym człowieka.
4
A. Dziak, S. Tayara, Bóle krzyża, Wydawnictwo KASPER,
Kraków 1997.

PREWENCJA I REHABILITACJA 4/2006
8
PREWENCJA I REHABILITACJA 4/2006
9
Do zwyrodnień i dolegliwości bólowych przy-
czyniają się między innymi: ciężka praca fizyczna
ze zbyt dużym i częstym obciążaniem tych samych
partii kręgosłupa, długotrwale wymuszona posta-
wa ciała czy też urazy kręgosłupa. Często zwyrod-
nienia kręgosłupa są wynikiem wielogodzinnego
siedzącego trybu pracy przed komputerem z wy-
muszoną pozycją ciała. Gdy ciało długo znajduje
się w tej samej pozycji, zmniejsza się przepływ
krwi przez napięte mięśnie, a tym samym przeni-
kanie substancji odżywczych zapewniających ich
prawidłowe funkcjonowanie. Dodatkowo podczas
długotrwałego przeciążenia tarczki międzykrę-
gowe nie mogą się dostatecznie „rozluźnić”, co
zaburza współdziałanie poszczególnych kręgów
i prowadzi do zjawiska ścierania się krążków mię-
dzykręgowych względem kręgów. Zapalenia w róż-
nych częściach narządu ruchu mogą być również
spowodowane narażeniem na zmiany temperatur
bądź silny wiatr. W końcu, są one efektem niedba-
łości o sprawność fizyczną, nieuprawiania sportów,
słabości postawy oraz zaburzeń emocjonalnych.
Codzienny stres jest także istotnym czynnikiem
pojawiania się choroby zwyrodnieniowej kręgo-
słupa w przyszłości. Pod wpływem stresu mięśnie
kurczą się, uniemożliwiając swobodne krążenie
krwi, a gdy zaczyna brakować tlenu w mięśniach,
dodatkowo reagują one skurczem, pogłębiając
cały proces. Jeżeli takie sytuacje zdarzają się
często, mięśnie przykręgosłupowe nie są w stanie
prawidłowo spełniać swojej funkcji, a utrzymujące
się bóle przechodzą w stan przewlekły. Stan napię-
cia mięśniowego sprzyja natomiast rozwijaniu się
zmian zapalnych i zwyrodnieniowych.
Aby uzyskać poprawę funkcji biomechanicznej
kręgosłupa, należy odwrócić proces patologiczny,
przede wszystkim rozciągnąć struktury przykurczo-
ne, wzmocnić osłabione mięśnie, poprawić ukrwie-
nie różnych partii ciała oraz uelastycznić więzadła
i torebki stawowe. Służą temu między innymi zabie-
gi rehabilitacyjne, które przy odpowiednio wcześ-
nie postawionej diagnozie, mogą przyczyniać się
do eliminacji tego typu schorzeń.
r
Inne przyczyny
dolegliwości bólowych kręgosłupa
Wśród wielu przyczyn zespołów bólowych krę-
gosłupa, oprócz tych występujących na skutek na-
turalnego starzenia się organizmu, przeciążenia czy
też zmian zwyrodnieniowych stawów, należy także
wymienić choroby reumatoidalne, nowotwory, cho-
roby narządów wewnętrznych, zaburzenia postawy
i zniekształcenia kończyn, szczególnie dolnych oraz
niektóre choroby układowe
5
.
Niektóre z czynników środowiskowych i gene-
tycznych mogą szczególnie predysponować do
występowania i utrzymywania się dolegliwości bó-
lowych w obrębie kręgosłupa. Są to między innymi
mała aktywności fizyczna, palenie papierosów, oty-
łość oraz znaczne wyczerpanie psychiczne. Czynni-
ki te zostały umieszczone w tabeli 2
6
.
Zapobieganie
Leczenie i rehabilitacja powstałych zmian cho-
robowych powodujących dolegliwości bólowe
kręgosłupa jest trudne i długotrwałe, dlatego też
tak ważne jest unikanie sytuacji i eliminacja czyn-
ników predysponujących. Zbyt duży wysiłek fizycz-
ny sprzyja powstawaniu dolegliwości bólowych
kręgosłupa. Z tych względów powinno unikać się
nadmiernego obciążenia kręgosłupa. Przy wyko-
nywaniu codziennych wysiłków fizycznych należy
zwracać uwagę na to, czy przy podnoszeniu cięż-
kich przedmiotów plecy nie są ugięte a kolana pro-
ste, czy używamy krzesła z oparciem na plecy i sie-
dzimy z wyprostowanymi plecami. Przy długim sie-
dzeniu czy staniu bardzo ważne są przerwy w pra-
cy na krótką gimnastykę, przejście się lub wstanie,
aby rozluźnić zmęczone wymuszoną postawą ciała
mięśnie. Zaleca się również codzienne spacery na
świeżym powietrzu, uprawianie sportów wodnych,
prawidłowe odżywianie się pokarmami bogatymi
w białko, warzywami i owocami oraz noszenie
odpowiedniego obuwia. Osoby, u których już wy-
stąpiły dolegliwości bólowe kręgosłupa, powinny
pamiętać o tym, iż często mają one charakter po-
wtarzający się, a stosowanie wyżej wymienionych
reguł może zapobiec ich nawracaniu
7
. Główne rady
do codziennego przestrzegania w zapobieganiu
bólom kręgosłupa zostały opisane w tabeli 3.
6
D. Vindigni, B.F. Walker, J.R. Jamison, C.D. Costa, L. Par-
kinson, S. Blunden, Low back pain risk factors in a large Rural
Australian Aboriginal Cammunity. An opportunity for managing
co-morbidities?, Chiropractic and Osteopathy 2005, nr 13, s. 21.
7
J. Świerkot, Bóle krzyża – etiologia, diagnostyka i leczenie,
Przewodnik Lekarza 2006, nr 2 s. 86.
Tabela 2
Czynniki sprzyjające
wystąpieniu dolegliwości bólowych kręgosłupa
1. Siedzący tryb życia, długotrwałe prowadzenie samochodu
2. Ciężka praca fizyczna
3. Długotrwale wymuszona pozycja ciała (w pracy)
4. Często powtarzane ruchy zginania się i obracania
5. Narażenie na wibracje
6. Brak aktywności fizycznej
7. Palenie
8. Otyłość
9. Stany depresji
10. Stres, wyczerpanie psychiczne
11. Wysoki wzrost
12. Niskie wykształcenie
13. Ciąża
5
G. Chojnacka-Szawłowska, K. Szawłowski, Rehabilita-
cja, Medyczna Agencja Wydawniczo-Informacyjna, Warsza-
wa 1994.
PREWENCJA I REHABILITACJA 4/2006
10
PREWENCJA I REHABILITACJA 4/2006
11
Choroby kręgosłupa, nawet te które wydają
się niezbyt groźne, mają wpływ na stan całe-
go organizmu oraz właściwe funkcjonowanie
wszystkich narządów wewnętrznych. Niestety
większość ludzi, szczególnie młodych i aktyw-
nych zawodowo, lekceważy dolegliwości bólowe
kręgosłupa i zgłasza się do lekarza zbyt późno,
często dopiero wtedy, kiedy zmiany są zaawan-
sowane, a narastające bóle uniemożliwiają im ak-
tywne funkcjonowanie i pracę. Dlatego tak ważna
jest profilaktyka zespołów bólowych kręgosłupa,
a przede wszystkim dbanie o kondycję fizyczną,
pilnowanie odpowiedniej pozycji ciała w pracy
oraz zachowanie równomiernego obciążania
kręgosłupa.
Beata Świątkowska
Zakład Epidemiologii Środowiskowej
Instytutu Medycyny Pracy w Łodzi
Z analizy chorobowych przyczyn powstawa-
nia niezdolności do pracy wynika, że zaburzenia
i choroby psychiczne oraz schorzenia psychoso-
matyczne są jednym z istotnych powodów zarówno
krótkotrwałej absencji chorobowej, jak długotrwałej
niezdolności do pracy. W ostatnim dwudziestoleciu
w wielu krajach europejskich nastąpił gwałtow-
ny wzrost zachorowalności na te schorzenia, co
w rezultacie spowodowało konieczność stosowania
bardziej efektywnych metod zapobiegawczych,
a także zwróciło uwagę specjalistów na potrzeby
poszukiwania bardziej skutecznych sposobów le-
czenia i rehabilitacji.
Według prognoz Światowej Organizacji Zdro-
wia w 2020 roku schorzenia psychosomatyczne
i psychiczne staną się trzecią (po chorobach
układu krążenia i urazach komunikacyjnych) przy-
czyną zgonów na świecie. Dlatego należy pilnie
rozpocząć intensywne działania, które mogłyby
przyczynić się do zahamowania tej niekorzystnej
sytuacji.
W Polsce odsetek pierwszorazowych orzeczeń
o niezdolności do pracy wydanych dla celów ren-
towych z powodu schorzeń psychosomatycznych
w ciągu ostatnich czternastu lat praktycznie się
podwoił i w ciągu ostatnich kilku lat utrzymuje się na
poziomie około 16%.
Przyczyn omawianego zjawiska jest wiele, ale za
jedną z najważniejszych uważany jest permanentny
stres, w jakim żyje współczesny człowiek.
Stres jest zespołem reakcji obronnych na po-
ziomie różnych organów i układów, w tym układu
krążenia i immunologicznego, na zagrożenia orga-
nizmu. Ma więc dla człowieka charakter zdecydowa-
Tabela 3
Zalecane zasady codziennego postępowania
w profilaktyce dolegliwości bólowych kręgosłupa
1. Przestrzeganie prawidłowej postawy ciała we wszystkich
codziennych czynnościach (przede wszystkim prostowanie
pleców)
2. Unikanie przeciążeń kręgosłupa:
— podnoszenie ciężarów powoli, z przysiadu,
bez schylania się
— unikanie nagłych ruchów skrętnych
— unikanie długiego stania i siedzenia, a jeżeli jest
to konieczne, to pamiętanie o krótkich przerwach,
minimum co godzinę
3. Noszenie prawidłowego obuwia (powinno być miękkie,
elastyczne, z szerokimi noskami, wysokie obcasy tylko
wyjątkowo)
4. Chodzenie na codzienne spacery, uprawianie sportów
wodnych (ruch wpływa na wzmocnienie mięśni)
5. Zachowanie odpowiedniej wagi ciała
6. Zdrowe odżywianie się pokarmami bogatymi w białko,
warzywami i owocami
7. Zadbanie o wygodne miejsce do spania (materac łóżka
powinien być niezbyt miękki, sprężysty, unikanie miękkiej,
dużej poduszki)
Realizacja programu
rehabilitacji leczniczej
w schorzeniach psychosomatycznych
w ramach prewencji rentowej ZUS
Według prognoz Światowej Organizacji Zdrowia już w 2020 roku schorzenia psychosomatyczne
i psychiczne staną się trzecią przyczyną zgonów na świecie. W Polsce również dostrzeżono to za-
grożenie. Zakład Ubezpieczeń Społecznych od kilku lat prowadzi program rehabilitacji leczniczej
w schorzeniach psychosomatycznych w ramach prewencji rentowej, by przynajmniej części osób
poddanych rehabilitacji leczniczej z powodu tego rodzaju schorzeń udało się przywrócić prawidło-
we funkcjonowanie w wymiarze psychofizycznym i społecznym oraz odzyskać zdolność do zarob-
kowania.

PREWENCJA I REHABILITACJA 4/2006
10
PREWENCJA I REHABILITACJA 4/2006
11
nie pozytywny. Jednak gdy czynników powodują-
cych zagrożenie jest zbyt dużo lub czas ich wpływu
na organizm wydłuża się, fizjologiczne mechanizmy
regulujące reakcję na stres obracają się przeciwko
człowiekowi.
Niekorzystne czynniki fizyczne środowiska na-
turalnego, problemy dotyczące życia rodzinnego,
obawy związane z brakiem stabilizacji zawodowej
i bezpieczeństwa ekonomicznego oraz z utrzy-
maniem pozycji społecznej oddziaływujące przez
dłuższy okres stanowią istotne zagrożenia dla czło-
wieka, ponieważ ich efektem staje się między innymi
obniżenie odporności organizmu, a to zwiększa
ryzyko wystąpienia niektórych chorób.
Wystąpienie choroby z kolei potęguje uczucie
lęku i zagrożenia. Powstaje mechanizm błędnego
koła, z którego osaczona sytuacją stresową jednost-
ka nie widzi drogi wyjścia. Taki człowiek powoli traci
wiarę we własne możliwości działania, ogranicza
aktywność, a jego stan fizyczny i psychiczny ulega
stałemu pogorszeniu.
Należy podkreślić, że niektóre cechy współcze-
snych społeczeństw takie, jak zanikanie solidar-
ności międzyludzkiej, dominacja technologii nad
tradycyjnym ładem społecznym, czy głoszenie idei
praw człowieka, wobec jednoczesnej marginalizacji
ludzi słabych, także przyczyniają się do wywoły-
wania stanu podwyższonego poziomu pobudzenia
emocjonalnego.
Organizm ludzki charakteryzuje się znaczny-
mi możliwościami adaptacji do zmieniających się
w sposób niekorzystny warunków otoczenia. Jed-
nakże w warunkach częstych i gwałtownych zmian
istniejące mechanizmy obronne okazują się niewy-
starczające.
Zjawisko to objaśnia teoria powstawania następstw
stresu wg. Hansa Selye’a. Odwołuje się ona do mecha-
nizmów ciągłego reagowania organizmu na żądania
otoczenia i znana jest jako Ogólny Zespół Adaptacyjny.
Wobec powolnego wyczerpywania się możliwości
adaptacyjnych, zaczynają pojawiać się pewne stałe
objawy chorobowe nazywane zespołami nieswoistymi.
Te nieswoiste dolegliwości i objawy stanowią istotę
następstw stresu, mimo iż jego źródła (stresory) mogą
być bardzo różne (np. fizyczne, chemiczne, infekcje,
silne stany emocjonalne). Czynniki wywołujące reak-
cję stresową stają się w rezultacie przyczyną zachwia-
nia systemu obronnego organizmu i mogą stanowić
źródło zaburzeń ogólnoustrojowych w zakresie za-
równo psychicznym, jak i fizycznym. Ponieważ nie
ma możliwości ograniczenia lub eliminacji czynników
środowiskowych wywołujących stres, należy podej-
mować wszelkie działania mogące ograniczyć skutki
ich oddziaływań na człowieka. Takiemu celowi służy
realizacja programu rehabilitacji leczniczej w scho-
rzeniach psychosomatycznych w ramach prewencji
rentowej Zakładu Ubezpieczeń Społecznych.
Program prowadzony jest na podstawie za-
pisów ustawy z dnia 13 października 1998 r.
o systemie ubezpieczeń społecznych (Dz.U.
nr 137, poz. 887 ze zm.) oraz rozporządzenia Rady
Ministrów z dnia 12 października 2001 r. w sprawie
szczegółowych zasad i trybu kierowania przez
Zakład Ubezpieczeń Społecznych na rehabilitację
leczniczą oraz udzielania zamówień na usługi re-
habilitacyjne (Dz.U. nr 131, poz. 1457) i jest skiero-
wany do osób zagrożonych długotrwałą lub trwałą
niezdolnością do pracy, rokujących jednocześnie
odzyskanie tej zdolności po przeprowadzeniu re-
habilitacji.
Celem nadrzędnym ww. programu jest przywró-
cenie zdolności do pracy. Rehabilitacja lecznicza
w ramach prewencji rentowej ZUS prowadzona jest,
w zależności od przyczyn chorobowych powstawa-
nia niezdolności do pracy: w schorzeniach narządu
ruchu, układu krążenia i psychosomatycznych –
w systemie stacjonarnym oraz ambulatoryjnym,
natomiast w schorzeniach układu oddechowego –
w stacjonarnym.
Należy zaznaczyć, że na podstawie zapisu
art. 69 ww. ustawy z programu mogą korzystać:
a) ubezpieczeni zagrożeni całkowitą lub częścio-
wą niezdolnością do pracy,
b) osoby uprawnione do zasiłku chorobowego
lub świadczenia rehabilitacyjnego po ustaniu tytułu
do ubezpieczenia chorobowego lub wypadkowego,
c) osoby pobierające rentę okresową z tytułu nie-
zdolności do pracy,
przy czym podstawę skierowania na rehabilitację
leczniczą w ramach prewencji rentowej ZUS stano-
wi orzeczenie o jej potrzebie wydane przez lekarza
orzecznika Zakładu.
Orzeczenie takie może być wydane:
a) na wniosek lekarza prowadzącego leczenie,
b) podczas wykonywania kontroli prawidłowości
orzekania o czasowej niezdolności do pracy z powo-
du choroby,
c) podczas orzekania o okolicznościach uzasad-
niających przyznanie świadczenia rehabilitacyjnego,
d) podczas orzekania w sprawie niezdolności do
pracy do celów rentowych.
Kierując się podstawową zasadą rehabilitacji,
że im wcześniej zostaje ona rozpoczęta, tym jest
skuteczniejsza, należy oczekiwać, że wśród kiero-
wanych na rehabilitację, na wniosek lekarzy prowa-
dzących leczenie, znaczącą grupę będą stanowić
osoby czasowo niezdolne do pracy.
Rehabilitacja lecznicza w schorzeniach psy-
chosomatycznych w ramach prewencji rentowej
ZUS prowadzona jest w wybranych w drodze
konkursu ofert na świadczenie usług rehabilitacyj-
nych ośrodkach rehabilitacyjnych. Zakład Ubez-
pieczeń Społecznych kierując się ww. podstawą
prawną, określa w szczególności wymagania for-
malno-prawne oraz kadrowe, lokalowe i dotyczą-
ce oddziaływań medycznych, których spełnienie
stanowi warunek przystąpienia do postępowania
konkursowego.

PREWENCJA I REHABILITACJA 4/2006
12
PREWENCJA I REHABILITACJA 4/2006
13
W 2005 r. Zakład współpracował z trzema,
a w 2006 r. z siedmioma ośrodkami rehabilitacyjny-
mi, do których na podstawie orzeczenia o potrze-
bie rehabilitacji leczniczej wydanego przez lekarza
orzecznika ZUS kierowano osoby z chorobami
psychosomatycznymi rokujące po rehabilitacji od-
zyskanie zdolności do pracy.
Rosnąca liczba ww. orzeczeń, wydawanych
zwłaszcza w okresie czasowej niezdolności do pracy,
potwierdza zwiększenie zapotrzebowania na usługi
rehabilitacyjne dotyczące schorzeń psychosoma-
tycznych, stąd w roku 2007 planuje się współpracę
z większą liczbą ośrodków rehabilitacyjnych. Biorąc
pod uwagę cel prowadzonych działań, a jest nim
przywrócenie zdolności do pracy, do ośrodków
rehabilitacyjnych kierowane są osoby z somatycz-
nymi zaburzeniami czynnościowymi i zaburzeniami
przystosowawczymi, bo w tych grupach, z punktu
widzenia wiedzy medycznej, możliwa jest poprawa
funkcji psychofizycznych i społecznych w stopniu
umożliwiającym odzyskanie zdolności do pracy.
Do grupy schorzeń psychosomatycznych na-
leżą choroby, do powstania których przyczyniają
się czynniki psychiczne. Pod ich wpływem w czasie
rozwoju choroby dochodzi do organicznych, nieraz
nieodwracalnych, zmian narządowych (np. colitis
ulcerosa, choroba Crohna). Czynnikami psychicz-
nymi są tutaj utrzymujące się lub nawracające stany
napięć afektywnych, powiązane z odnośnymi reak-
cjami fizjologicznymi. Ta grupa schorzeń obejmuje
w szczególności zaburzenia nerwicowe związane
ze stresem, i pod postacią somatyczną zakwalifiko-
wane w Międzynarodowej Statystycznej Klasyfikacji
Chorób i Problemów Zdrowotnych (ICD 10) pod nu-
merami F40-F48, oraz zespoły behawioralne zwią-
zane z zaburzeniami fizjologicznymi i czynnikami
fizycznymi (F50-F59).
W życiu większości pacjentów, kierowanych
do ośrodków rehabilitacyjnych współpracujących
z ZUS w celu uczestnictwa w programie rehabilita-
cji leczniczej w ramach prewencji rentowej, miały
miejsce bolesne zdarzenie losowe (np. śmierć bli-
skiej osoby, choroba, wypadek, rozstanie z part-
nerem życiowym, publiczne upokorzenie, utrata
pracy), burzące ich dotychczasową egzystencję
i pozostawiające określone następstwa w postaci
ciężkiego urazu psychicznego.
Reakcja człowieka na tego rodzaju zdarzenia
życiowe najczęściej przebiega w czterech kolej-
nych fazach.
Faza 1. Rozpacz, zaprzeczanie, nieprzyjmowanie
do wiadomości faktu nieszczęścia, bunt, bardzo silne
przeżycia emocjonalne, szok. W tym okresie wystę-
pują zakłócenia w odbiorze informacji, rozumowanie
nie ma charakteru racjonalnego, następuje wybitna
selektywność procesów spostrzegania. Im silniej-
sza jest reakcja emocjonalna, tym trwa ona krócej,
prowadząc do fazy drugiej.
Faza 2. Apatia, obojętność, depresja z wyczerpa-
nia. Chorego charakteryzuje nastrój smutku, rezygna-
cja, ograniczona wydajność umysłowa, spowolnienie
reakcji motorycznych, zaburzenia snu, brak łaknienia,
zaburzenia w zakresie autonomicznego układu nerwo-
wego, metaboliczne i endokrynologiczne. To właśnie
w tym okresie pojawia się wiele niewytłumaczalnych
dla chorego dolegliwości, pozornie niemających
związku z podstawowym problemem psychicznym.
Stan psychiczny pogarsza się, gdyż mimo podejmo-
wanych prób leczenia u lekarzy różnych specjalności
objawy choroby nie ustępują. W końcowym okresie tej
fazy pojawia się powolna mobilizacja sił biopsychicz-
nych i stopniowo zaczyna się proces odbudowy pozy-
tywnego myślenia.
Faza 3. Przeciwstawianie się utracie spowodowa-
nej nieszczęściem i próba przezwyciężenia strat przez
mobilizację sił organizmu do ponownego wejścia
chorego w życie społeczne. Strategia przeciwsta-
wiania się problemowi polega na budowaniu własnej
tożsamości na bazie posiadanych przez daną osobę
wartości, talentów i zainteresowań. Pacjent w tej fa-
zie dokonuje weryfikacji swojego systemu wartości
i dotychczasowych celów życiowych możliwych do
osiągnięcia; co prawda jest w pełni świadom strat,
ale z tego tytułu już tak nie cierpi, natomiast aktywnie
zaczyna realizować swoje dążenia.
Faza 4. Włączenie nowo pełnionych ról do ogól-
nego systemu ról społecznych. W tej fazie po okre-
sie życia w warunkach pewnej izolacji, następuje
ponowna integracja ze społeczeństwem. Wymaga
to przekroczenia granicy własnej nieufności wobec
społeczeństwa, ale także zyskanie społecznego
przyzwolenia na odbudowę poprzednich relacji in-
terpersonalnych.
Czas trwania poszczególnych faz bywa bardzo
zróżnicowany i w krańcowo trudnych sytuacjach
może nigdy nie dojść do procesu odbudowy wła-
snej tożsamości, odzyskania wiary w możliwość
realizacji nowych celów życiowych, a tym samym do
przywrócenia zdolności do pracy.
Najlepszymi okresami na przeprowadzenie dzia-
łań rehabilitacyjnych, w ramach prewencji rentowej
Zakładu Ubezpieczeń Społecznych, są faza 3 i 4.
Ponieważ w tym czasie ulega odbudowie motywa-
cja do podejmowania nowych wyzwań, pacjent
znacznie lepiej reaguje na zastosowane działania
psychoterapeutyczne.
Ośrodek rehabilitacyjny realizuje dwa pod-
stawowe cele. Pierwszym z nich jest ustalenie
specjalistycznej diagnozy psychologicznej i me-
dycznej. Służy temu w szczególności przeprowa-
dzenie diagnostyki różnicowej w celu wykluczenia
obecności zmian o charakterze organicznym
w układzie nerwowym oraz innych narządach
i układach. Należy podkreślić, że w procesie
diagnostycznym szczególne miejsce zajmuje
ukierunkowana terapeutycznie diagnostyka psy-

PREWENCJA I REHABILITACJA 4/2006
12
PREWENCJA I REHABILITACJA 4/2006
13
chodynamiczna, przeprowadzana w celu ustale-
nia zróżnicowanych wskazań do psychoterapii.
W procesie diagnozowania dąży się do przyczy-
nowego wyjaśnienia zaistniałych dysfunkcji or-
ganizmu oraz wskazania źródeł trudnych sytuacji
życiowych badanej osoby.
Ważnym zadaniem diagnozowania jest opis
ograniczeń psychofizycznych organizmu z punktu
widzenia procesów równoważenia relacji osoby
badanej z otoczeniem. Mogą tu występować dwa
rodzaje ograniczeń: trudności w zaspokajaniu wła-
snych dążeń oraz trudności w realizacji ról przypisa-
nych jednostce przez otoczenie.
Po zakończeniu procesu diagnostycznego zespół
terapeutyczny ośrodka rehabilitacyjnego przystępuje
do realizacji drugiego z celów, którym jest ustalenie,
a następnie realizacja programu terapeutyczno-reha-
bilitacyjnego.
Program terapeutyczno-rehabilitacyjny ma na-
stępujące zadania:
q
osiągnięcie poprawy objawowej,
q
zmianę stosunku do choroby (wyjście z roli
chorego),
q
zwiększenie aktywności i poczucia sprawczości,
q
wypracowanie nowych, bardziej efektywnych
sposobów radzenia sobie w sytuacjach stresowych,
q
nabycie umiejętności rozwiązywania problemów,
q
poszerzenie umiejętności społecznych.
Omawiany program obejmuje przede wszyst-
kim szeroki zakres kompleksowej psychoterapii,
będącej najważniejszym instrumentem rehabilitacji
psychologicznej.
Psychoterapia jako dziedzina wiedzy ma zróżni-
cowane cele, w tym między innymi:
q
poszerzenie świadomości pacjenta i dopro-
wadzenie przeszłych doświadczeń do świadomości
oraz ich przepracowanie; źródłem zaburzeń są czę-
sto silne mechanizmy obronne stosowane do wy-
parcia ze świadomości konfliktów i traumatycznych
przeżyć z przeszłości,
q
próby zmiany sposobu doświadczania aktual-
nych zdarzeń życiowych; źródłem zaburzeń mogą
być przekonania i wartości narzucone człowiekowi
przez otoczenie,
q
przekształcanie nawyków dysfunkcjonalnych
celem lepszego przystosowania się jednostki do
otoczenia.
Jednakże celem nadrzędnym psychoterapii jest,
poza leczeniem chorego człowieka, wzbogacanie
jego osobowości.
Zdaniem Jerzego W. Aleksandrowicza „Psy-
choterapia jest zespołem oddziaływań psycho-
logicznych, mających na celu leczenie-usuwanie
zaburzeń przeżywanych przez jednostkę lub okreś-
lanych przez jej otoczenie, jako choroba. Oddzia-
ływań wpływających na stan czynnościowy narzą-
dów, przeżywanie i zachowanie, poprzez zmianę
procesów psychicznych chorego w tych okresach,
w których jest to niezbędne do usunięcia przyczy-
ny i objawów leczonej choroby.”
Biorąc pod uwagę rozwój historyczny psychote-
rapii, można powiedzieć, że pierwszymi psychotera-
peutami byli szamani łączący w swoich oddziaływa-
niach leczniczych elementy medyczne, magię i mi-
stycyzm. Wykorzystywali oni dla określonych celów
w prowadzonych przez siebie seansach technikę
ekstazy. W dobie stosowania współczesnych tech-
nik psychoterapii nadal za jedną z podstawowych
metod uważana jest psychoterapia grupowa. Spe-
cjaliści dostrzegają walory prowadzenia zbioro-
wych seansów terapeutycznych.
Psychoterapia jest formą profesjonalnego wpływu
na zmianę zachowań i dlatego wymaga specjalistycz-
nego przygotowania medyczno-psychologicznego,
a więc kompetencji w zakresie rozpoznania choroby,
opracowania strategii leczenia i oddziaływania meto-
dami psychoterapeutycznymi. Prowadzona jest ona
przez fachowy personel ośrodka rehabilitacyjnego
posługujący się profesjonalnymi technikami oddzia-
ływań na pacjentów.
Prowadzenie w ośrodkach rehabilitacyjnych zajęć
z zakresu psychoterapii indywidualnej, zgodnie z usta-
lonymi wskazaniami medycznymi, stanowi najczęściej
uzupełnienie działań prowadzonych zbiorowo.
Poza wykorzystywaniem psychoterapii jako pod-
stawowej formy oddziaływań terapeutycznych, zespoły
specjalistów zatrudnione w ośrodku rehabilitacyjnym
prowadzą między innymi:
q
treningi integracyjne;
q
rozmowy indywidualne obejmujące między
innymi krótkie rozmowy „kryzysowe” oraz kontakty
z asystentem społecznym;
q
treningi behawioralne nacelowane na objawy;
q
codzienne ćwiczenia relaksujące;
q
treningi rozwijania umiejętności psychologicz-
nych, w szczególności:
r
trening rozwijania umiejętności emocjonalnych,
r
trening radzenia sobie ze stresem,
r
trening efektywnej komunikacji interpersonalnej,
r
trening skutecznej organizacji i gospodarowa-
nia czasem,
r
trening z zakresu autoprezentacji,
r
trening asertywności,
r
trening przeciwdziałania przemocy;
q
muzykoterapię,
q
terapię ruchem (choreoterapię),
q
ergo i arteterapię.
Treningi wymienione powyżej są prowadzone na
podstawie specjalistycznej wiedzy psychologicznej
mają dostarczyć pacjentom niezbędnych informacji
o własnych emocjach i metodach zarządzania nimi.
Ergoterapia (leczenie pracą) i arteterapia
(leczenie poprzez pracę twórczą i sztukę) – sta-
nowią podstawowe formy działalności w zakresie
tzw. terapii zajęciowej i są z powodzeniem sto-
sowane w programie rehabilitacji leczniczej
PREWENCJA I REHABILITACJA 4/2006
14
PREWENCJA I REHABILITACJA 4/2006
15
w schorzeniach psychosomatycznych w ramach
prewencji rentowej.
Wśród specjalistów panuje uzasadnione prze-
konanie, że nie jest możliwa terapia bez leczenia
pracą. Ergoterapia nie tylko pobudza do działania,
ale stanowi instrument zaspokojenia naturalnej po-
trzeby ruchu służącego jakiemuś celowi – wytwo-
rowi pracy. Będąc formą kontynuacji kinezyterapii,
jest jednocześnie środkiem nauczania czynności
dnia codziennego, kreowania dobrostanu psycho-
fizycznego oraz pozytywnego stosunku do same-
go siebie.
Praca wykonywana z umiarem i z zainteresowa-
niem, dostosowana do możliwości pacjenta, unie-
zależnia go od pomocy otoczenia i tworzy dobre
podstawy do ponownego wejścia w role społeczno-
-zawodowe.
Inną metodą leczenia wykorzystywaną w omawia-
nym programie jest arteterapia, czyli leczenie poprzez
twórczość, głównie twórczość plastyczną.
Aktywność twórcza pełni kilka podstawowych
funkcji:
q
jest formą kontaktu osoby z otoczeniem,
q
kompensuje niedogodności dnia codziennego,
q
jest zawsze wysiłkiem intelektualnym połączo-
nym z pozytywnymi przeżyciami emocjonalnymi.
Ta forma pracy jest wyrazem własnej inwencji
i usiłowaniem wyrażenia własnego porządku. Twór-
ca utrwala w wytworach i dziełach swoje wizje, wie-
dzę i przeżycia. Dzięki aktywności twórczej osoba
poddawana rehabilitacji materializuje świat swoich
doświadczeń.
Muzykoterapia i terapia ruchem (choreotera-
pia) – mają w leczeniu schorzeń psychosomatycz-
nych długą tradycję. Szczególna jest rola muzyko-
terapii jako środka wspomagającego leczenie także
w wielu innych grupach schorzeń. Muzykoterapia
istotnie łagodzi ból oraz cierpienie i może być sub-
stytutem środka farmakologicznego, głównie uspa-
kajającego, zwłaszcza gdy występują zaburzenia
regulacji na poziomie wegetatywnym.
Terapia poprzez muzykę sprzyja reorganizacji
osobowości pacjenta, a generując silne wspólnoto-
we przeżycia estetyczne, poprawia relacje w grupie
terapeutycznej.
Choreoterapia, czyli leczenie poprzez od-
działywanie muzyki i ruchu, aktywizuje czynności
układu nerwowego, czynności psychiczne i wpły-
wa korzystnie na biomechanikę ruchu. Dostarcza
pozytywnych emocji i poprawia ogólną kondycję
psychofizyczną.
W programie rehabilitacji leczniczej w ramach
prewencji rentowej podczas trwającego przecięt-
nie 24 dni turnusu rehabilitacyjnego wykorzysty-
wane są różne formy terapii, zależnie od wskazań
medycznych. W 2005 r. rehabilitację w tej grupie
schorzeń ukończyły 943 osoby, natomiast w I poło-
wie 2006 r. – odpowiednio 1524 osoby skierowane
przez ZUS.
Wśród osób, które w omawianej grupie scho-
rzeń odbyły rehabilitację w I połowie 2006 r., prze-
ważały:
q
kobiety (71,5%),
q
osoby pomiędzy 47 a 54 rokiem życia (53,53%),
q
osoby bez wykształcenia, z wykształceniem
podstawowym lub zawodowym (51,4%).
W celu uzyskania informacji dotyczących rozpo-
znań klinicznych, ustalonych w ośrodkach rehabili-
tacyjnych współpracujących z Zakładem w zakresie
rehabilitacji leczniczej w schorzeniach psychosoma-
tycznych w 2005 r. i w I połowie 2006 r., przeprowa-
dzono analizę dokumentacji medycznej 943 osób,
które ukończyły program rehabilitacji w 2005 r. oraz
1423 osób, które poddano rehabilitacji w I połowie
2006 r. Szczegółowe dane przedstawia poniższe
zestawienie:
2005 r.
I połowa 2006 r.
Schorzenia
ICD
10
Liczba
pacjentów
%
Schorzenia
ICD
10
Liczba
pacjentów
%
Organiczne zaburzenia
psychiczne
F 06
F 07
138
16
16,3
Organiczne zaburzenia
psychiczne
F 06
F 07
233
39
19,1
Zaburzenia psychiczne
i zaburzenia zachowania
spowodowane używaniem
środków psychoaktywnych
F 10
4
0,4
Zaburzenia psychiczne
i zaburzenia zachowania
spowodowane używaniem
środków psychoaktywnych
F 10
F 13
5
1
0,4
Schizofrenia, zaburzenia typu
schizofrenii i urojeniowe
F 20
F 21
F 22
F 25
5
2
2
2
1,2
Schizofrenia, zaburzenia typu
schizofrenii i urojeniowe
F 20
F 21
F 24
F 25
2
4
1
5
0,8

PREWENCJA I REHABILITACJA 4/2006
14
PREWENCJA I REHABILITACJA 4/2006
15
2005 r.
I połowa 2006 r.
Schorzenia
ICD
10
Liczba
pacjentów
%
Schorzenia
ICD
10
Liczba
pacjentów
%
Zaburzenia nastroju
(afektywne)
F 31
F 32
F 33
F 34
F 39
7
43
124
32
2
22,1
Zaburzenia nastroju
(afektywne)
F 31
F 32
F 33
F 34
F 35
F 36
F 38
F 39
7
76
176
66
1
1
14
1
24,1
Zaburzenia nerwicowe,
związane ze stresem
i pod postacią somatyczną
F 40
F 41
F 42
F 43
F 44
F 45
F 48
6
250
5
208
30
21
19
57,2
Zaburzenia nerwicowe,
związane ze stresem
i pod postacią somatyczną
F 40
F 41
F 42
F 43
F 44
F 45
F 48
3
364
2
272
22
23
38
50,9
Zaburzenia osobowości
i zachowania dorosłych
F 60
F 62
12
2
1,5
Zaburzenia osobowości
i zachowania dorosłych
F 60
F 62
43
5
3,4
inne
13
1,3
inne
19
1,3
RAZEM
943
100
RAZEM
1423
100
W ośrodkach rehabilitacyjnych prowadzących
program rehabilitacji w I połowie 2006 r., ustalo-
no ponadto, że u 14,6% pacjentów poddanych
rehabilitacji wystąpienie schorzenia o charakte-
rze psychosomatycznym miało związek z utratą
pracy.
Analizując realizację programu rehabilitacji
prowadzonej przez specjalistyczne zespoły tera-
peutów, należy szczególnie podkreślić działania
w zakresie poszerzenia diagnostyki u kierowanych
osób. Wśród osób, które w omawianym programie
w 2005 r. odbywały rehabilitację, u 154 (tj. 16,3%)
w wyniku przeprowadzonego postępowania dia-
gnostycznego, ustalono organiczne podłoże za-
burzeń psychicznych, przy czym w tej grupie aż
w 118 przypadkach (76,6%) rozpoznanie kliniczne
zostało zmienione w stosunku do ustalonego przez
lekarza kierującego na rehabilitację.
Działalność ośrodków rehabilitacyjnych, pro-
wadzących we współpracy z Zakładem Ubezpie-
czeń Społecznych program rehabilitacji leczniczej
w schorzeniach psychosomatycznych w ramach
prewencji rentowej, charakteryzuje nie tylko
wysoki profesjonalizm kadry, ale i zrozumienie
celów działań w zakresie prewencji rentowej po-
dejmowanych przez instytucję zabezpieczenia
społecznego.
Ze względu na warunki, w jakich żyje współ-
czesny człowiek, niekorzystne działanie czyn-
ników stresujących oraz ich negatywne następ-
stwa w postaci zachorowań i wynikającej z tego
niezdolności do pracy, należy brać pod uwagę
konieczność rozwoju programów prewencyjnych,
by przynajmniej części osób poddanych rehabili-
tacji leczniczej z powodu schorzeń psychoso-
matycznych udało się przywrócić prawidłowe
funkcjonowanie w wymiarze psychofizycznym
i społecznym oraz odzyskać zdolność do zarob-
kowania.
Piśmiennictwo
1. Aleksandrowicz J.W., Psychoterapia medyczna, wyd. 2, PZWL,
Warszawa 1996.
2. Ossowski R., Teoretyczne i praktyczne podstawy rehabilitacji,
Wydawnictwo Uczelniane WSP, Bydgoszcz 1999.
3. Wąsiewicz E.P. i in., Orzecznictwo socjalno-medyczne
w niemieckim ustawowym ubezpieczeniu rentowym, ZUS,
Warszawa 1997.
Alicja Barwicka
Departament Prewencji i Rehabilitacji
PREWENCJA I REHABILITACJA 4/2006
16
PREWENCJA I REHABILITACJA 4/2006
17
Zakład Ubezpieczeń Społecznych ustawą z dnia
25 czerwca 1999 r. o świadczeniach pieniężnych
z ubezpieczenia społecznego w razie choroby
i macierzyństwa (tekst jednolity z 2005 r. Dz.U.
nr 31, poz. 267) został uprawniony do kontroli za-
sadności wydawanych przez lekarzy leczących
zaświadczeń o czasowej niezdolności do pracy.
Kontrola ta polega na bezpośrednim badaniu ubez-
pieczonego przez lekarza orzecznika ZUS. Tym
samym lekarze orzecznicy ZUS mają w pewnym
stopniu możliwość wpływania na poziom absencji
chorobowej, a co za tym idzie i zmniejszenie wy-
datków na zasiłki chorobowe zarówno z Funduszu
Ubezpieczeń Społecznych, jak też wydatków z fun-
duszu płac zakładów pracy z tytułu wynagrodzenia
za czas niezdolności do pracy za pierwsze 33 dni
w roku kalendarzowym. Uprawnienia zostały za-
warte w art. 59 cytowanej ustawy.
W celu przeprowadzenia kontroli, lekarz orzecz-
nik ZUS może:
1) przeprowadzić badanie lekarskie ubezpie-
czonego:
a) w wyznaczonym miejscu,
b) w miejscu jego pobytu,
2) skierować ubezpieczonego na badanie spe-
cjalistyczne do lekarza konsultanta ZUS,
3) zażądać od lekarza leczącego udostępnienia
dokumentacji medycznej dotyczącej ubezpieczo-
nego, stanowiącej podstawę wydania zaświadcze-
nia lekarskiego lub udzielenia wyjaśnień i informacji
w sprawie,
4) zlecić wykonanie badań dodatkowych w wy-
znaczonym terminie.
Ubezpieczony jest obowiązany udostępnić
posiadaną dokumentację medyczną lekarzowi
przeprowadzającemu badanie kontrolne. Po
badaniu lub w wyniku analizy dokumentacji me-
dycznej, okres orzeczonej niezdolności do pracy
objęty kontrolowanym zaświadczeniem może ulec
skróceniu. W takim przypadku lekarz orzecznik
ZUS wystawia nowe zaświadczenie lekarskie na
druku ZUS ZLA/K, którego wzór określony został
w rozporządzeniu Ministra Pracy i Polityki So-
cjalnej z dnia 27 lipca 1999 r. w sprawie zasad
i trybu wystawiania zaświadczeń lekarskich, wzo-
ru zaświadczenia lekarskiego i zaświadczenia
lekarskiego wydanego w wyniku kontroli lekarza
orzecznika Zakładu Ubezpieczeń Społecznych
(Dz.U. nr 65, poz. 741 zm. Dz.U. z 2005 r. nr 1,
poz. 3). Zaświadczenie to traktowane jest na równi
z zaświadczeniem stwierdzającym brak przeciw-
wskazań do pracy na określonym stanowisku,
wydanym w myśl art. 229 § 4 Kodeksu pracy.
Zaświadczenie to lekarz wręcza ubezpieczonemu
w dniu badania. Na podstawie powyższego orze-
czenia ZUS wydaje decyzję o braku prawa do za-
siłku, którą przesyła do płatnika składek.
Niestawienie się w wyznaczonym terminie po-
woduje, że zaświadczenie lekarskie traci ważność
od dnia następującego po tym terminie.
Lekarze orzecznicy ZUS kontrole prawidłowo-
ści orzekania o czasowej niezdolności do pracy
z powodu choroby oraz wystawiania zaświad-
czeń lekarskich prowadzą na wniosek praco-
dawców (płatników składek), wydziałów zasiłków
oddziałów ZUS oraz na podstawie prowadzone-
go przez ZUS rejestru wydanych ubezpieczonym
zaświadczeń lekarskich o czasowej niezdolności
do pracy.
Ustawa zobowiązuje lekarza prowadzącego
leczenie do przesłania oryginału wydanego za-
świadczenia lekarskiego o czasowej niezdolności
do pracy w ciągu 7 dni od jego wystawienia do
terenowej jednostki organizacyjnej ZUS. Również
ubezpieczony został zobowiązany do złożenia za-
świadczenia lekarskiego, nie później niż w ciągu
7 dni od daty jego otrzymania płatnikowi składek.
W przypadku gdy zasiłki chorobowe wypłaca od-
dział ZUS, płatnik składek przekazując oddziałowi
ZUS zaświadczenie lekarskie, informuje o dacie
złożenia zaświadczenia. Niedopełnienie obowiąz-
ku złożenia zaświadczenia w ciągu 7 dni od daty
Kontrola zasadności
wydanych orzeczeń
o czasowej
niezdolności do pracy
z równoczesnym orzekaniem
o potrzebie
rehabilitacji leczniczej
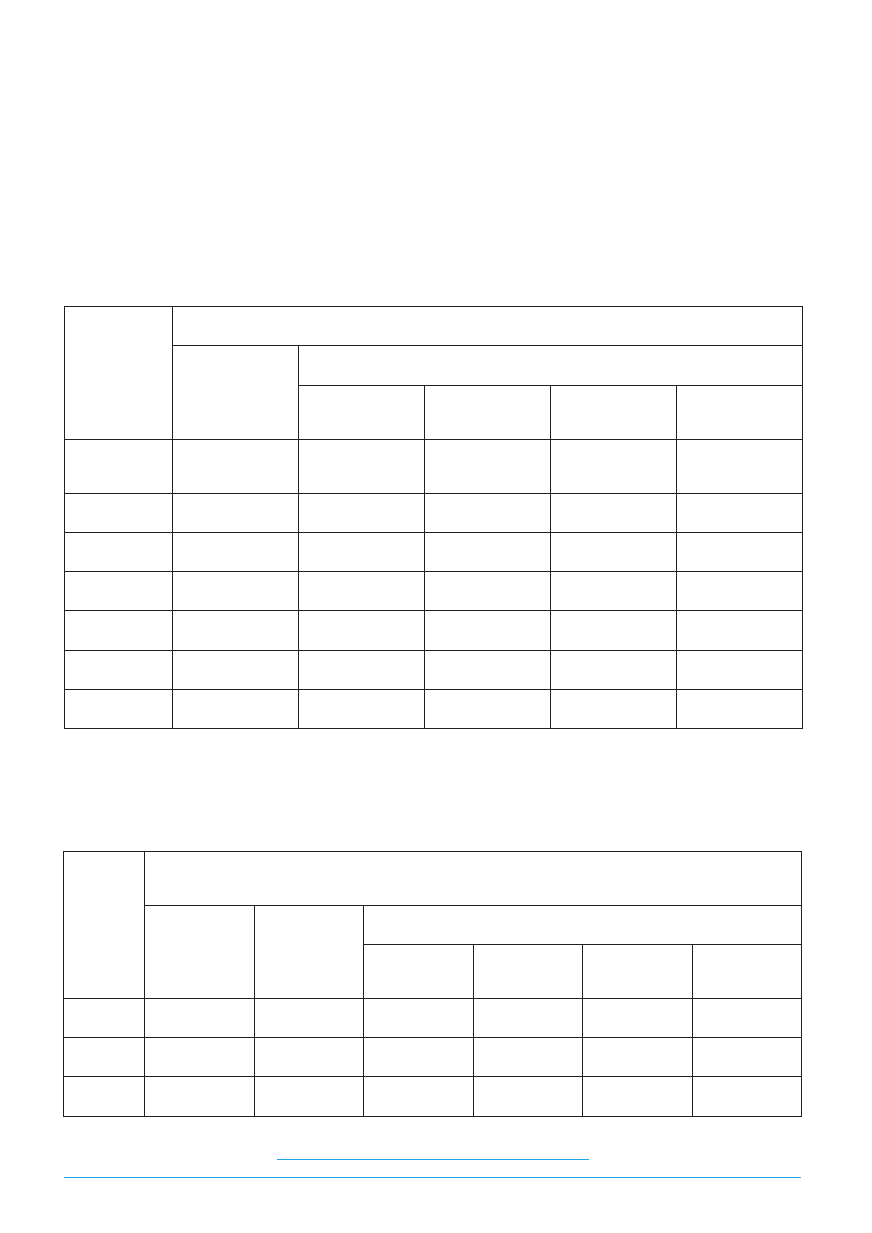
PREWENCJA I REHABILITACJA 4/2006
16
PREWENCJA I REHABILITACJA 4/2006
17
jego otrzymania powoduje obniżenie o 25% wyso-
kości zasiłku chorobowego od 8 dnia orzeczonej
niezdolności do pracy do dnia jego złożenia, chyba
że niedostarczenie zaświadczenia nastąpiło z przy-
czyn niezależnych od ubezpieczonego.
Liczba przeprowadzonych przez lekarzy orzecz-
ników ZUS kontroli zasadności wydanych przez le-
karzy leczących orzeczeń o czasowej niezdolności
do pracy w okresie od 1999 r. do 2005 r. z uwzględ-
nieniem podmiotu występującego o przeprowa-
dzenie kontroli przedstawia się następująco:
Wykazane w tej tabeli kontrole zasadności
wydanych orzeczeń o czasowej niezdolności
do pracy lekarze orzecznicy ZUS przeprowadzili
w celu skierowania ubezpieczonych na rehabi-
litację leczniczą w ramach prewencji rentowej
bądź też w związku z wystąpieniem o przedłuże-
nie okresu zasiłkowego. Lekarz orzecznik w trak-
cie badania ubezpieczonego orzekał odzyskanie
zdolności do pracy przed wykorzystaniem pod-
stawowego okresu zasiłkowego wynoszącego
180 dni, a w przypadku zachorowania na gruź-
licę 270 dni. Przedłużanie okresu zasiłkowego
o dalsze 3 miesiące było możliwe praktycznie do
końca 2005 r.
Wyniki badań przeprowadzonych przez lekarzy
orzeczników ZUS, z uwzględnieniem podmiotu kieru-
jącego na badanie, przedstawiają się następująco:
Rok
Liczba zmienionych orzeczeń o czasowej niezdolności do pracy
w stosunku do osób kierowanych przez:
Ogółem
%
zmienionych
orzeczeń
z tego:
zakłady
pracy
lekarza
orzecznika
wydział
zasiłków
inne
przypadki
1999
7 489
19,4
671
478
6 324
16
2000
37 267
13,9
2 604
18 334
16 250
70
2001
40 214
11,5
2 767
20 305
16 999
143
Rok
Wnioskujący o przeprowadzenie kontroli
Ogółem
z tego:
zakład
pracy
lekarz
orzecznik
wydział
zasiłków
inne
przypadki
1999
(VIII-XII)
30 920
2 759
1 829
26 285
47
2000
222 477
9 582
136 082
76 326
487
2001
291 116
11 345
186 758
91 910
1 103
2002
306 874
12 092
191 984
100 486
2 312
2003
407 390
18 618
244 583
140 682
3 507
2004
422 221
20 522
247 495
140 124
14 080
2005
395 322
25 564
206 345
134 946
28 467
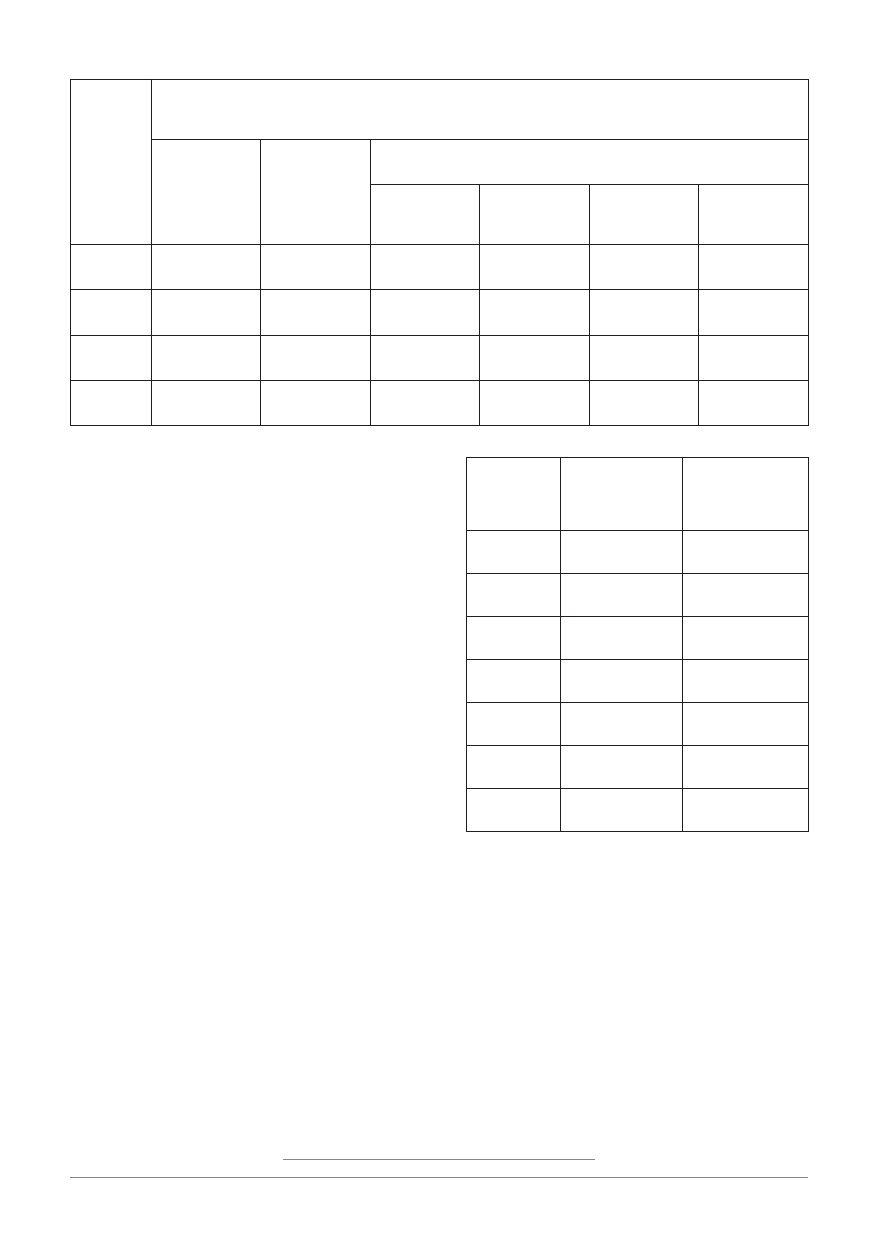
PREWENCJA I REHABILITACJA 4/2006
18
PREWENCJA I REHABILITACJA 4/2006
19
Tak więc na przestrzeni lat wskaźnik zmienionych
orzeczeń o czasowej niezdolności do pracy ulega
systematycznemu zmniejszaniu, a w 2005 r. wyniósł
tylko 6,6%.
Z analizy zaświadczeń lekarskich składanych
przez ubezpieczonych wynika, że okres orzekanej
jednorazowo niezdolności do pracy uległ znacz-
nemu skróceniu. Obecnie zwolnienia lekarskie
wydawane są najczęściej jednorazowo na okres
od 10 do 14 dni, co w konsekwencji nie pozwala
na wezwanie ubezpieczonego na badanie przez
lekarza orzecznika ZUS. W związku z obser-
wowanym zjawiskiem składania zaświadczeń
lekarskich zarówno przez ubezpieczonych, jak
i lekarzy wystawiających te zaświadczenia prak-
tycznie w 7 dniu od jego wystawienia należałoby
dokonać odpowiedniej zmiany w ustawie polega-
jącej na skróceniu tego terminu np. do 3 dni od
daty jego wystawienia. Taka zmiana w większym
stopniu pozwoliłaby na właściwe ukierunkowanie
kontroli prowadzonych przez lekarzy orzeczników
ZUS oraz zwiększenie ilości wniosków o zbadanie
zasadności wydawanych orzeczeń tak ze strony
pracodawców, jak i wydziałów zasiłków oddziałów
ZUS. Zasada składania zaświadczeń lekarskich
w terminie do 3 dni od jego otrzymania obowią-
zywała do 1983 r. Wówczas ubezpieczony tracił
prawo do zasiłku chorobowego za pierwsze 3 dni.
Natomiast w przypadku każdego następnego za-
chorowania w okresie 1 roku – zasiłek chorobowy
ulegał obniżeniu o 25% za każde 3 dni orzeczonej
niezdolności do pracy.
W wyniku zmienionych orzeczeń dotyczących
długości trwania niezdolności do pracy zmniej-
szyły się odpowiednio wydatki na zasiłki choro-
bowe. Sytuacja w tym zakresie przedstawia się
następująco:
Jak widać z powyższego zestawienia w 2005 r.
nastąpił znaczny spadek liczby zmienionych orze-
czeń, a tym samym i kwoty niewypłaconych z tego
tytułu zasiłków chorobowych.
Lekarze orzecznicy ZUS w trakcie badania za-
sadności wydanych orzeczeń o czasowej niezdol-
ności do pracy, stwierdzając zasadność wydanych
orzeczeń o czasowej niezdolności do pracy, w wielu
przypadkach orzekają potrzebę skierowania ubez-
pieczonego na rehabilitację leczniczą w ramach
prewencji rentowej.
Wyniki orzeczeń dotyczących potrzeby odby-
cia rehabilitacji leczniczej przedstawiają się na-
stępująco:
Rok
Liczba zmienionych orzeczeń o czasowej niezdolności do pracy
w stosunku do osób kierowanych przez:
Ogółem
%
zmienionych
orzeczeń
z tego:
zakłady
pracy
lekarza
orzecznika
wydział
zasiłków
inne
przypadki
2002
36 153
9,7
2 610
17 529
15 863
151
2003
37 741
9,3
2 450
17 411
17 766
114
2004
33 434
7,9
2 309
15 426
15 501
198
2005
26 248
6,6
2 372
10 558
13 026
262
Rok
Liczba dni, za które
nie wypłacono
zasiłków
Kwota zł
1999
57 265
1 915,804
2000
215 038
6 264,037
2001
227 686
7 039,604
2002
200 421
6 626,573
2003
202 187
6 896,471
2004
184 345
6 335,854
2005
147 235
4 618,971
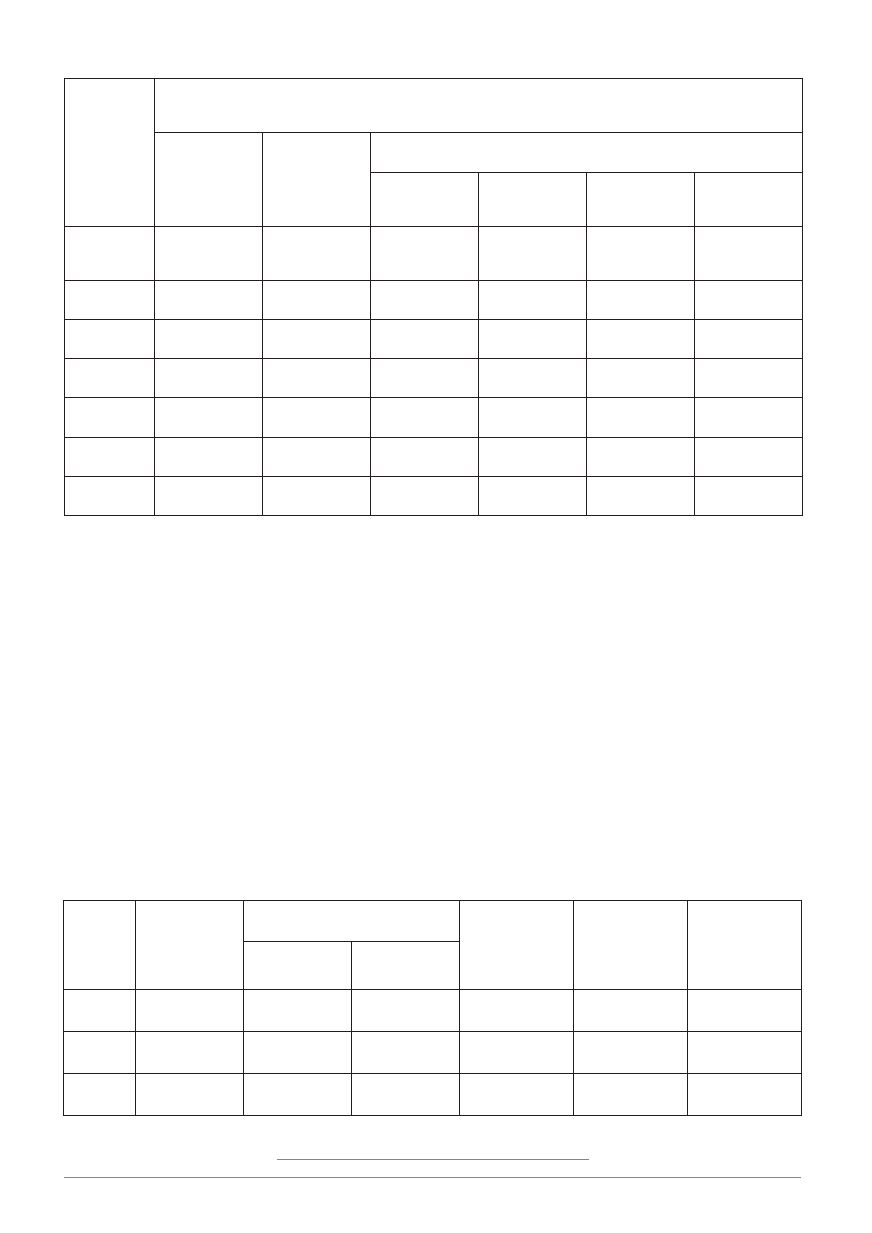
PREWENCJA I REHABILITACJA 4/2006
18
PREWENCJA I REHABILITACJA 4/2006
19
Kierowanie ubezpieczonych na rehabilitację lecz-
niczą w ramach prewencji rentowej ma na celu z jed-
nej strony skrócenie orzekanych okresów czasowej
niezdolności do pracy, a tym samym zmniejszenie
wydatków na zasiłki chorobowe, zaś z drugiej strony
podjęcie właściwego leczenia, co w konsekwencji
wpływa na zmniejszenie liczby przyznawanych rent
z tytułu niezdolności do pracy. Na rehabilitację lecz-
niczą kierowani są ubezpieczeni ze schorzeniami
układu krążenia, schorzeniami układu oddechowe-
go, schorzeniami układu kostno-stawowego oraz
schorzeniami psychosomatycznymi.
Jak wynika z powyższej tabeli liczba wydanych
orzeczeń o potrzebie poddania ubezpieczonego reha-
bilitacji leczniczej jest niewielka i stanowi zaledwie 6,2%
kontrolowanych zaświadczeń lekarskich w roku 2005.
Kolejnym istotnym ustawowym zadaniem nało-
żonym na lekarzy orzeczników ZUS było orzekanie
o potrzebie przedłużenia okresu zasiłkowego o dal-
sze 3 miesiące. O potrzebie przedłużenia okresu
wypłaty zasiłku chorobowego o kolejne 3 miesiące
orzekał lekarz orzecznik ZUS na wniosek lekarza
leczącego. Lekarz orzecznik badając ubezpieczo-
nego pod kątem zasadności przedłużenia okresu
zasiłkowego, niejednokrotnie orzekał o potrzebie
poddania ubezpieczonego rehabilitacji leczniczej.
Jednak z obserwacji tego zadania wynika, że le-
karze leczący często inaczej orzekają niż lekarze
orzecznicy ZUS, co do celowości przedłużenia
okresu zasiłkowego o kolejne 3 miesiące. Odsetek
orzeczeń odmawiających prawa do przedłużania
okresu zasiłkowego na przestrzeni lat wynosi od
23,7% do 32,5%
Zestawienie załatwionych wniosków o przedłuże-
nie okresu zasiłkowego w ciągu ostatnich siedmiu
lat przedstawia się następująco:
Rok
Liczba orzeczeń o potrzebie poddania rehabilitacji leczniczej
w stosunku do osób skierowanych na badanie przez:
Ogółem
% do ogółu
badanych
z tego:
zakłady pracy
lekarza
orzecznik
wydział zasiłków
inne przypadki
1999
(VIII-XII)
825
2,7
63
25
731
3
2000
7 586
3,4
163
5 383
2 021
19
2001
13 479
4,6
307
9 059
4 091
11
2002
13 053
4,3
295
8 420
4 253
84
2003
17 075
4,2
392
10 622
5 870
151
2004
17 349
4,1
396
10 715
4 368
160
2005
24 380
6,2
710
15 824
7 393
349
Rok
Liczba
złożonych
wniosków
ogółem
Liczba wniosków załatwionych:
%
wniosków
załatwionych
negatywnie
Liczba orzeczeń
o potrzebie
rehabilitacji
leczniczej
% orzeczeń
o potrzebie
rehabilitacji
(kol. 6 : kol. 3)
pozytywnie
negatywnie
1999
40 066
27 039
13 027
32,5
1 591
5,8
2000
117 070
83 141
33 929
29,0
5 676
6,8
2001
125 014
88 709
36 305
29,0
8 529
9,6
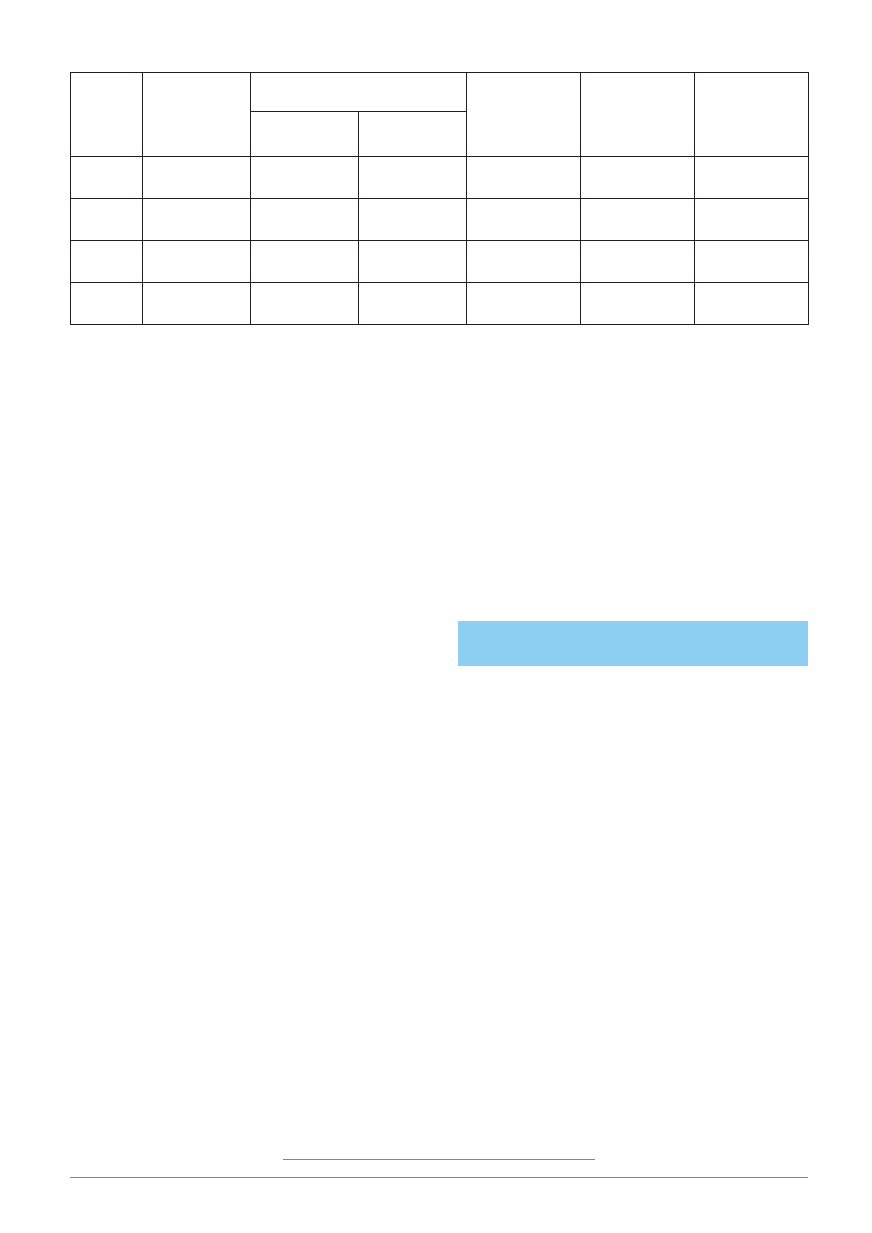
PREWENCJA I REHABILITACJA 4/2006
20
Rok
Liczba
złożonych
wniosków
ogółem
Liczba wniosków załatwionych:
%
wniosków
załatwionych
negatywnie
Liczba orzeczeń
o potrzebie
rehabilitacji
leczniczej
% orzeczeń
o potrzebie
rehabilitacji
(kol. 6 : kol. 3)
pozytywnie
negatywnie
2002
132 619
95 417
37 202
28,1
9 810
10,3
2003
140 559
104 931
35 628
25,3
11 661
11,1
2004
140 706
107 100
33 606
23,9
9 905
9,2
2005
75 033
57 243
17 790
23,7
5 918
10,3
Jak wynika z powyższego zestawienia wprowa-
dzenie od 1 września 1999 r. zasady, że o potrzebie
przedłużenia okresu zasiłkowego o dalsze 3 mie-
siące na wniosek lekarza leczącego orzekał lekarz
orzecznik ZUS, spowodowało zmniejszenie wydat-
ków na zasiłki chorobowe, bowiem każda odmowa
przedłużenia okresu zasiłkowego spowodowała
skrócenie wypłaty zasiłku chorobowego o 90 dni.
Na podstawie analizy wyników kontroli zasadnoś-
ci wydanych orzeczeń o czasowej niezdolności do
pracy przeprowadzonych przez lekarzy orzeczników
ZUS, nasuwa się wniosek, że należy podjąć działania
zmierzające do zmian w ustawie z dnia 25 czerw-
ca 1999 r. i wprowadzić zapisy dyscyplinujące zarów-
no ubezpieczonych, jak i lekarzy leczących.
Zmiany te w pierwszej kolejności powinny doty-
czyć następujących kwestii:
1) skrócenia terminu dostarczenia zaświadczenia
lekarskiego do płatnika składek na ubezpieczenia
społeczne lub do wydziału zasiłków Oddziału ZUS
zarówno przez osoby podlegające dobrowolnie
ubezpieczeniu chorobowemu, jak i lekarzy wysta-
wiających zaświadczenia do 3 lub 4 dni od daty jego
wystawienia lub otrzymania;
2) lekarze orzecznicy badając ubezpieczonych pod
kątem zasadności wydanego orzeczenia o czasowej
niezdolności do pracy w większym stopniu niż dotych-
czas, winni uwzględniać potrzebę kierowania ubez-
pieczonych na rehabilitację leczniczą jeszcze przed
przyznaniem prawa do świadczenia rehabilitacyjnego
lub renty z tytułu częściowej niezdolności do pracy.
Hipolit Piętka
Zakład Ubezpieczeń Społecznych

Wydawca:
Zakład Ubezpieczeń Społecznych, 00-701 Warszawa, ul. Czerniakowska 16
Rada Programowa:
Bogusław Barański – pracownik naukowy w Instytucie Medycyny Pracy
Bożena Borys-Szopa – Główny Inspektor Pracy
Aleksandra Wiktorow – prezes Zakładu Ubezpieczeń Społecznych
Grażyna Wawrzyńczyk-Kaplińska – Naczelny Lekarz Zakładu Ubezpieczeń Społecznych
Redagują:
Małgorzata Banaszewska, Robert Perzyński, Anna Sójka, Hanna Więcławek-Wassermann
przy współpracy Redakcji Wydawnictw Nieperiodycznych Gabinetu Prezesa
Adres Redakcji:
03-446 Warszawa, ul. 11 Listopada 15a, tel. 814-54-87 w. 24-71, 24-21
Projekt graficzny: Hanna Klimkowska
Redakcja techniczna, skład i druk: Biuro Poligrafii ZUS, 03-829 Warszawa, ul. Podskarbińska 25a
Nakład 1000 egz. Zamówienie nr 3961/06
PREWENCJA
i REHABILITACJA
Stare Łazienki w Nałęczowie.
Fot:. M. Mikucki

Wyszukiwarka
Podobne podstrony:
Prewencja i rehabilitacja nr 3 2006
Prewencja i rehabilitacja nr 1 2006
Prewencja i rehabilitacja nr 2 2006
Prewencja i rehabilitacja nr 3 2006
Prewencja i rehabilitacja nr 1 2006
Prewencja i rehabilitacja nr 1 2009
Prewencja i rehabilitacja nr 4 2004
Prewencja i rehabilitacja nr 1 2005
Prewencja i rehabilitacja nr 1 2004
Prewencja i rehabilitacja nr 2 2004
Prewencja i rehabilitacja nr 3 2009
Prewencja i rehabilitacja nr 3 2005
Prewencja i rehabilitacja nr 3 2004
Prewencja i rehabilitacja nr 2 2005
Prewencja i rehabilitacja nr 4 2005
Prewencja i rehabilitacja nr 2 2009
Prewencja i rehabilitacja nr 4 2009
Prewencja i rehabilitacja nr 1 2009
więcej podobnych podstron