Kompetencje
nauczyw
Wstrząs
Krystyna Frydrysiak

Wstrząs -definicje
Jest
to
ostre
zaburzenie
hemodynamiczne
spowodowane
niedokrwieniem
i
niedotlenieniem
tkanek w ważnych dla życia narządach:
mózg, serce, nerki.
Dysproporcja pomiędzy zapotrzebowaniem
na tlen
a dostarczeniem odpowiedniej ilości do
komórek organizmu.
Niedostateczny dowóz tlenu do tkanek
przy zwiększonym nań zapotrzebowaniu
„ Duszenie się komórki”

Rodzaje wstrząsu
1.
Wstrząs hipowolemiczny
•
Wstrząs krwotoczny
(wywołany krwotokiem)
•
Wstrząs pourazowy
(wywołany rozległymi urazami)
•
Wstrząs oparzeniowy
(wywołany rozległymi oparzeniami
termicznymi, elektrycznymi lub chemicznymi)

Rodzaje wstrząsu
2.
Inne
•
Neurogenny
(powstaje na skutek zaburzeń układu nerwowego)
•
Anafilaktyczny/Uczuleniowy
(na skutek reakcji antygen – przeciwciało, w wyniku której
uwalniają się substancje rozszerzające naczynia
krwionośne)
•
Septyczny
spowodowany zakażeniem
•
Wstrząs kardiogenny/mechaniczny
(wywołany jest zmniejszeniem objętości minutowej lewej
komory na skutek uszkodzenia mięśnia sercowego np.
podczas zawału mięśnia sercowego)

Podstawowe składowe
układu krążenia
Serce;
Objętość krwi krążącej;
Opór obwodowy (fizjologiczne
napięcie naczyń krwionośnych).

Rodzaje wstrząsu
Kryterium podziału:
Upośledzenie jednej lub
więcej z trzech
podstawowych składowych
układu krążenia

Wstrząs hipowolemiczny
Zmniejszenie objętości krwi krążącej:
Utrata krwi pełnej – wstrząs krwotoczny;
Utrata osocza – wstrząs oparzeniowy;
Utrata płynów ustrojowych w wyniku
m.in. odwodnienia, niedrożności jelit.

Wstrząs kardiogenny
Zmniejszenie wydolności mięśnia
sercowego:
Przyczyny
: zawał serca,
zaburzenia rytmu, zatory płucny,
tamponada osierdzia.

Wstrząs neurogenny
Zmniejszenie oporu naczyniowego:
Uszkodzenie OUN
powoduje
powiększenie łożyska naczyniowego na
skutek rozszerzenia naczyń (zmniejszenie
oporu naczyniowego).

Wstrząs anafilaktyczny
Zmniejszenie oporu naczyniowego – względna
hipowolemia:
Wywołany jest
reakcją alergiczną
stymulującą
odczyn histaminowy, powodujący gwałtowne
rozszerzenie naczyń obwodowych, względną
hipowolemię z powodu przemieszczenia się krwi do
tych naczyń i wzrost przepuszczalności włośniczek;
Objawy kliniczne: gwałtowny ciśnienia
zaczerwienienie skóry, szybko narastające obrzęki
obrzęk krtani
,

Wstrząs septyczny
Toksyny bakteryjne powodują uszkodzenie
śródbłonka naczyń, zwiększenie ich
przepuszczalności i przenikanie płynu z
przestrzeni wewnątrz- do pozanaczyniowej;
Toksyny bakteryjne bezpośrednio uszkadzają
mięsień sercowy;
Opór naczyń obwodowych jest zwykle
zmniejszony;
Występuje m.in. w wyniku posocznicy,
zapalenia otrzewnej.

Wstrząs urazowy
Dochodzi do niego w wyniku
obrażeń mnogich
lub wielonarządowych

URAZ
działanie siły zewnętrznej na organizm
OBRAŻENIE
fizyczne uszkodzenie ciała będące wynikiem urazu,
która przekracza tolerancję ciała
MNOGIE OBRAŻENIA CIAŁA
jednoczesne obrażenia co najmniej dwóch okolic
ciała, z których obrażenie każdej stanowi
wskazanie do hospitalizacji i wymaga
specjalistycznego leczeni
a
OBRAŻENIA WIELONARZĄDOWE
obrażenia co najmniej dwóch narządów danej
okolicy ciała
OBRAŻENIA WIELOMIEJSCOWE
różnorodne obrażenia różnych okolic ciała

Skale
Skala śpiączki Glasgow
(Glasgow Coma Score)
Zmodyfikowana skala ciężkości
urazów (Revised Trauma Score)
Skala ostrego urazu AIS (Abbreviated
injury scale) –
6 stopni /okolice ciała
Wskaźnik przedszpitalny (Prehospital
Wskaźnik przedszpitalny (Prehospital
Index PI)
Index PI)

Uraz czaszkowo-mózgowy
„
Złota godzina
”
Przybycie 8 min
Jeżeli transport do szpitala
powyżej 30 min to śmigłowiec
SOR - Obszar segregacji i
przyjęć
Kategoria I
Kategoria I
pomoc natychmiastowa
pomoc natychmiastowa
Kategoria II
Kategoria II
pomoc w ciągu 10 minut
pomoc w ciągu 10 minut
Kategoria III
Kategoria III
pomoc w ciągu 30 minut
pomoc w ciągu 30 minut
Kategoria IV
Kategoria IV
pomoc w ciągu godziny
pomoc w ciągu godziny
pomoc w ciągu dwóch
pomoc w ciągu dwóch
godz
godz
in
in
Kategori
a V

ICP-
ciśnienie
wewnątrzczaszkowe
Prawidłowe wartości ICP u dorosłych - <
15 mm Hg.
Wartości ICP > 20 mm Hg są
wskazaniem do terapii.
Implantacja czujnika w rogu przednim komory bocznej,
który jednocześnie umożliwia drenaż terapeutyczny
PMR/ 5-7 dni

Pomiar ICP umożliwia podjęcie decyzji
terapeutycznych, w celu jego obniżenia:
Wybór optymalnej metody wentylacji
mechanicznej.
Bezpieczne stosowanie amin katecholowych.
Racjonalne używanie leków osmotycznie czynnych.
Kształtuje wskazania do użycia leków sedacyjnych
i zwiotczających mięśnie.
Zmianę dotychczas prowadzonego sposobu
terapii i wdrożenie do leczenia leków drugiego
rzutu - o ile poprzednie zawiodły (roztwory stężonej
soli, barbiturany
).

Leczenie zachowawcze w
okresie szpitalnym
opieka
pielęgniarska
Ułożenie pacjenta:
pozycja prosta w
stosunku do tułowia (bez odginania,
przyginania).
Uniesienie wezgłowia do kąta
15-30
o
.
Unoszenie głowy powyżej 30-45
o
, bez
monitorowania ICP jest uzasadnione
jedynie u pacjentów z tomograficznymi
cechami ciasnoty wewnątrzczaszkowej

Ocena neurologiczna
W OIT albo w SOR zaleca się dodatkowo zbadanie:
Odruchu oczno-przedsionkowego
płukanie
zewnętrznego przewodu słuchowego 100 – 200 ml
zimnej wody (wzrok skierowany w kierunku
płukanego ucha ).
Odruchu oczno-głowowego
odwrócenie głowy
powoduje powoduje ruch gałek ocznych w stronę
przeciwną. Przy uszkodzeniu pnia gałki oczne
podążają za ruchem głowy – pozostają
nieruchome. NIE WYKONYWAĆ PRZY PODEJRZENIU
USZKODZENIA ODCINKA SZYJNEGO
KRĘGOSŁUPA.

Leczenie zachowawcze w
okresie szpitalnym
opieka
pielęgniarska
Czas odłączenia poszkodowanego od
respiratora (podczas toalety) nie
powinien przekraczać 30 s (przed
tym FiO
2
należy podwyższyć do 1.0).
Poleca się używanie łóżek ruchomych
w wielu płaszczyznach, lub stołów
kinetycznych (dla prowadzenia
właściwej fizykoterapii).
Należy zachować ostrożność podczas
układania pacjentów na boku.

Ochrona mózgu
Ma na celu
zmniejszenie zużycia tlenu
przez mózg na drodze farmakologicznej i
fizycznej
Grupy leków:
o
Barbiturany
o
Anestetyki wziewne (
zmniejszenie mózgowej przemiany
materii i wyciszenie EEG)
o
Blokery kanału wapniowego
o
Glukoza (
jej stężenie w surowicy powinno być ok. 100 mg/%.)
o
Hipotermia (
Zmniejszenie temperatury ciała o 1
o
C
zmniejsza zużycie tlenu o 5 – 7%.
o
Lidokaina
(chroni neurony, stabilizuje błonę
komórkową, podajemy przed intubacją i ekstubacją)

Ochrona mózgu -
hipotermia
o
Preferowana jest hipotermia
umiarkowana tj. 34 – 35
o
C.
o
W trakcie hipotermii:
o
nasila się działanie anestetyków
wziewnych
o
wydłuża się blok nerwowo-mięśniowy
o
pojawiają się zaburzenia rytmu serca

Równowaga wodno
elektrolitowa-
udział pielęgniarki
Konieczne prowadzenie:
o
bilansu płynów
o
oznaczanie OCŻ
o
oznaczanie:
o
glukozy, Na
+
, K
+
- 2x/ dobę
o
mocznika, kreatyniny, wapnia, magnezu i
fosforanów – 1x/ dobę.
Podstawowym płynem infuzyjnym jest 0.9%
NaCl.
Dopuszcza się przetaczanie iztonicznych
roztworów krytaloidów i koloidów
(
we wczesnym okresie unikamy glukozy)

POSTĘPOWANIE
ANTYBIOTYKOTERAPIA
PROFILAKTYKA OWRZODZENIA
STRESOWEGO (
Rutynowe, zapobiegawcze
podawanie blokera receptorów H
2
oraz leków z
grupy zmniejszających wydzielanie soku
żołądkowego nie wpływa na częstość występowania
owrzodzeń i krwawień w górnym odcinku przewodu
pokarmowego)
U pacjentów leczonych blokermi receptorów H
2
obserwuje się wyższy odsetek występowania
zapalenia płuc.

Cisnienie krwi
Ciężki uraz czaszkowo-mózgowy może prowadzić do
aktywacji układu współczulnego i nadciśnienia
tętniczego.
Jeżeli nie monitoruje się ICP – to obligatoryjnie
należy obniżać BP, jeżeli BP
>180 mm Hg.
DOPAMINA MOŻE BYĆ PRZYCZYNĄ PODWYŻSZENIA
ICP
fenylefryna
noradrenalina
noradrenalina
z „małą” dawką dopaminy
.
Poleca się:
leki sedacyjne

Postępowanie cd.
Profilaktyka przeciwzakrzepowa, wskazane u pacjentów z
grup podwyższonego ryzyka: pierwsza doba lub po
wykonaniu CT
alkoholizm
otyłość
nikotynizm
zakażenia
niewydolność krążenia
żylaki podudzi
przebyta zakrzepica żył głębokich
skojarzenie farmakoterapii ze stosowaniem
pończoch elastycznych, spodni

Znieczulenie w urazach czaszkowo
mózgowych
Podczas znieczulenia pacjentów
traktujemy jak z pełnym żołądkiem
Pacjentów nieprzytomnych operowanych
w trybie pilnym nie należy
premedykować.
Pacjenci zaintubowani, których wentyluje
się mechanicznie powinni podawane mieć
kliniczne dawki opioidów (nie zmieniają
ICP pod warunkiem, że są w normokapnii).
Pozycja we wstrząsie urazowym
u
Uraz czaszkowo-
mózgowy
Uraz brzucha

Fazy reakcji wstrząsowej
Zaburzenia mikrokrążenia we wstrząsie:

Faza wyrównania
(mechanizmy autoregulacji) m.in.:
Odpowiedzią organizmu na niedotlenienie jest
pobudzenie układu współczulnego i
zwiększone
uwalnianie amin katecholowych
(adrenalina i
noradrenalina);
Przyspieszenie
czynności serca, wzrost kurczliwości m.
sercowego i
zwiększenie objętości wyrzutowej;
Skurcz tętniczek przedwłośniczkowych skóry
,
tkanki podskórnej, m. naczyniach włosowatych, co
prowadzi do przenikania płynu z przestrzeni poza- do
wewnątrznaczyniowej → zwiększenie objętości krwi krąż.

Faza krytyczna
(centralizacja krążenia)
Dalszy skurcz w/w naczyń
zapewnia prawidłowe ukrwienie
narządów ważnych dla życia tj.
serce i mózg;
Otwarcie połączeń tętniczo-
żylnych → kwasica metaboliczna.
Faza niewyrównana:
o
Przedłużające się
niedotlenienie i kwasica
p
orażenie zwieraczy przedwłośniczkowych,
ciśnienia w włośniczkach płyn z
przestrzeni naczyniowej przechodzi do
pozanaczyniowej obrzęku śródtkankowego
upośledzającego wymianę tlenu, produktów
odżywczych i metabolitów;
o
Zwolnienie przepływu krwi
powoduje
agregację krwinek i
zaczopowanie naczyń
włosowatych – nasila to niedokrwienie oraz
niedotlenienie tkanek

Faza zdrowienia lub
preagonalna:
Przywrócenie objętości krwi krążącej do
wartości zapewniającej zachowanie
minimalnego przepływu w fazie
niewyrównanej, umożliwia podjęcie
prawidłowych czynności nawet przez bardzo
uszkodzone komórki;
•
Jeżeli błona komórkowa zachowała ciągłość
wyrównywanie zaburzeń trwa 3-4 dni,
•
Przy uszkodzeniu błony komórkowej okres
ten wydłuża się do 5-7 dni,

Faza zdrowienia lub
preagonalna c.d.:
Jeżeli uszkodzenie mikrokrążenia
było znaczne,
do krążenia uwalniają
się duże ilości
prokoagulantów
(powstających z martwiczych lub
obumierających komórek, zlepów krwinek
czerwonych i płytkowych),
co może zainicjować
rozsiane
krzepnięcie wewnątrznaczyniowe
(
zespół DIC)
Kaskady objawów
Reakcja obronna ustroju na uraz,
wstrząs resuscytację uwolnienie
mediatorów
zapalenia, które
początkowo rozpoczynają proces
naprawy
kaskady
zmian
Powstanie
„
toksyn
„
tkankowych
Histamina
Kininy
cytokiny
Kaskady objawów c.d.
Co powoduje :
1.
Obrzęk i przepuszczalności naczyń,
skurcz obwodowych i niedotlenienie a
2.
Uszkodzenia metaboliczne dalszy
deficyt objętości krwi deficyt
tlenowy w efekcie pogłębiającego się
wstrząsu a wraz z nim
3.
wyziębienie
4.
kwasicę
5.
zaburzenia krzepnięcia
Krwawienie, krwotok,
wstrząs krwotoczny
KRWAWIENIE-
zaburzenie w krążeniu
polegające na wydostaniu się krwi w
pełnym składzie poza obręb łożyska
naczyniowego.
KRWOTOK
-
500 ml
WSTRZĄS KRWOTOCZNY-
1000ml
1500 tj.1/3 objętości krwi krążącej
50%
utrata przytomności

Szacunkowa utrata krwi przy
złamaniu kości
Złamana kość
Utrata krwi
Jedno żebro
Jeden krąg
Miednica
Bark i ramię
Przedramię
Udo
podudzie
200
100
4000
750
400
1500
750
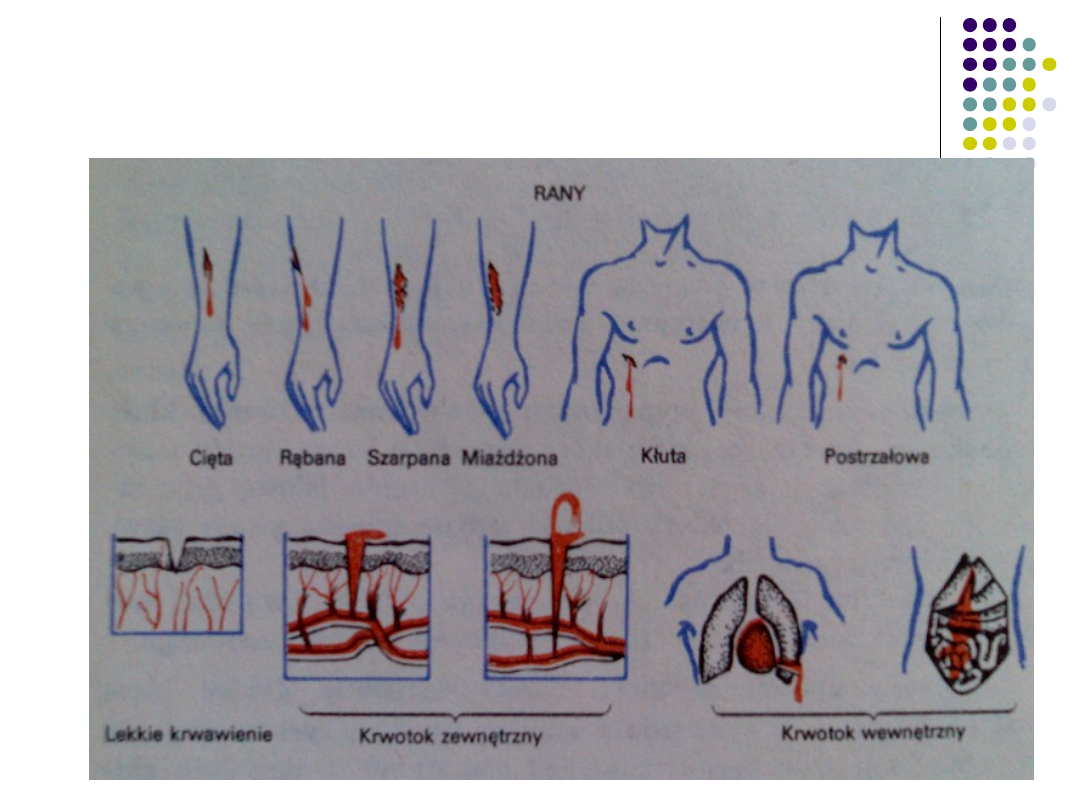
RANA POSTRZAŁOWA - VULNUS
SCLOPETARI
Definicja rany-
przerwanie
ciągłości tk
.
Odmienności rany
postrzałowej:
posiada
najczęściej
„wlot”
i „wylot”
otwór wlotowy
mniejszy niż
wylotowy

Rany postrzałowe -
postępowanie
na miejscu wypadku
: prowizoryczne
opatrzenie rany- dezynfekcja, sterylny
opatrunek, zahamowanie ewentualnego
krwawienia, „bezpieczny” transport do
szpitala
w szpitalu:
ocena stanu ogólnego
pacjenta, ocena skutków doznanej rany-
uszkodzenia narządów, układów
(diagnostyka: rewizja rany, badania
biochemiczne, RTG, USG, CT, NMR).

Wstrząs hipowoemiczny
(oligowolemiczny)
Rozpoznanie:
I.
Badanie podmiotowe – wywiad zebrany od
chorego lub otoczenia:
- rodzaj i okoliczności
urazu;
- ilość i rodzaj utraconych płynów;
- istnienie chorób, które możemy łączyć ze
wstrząsem (marskość wątroby, choroba
wrzodowa);
- Choroby współistniejące
(serca, płuc,
nerek, przemiany materii).

Objawy wstrząsu
hipowolemicznego
•
Utrata do 15% krwi krążącej
–
Przyspieszona praca serca
•
Utrata 15 – 30% krwi krążącej
–
Przyspieszony oddech
–
Niepokój
–
Blada, chłodna niekiedy spocona skóra
•
Utrata 30 – 40% krwi krążącej
–
Spadek ciśnienia tętniczego
•
Utrata powyżej 40% krwi krążącej
–
Znaczne przyspieszenie, a następnie zwolnienie
pracy serca
–
Obniżony poziom świadomości
–
Zimna, blada, niekiedy lepka skora
–
NAGŁE ZATRZYMANIE KRĄŻENIA!!!

Objawy rozwiniętego wstrząsu
hipowolemicznego
Blada skóra, niekiedy zlana potem
Niepokój (zaostrzone rysy twarzy)
Przyspieszenie, a następnie
zwolnienie pracy serca
Nitkowate tętno
Przyspieszony oddech
Zaburzenia świadomości

Wstrząs hipowoemiczny
(oligowolemiczny) c.d.
II.
Badanie przedmiotowe
1.
Okres początkowy / wstrząs lekki – utrata
krwi 10-20%:
- chory blady, skóra zimna i wilgotna
- ↑ tętna
- ↓ ilości wydalanego moczu
- ortostatyczny spadek ciśnienia
tętniczego

Wstrząs hipowoemiczny
(oligowolemiczny) c.d.
2.
okres późniejszy – utrata krwi
20-40%:
- chory apatyczny, zmącony, leży nieruchomo
- skór szaro-sina, zimna, lepka
- upośledzona gra naczyniowa – powrót
włośniczkowy > 2s
- zapadnięte żyły obwodowe
- oddech przyspieszony i płytki
- tętno bardzo szybkie, słabo wyczuwalne i
napięte (nitkowate)
- ↓RR

Wstrząs hipowoemiczny
(oligowolemiczny) c.d.
3.
Okres końcowy / wstrząs b. ciężki – utrata krwi ponad
40%:
- duże pobudzenie chorego i niepokój, w końcowym
okresie utrata przytomności;
- skóra szaro-sina, zimna, widoczne plamy
„marmurkowatość”
- powrót włośniczkowy > 2s;
- źrenice szerokie, bez reakcji na światło;
- oddech szybki, nieregularny;
- tętno na tętnicach obwodowych niewyczuwalne;
- RR nieoznaczalne;
- bezmocz

Wskaźnik wstrząsowy
Allogöwera
tzn stosunek
częstości tętna do ciśnienia
skurczowego krwi np.
tętno 60/min, ciśnienie
skurczowe 120 mmHg, wskaźnik
wstrząsowy = 0,5

Postępowanie we
wstrząsie
hipowolemicznym
1.
A B C D E F (fraktures-
unieruchomienie
złamań
)
2.
Ocena stanu przytomności, oddechu,
czynności serca;
- pierwszeństwo mają czynności
resuscytacyjne!;
- pamiętaj! Poszkodowany we wstrząsie
jest na ogół przytomny;
2.
Wdrożyć postępowanie przyczynowe
zatrzymanie krwawienia przez
bezpośredni ucisk
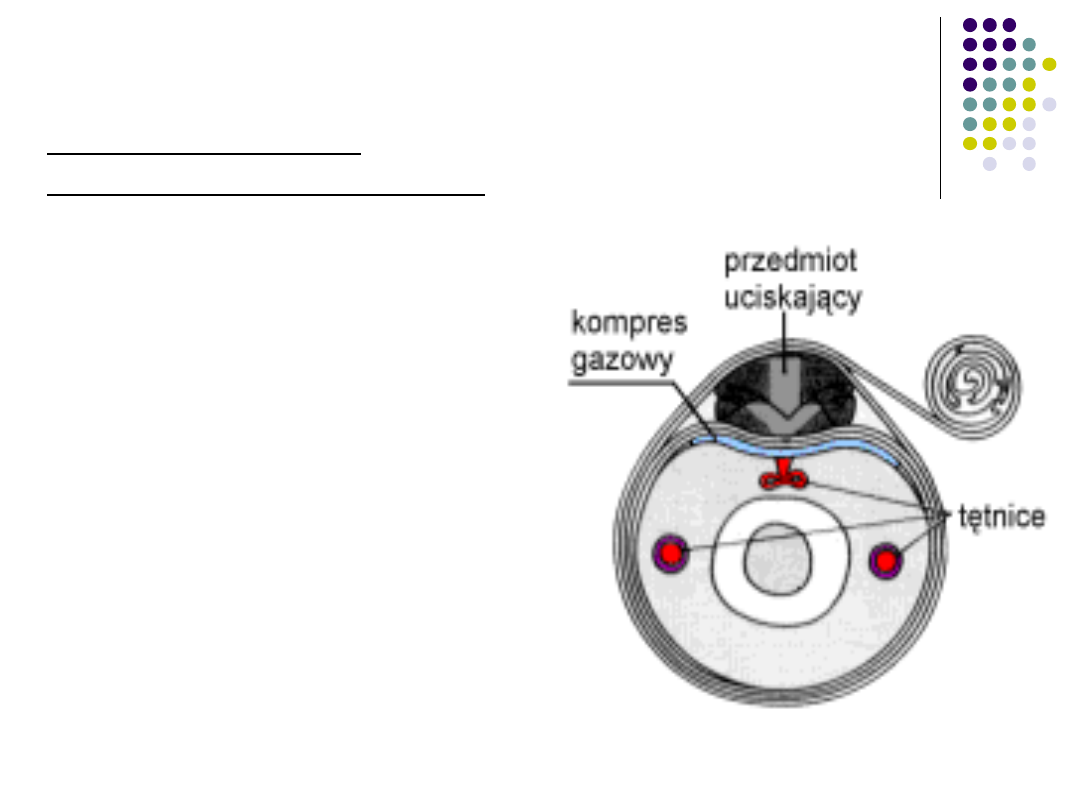
opatrunek uciskowy
zasada działania
opatrunku uciskowego:
zatrzymywany jest
przepływ tylko w wybranej
tętnicy, krążenie w
kończynie odbywa się
dalej poprzez sieć
mniejszych, pobocznych
naczyń krwionośnych;
Jeśli mimo ucisku rana
nadal krwawi, nie należy
zdejmować opatrunku,
lecz dołożyć waty i
ucisnąć go silniej drugą
opaską.

Postępowanie we
wstrząsie
hipowolemicznym c.d.
3.
Ułożyć pacjenta w pozycji
horyzontalnej
4.
Podać tlen w dużym przepływie
5.
Szybko transportować chorego do
szpitala (kategoria „załaduj i jedź”);
Postępowanie w czasie
transportu
M
(monitoring)
N
( nursing)
O
(oxygenation)
P-R
(
pain relief)
S
(sedation)
T
( transportation)

Postępowanie we
wstrząsie
hipowolemicznym c.d.
6.
Zapewnić dostęp do żyły, podać 0,9 %
NaCl lub mleczanowy płyn Ringera
- podawanie bolusów krystaloidów w
ilościach potrzebnych do utrzymania
perfuzji obwodowej – 20 ml/kg m.c.
6.
Zapewnić komfort termiczny i psychiczny;
7.
Stałe monitorowanie czynności życiowych
pacjenta, przeprowadzenie dalszego
badania.

Intensywne postępowanie
we wstrząsie
1.
Szybka i szczegółowa diagnostyka;
2.
Usunięcie przyczyny wstrząsu:
- wczesna konsultacja chirurgiczna,
3.
Uzupełnienie objętości krwi krążącej:
- założenie wkłucia centralnego;
- stosowanie płynoterapii pod kontrolą
tętna, RR, OCŻ, hematokrytu, diurezy;
- stosować zasady płynoterapii.

Intensywne postępowanie
we wstrząsie c.d.
4.
Zapobieganie lub leczenie niewydolności
oddechowej:
- tlenoterapia bierna lub czynna;
- intensywna fizykoterapia;
5.
Poprawa rzutu serca- leki m.in. :
- norepinefryna (Lewonor)- przy dużych
spadkach RR;
- dopamina – najczęściej stosowana we
wstrząsie;
- dobutamina

Intensywne postępowanie
we wstrząsie c.d.
6.
Zapewnienie prawidłowej perfuzji
nerkowej
- dokładny bilans wodny;
- kontrola badań biochemicznych;
- leki pobudzające diurezę;
- ew. dializa pozaustrojowa.
7.
Profilaktyka i leczenie zaburzeń w układzie
krzepnięcia;
8.
Leczenie bólu.

Intensywne postępowanie
we wstrząsie c.d.
9.
Antybiotykoterapia:
- bezwzględne wskazanie to wstrząs septyczny;
- antybiotyki celowane zgodnie z
antybiogramem;
- zapobieganie zakażeniom
10.
Zwalczanie kwasicy metabolicznej:
- stała kontrola RKZ;
11.
Stosowanie kortykosterydów – zwłaszcza we w.
septycznym.
Pozycja
przeciwwstrząsowa
Pozycja pacjenta ?
wysoka!

Anafilaksja
Są to ciężkie, zagrażające życiu
objawy nadwrażliwości
alergicznej lub niealergicznej

Anafilaksja
–
czynniki
wywołujące
Pokarm
(34%) mleko krowie,
orzechy ziemne, skorupiaki,
pszenica, jajo kurze, mięso ryb,
soja, ziarno sezamowe
Leki
(20%)- środki
anestezjologiczne, antybiotyki, inne
Jady
owadów
(15%)
Anafilaksja idiopatyczna (32%)

Anafilaksja
–czynniki
wywołujące
Jady
owadów błonkoskrzydłych
Lateks
i guma naturalna
Obce białka
: insulina
Procedury medyczne
:
immunoterapia

Objawy obiektywne i
subiektywne
Skóra:
rumień i świąd, pokrzywka,
obrzęk, mrowienie dłoni, stóp, zimny
pot, bladość powłok, sinica
Jama ustna i gardło
: mrowienie,
pieczenie, metaliczny smak, świąd,
obrzęk i rumień warg, chrypka, stridor
Spojówki:
świąd, zaczerwienienie,
łzawienie
Nos:
świąd, kichanie, wodnista
wydzielina
Oskrzela:
kaszel, świszczący oddech,
uczucie „ciężaru w piersiach”, „brak
tchu”, tachypnoe, bezdech,

Objawy obiektywne i
subiektywne
Układ pokarmowy
: ból brzucha, biegunka,
nudności, wymioty, wzmożona perystaltyka,
dysfagia
Układ krążenia
: tachykardia, zaburzenie
rytmu, spadek ciśnienia, ból w klatce
piersiowej
Układ oddechowy
: niedrożność dróg
oddechowych uwarunkowana obrzękiem
języka, krtani, gardła, skurcz oskrzeli,
kaszel, świszczący oddech
Układ moczowo- płciowy
: parcie na mocz,
nietrzymanie moczu
Układ nerwowy
: niepokój, lęk, zawroty
głowy, utrata świadomości

Według wytycznych Amerykańskiej Akademii Alergii
Astmy i Immunologii (AAAAI) kryteria anafilaksji są
spełnione
w razie wystąpienia w ciągu kilku minut
do kilku godzin od zadziałania bodźca
co najmniej jednej
z trzech możliwych sytuacji:
1.
Ostry początek objawów ze strony skóry i/lub błon
śluzowych i objawami z co najmniej 1 narządu
– układ
oddechowy, spadek ciśnienia tętniczego, zaburzenia
funkcji narządów końcowych
2.
Co najmniej dwa spośród wymienionych objawów
wkrótce po ekspozycji na prawdopodobny alergen
:
zajęcie skóry lub błon śluzowych, niewydolność
oddechowa, spadek ciśnienia z towarzyszącymi
objawami lub przedłużające się objawy żołądkowo-
jelitowe
3.
Spadek ciśnienia tętniczego po ekspozycji na znany,
uczulający danego chorego alergen
(poniżej dolnej
granicy normy dla wieku lub poniżej 30% w porównaniu
do wartości wyjściowej).

Klasyfikacja ciężkości
ogólnoustrojowych
objawów anafilaksji wg Ringa
i Messmera
Stopie
ń I
Uogólnione objawy skórne (np.
rumień, uogólniona pokrzywka,
obrzęk naczynioruchowy)
Stopie
ń II
Łagodne do umiarkowanych objawy
ze strony układu oddechowego,
sercowo-naczyniowego i/lub
przewodu pokarmowego
Stopie
ń III
Wstrząs anafilaktyczny, utrata
przytomności
Stopie
ń IV
Zatrzymanie czynności serca,
bezdech

ANAFILAKSJA
–
OGÓLNE ZASADY
POSTĘPOWANIA
:
natychmiastowe przerwanie kontaktu z
alergenem np. zaprzestanie podawania leku
zapewnienie drożności dróg oddechowych
tlenoterapia 15l/min
stała kontrola podstawowych funkcji życiowych
ułożenie poszkodowanego w pozycji
przeciwwstrząsowej
wezwanie pomocy
pomiary tętna, ciśnienia tętniczego,
obserwacja zabarwienia powłok skórnych
2 niezależne drogi dożylne ( o dużej średnicy)
płynoterapia 1-2 litry
udział w farmakoterapii
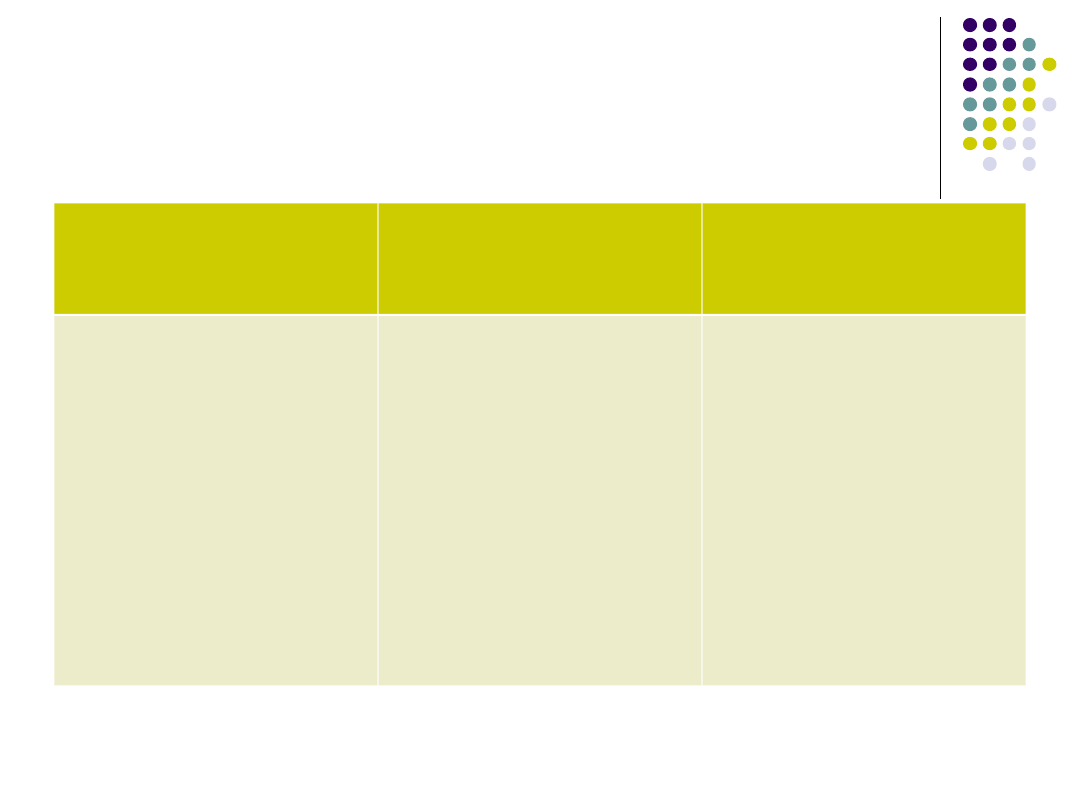
Postępowanie w
anafilaksji
Typ reakcji
Leki
Postępowan
ie
Łagodna
pokrzywka
Lek
przeciwhistaminow
y
• doustnie
(Cetyryzyna,
Loratadyna)
• lub
parenteralnie
(np.
Phenazolina 100
mg i.m)
Obserwacja
chorego przez co
najmniej 60 minu
Slajd 136 – 141 na podst: Ewa Cichocka- Jarosz„Postępy w anafilaksji. Część II
– diagnostyka, leczenie, profilaktyka” Alergia. 2008r. Nr 2
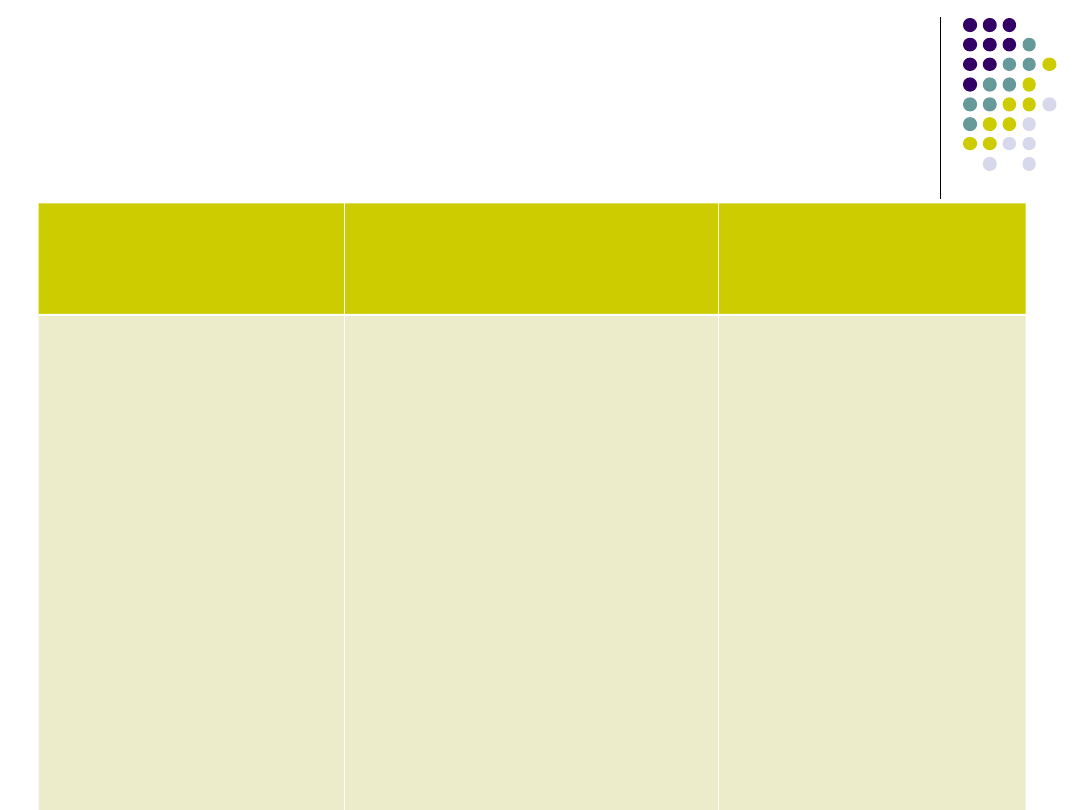
Postępowanie w anafilaksji
c.d.
Typ reakcji
Leki
Postępowa
nie
Pokrzywka
nasilona,
obrzęk
naczynioruch
owy
Dostęp żylny -2
wkłucia / 0,9%
NaCl
Lek
przeciwhistamin
owy
Glikokortykoster
oid
Ciężkie lub
narastające
objawy -
Adrenalina i.m.
0,3-0,5 mg
Zmierzyć
ciśnienie
tętnicze krwi
i tętno
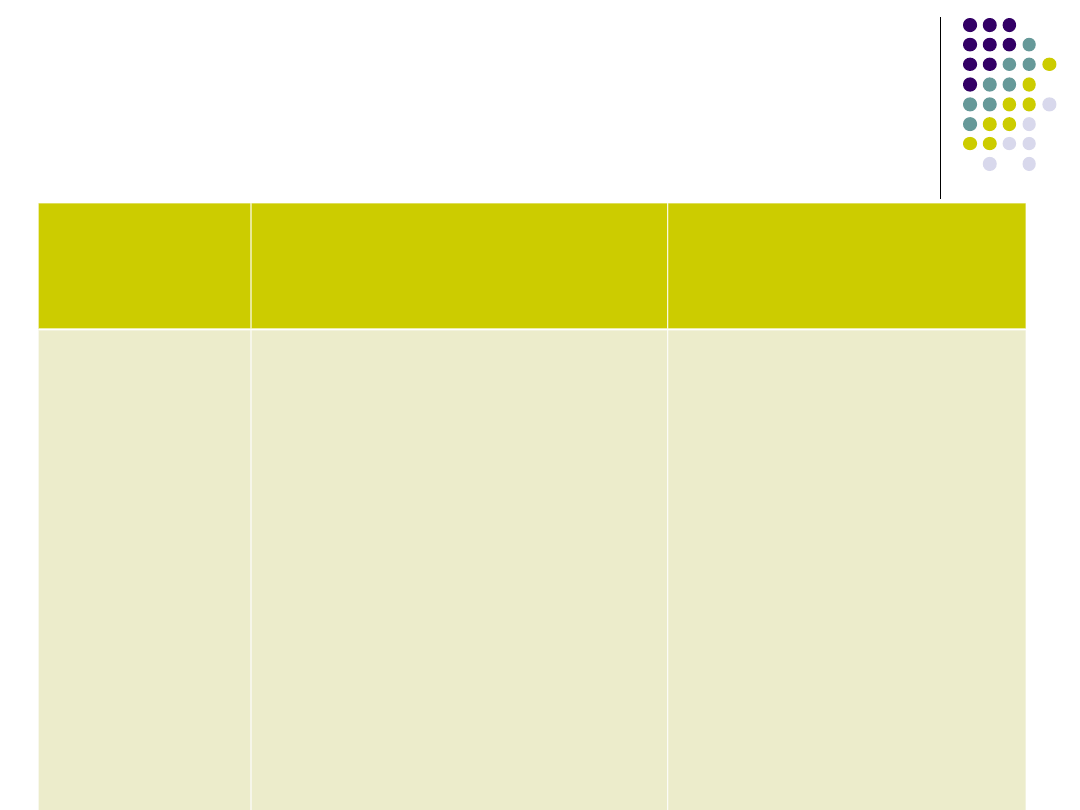
Postępowanie w
anafilaksji c.d.
Typ
reakcji
Leki
Postępowan
ie
Obrzęk
krtani
Adrenalina (1
mg/ml)
• wziewnie 1 ml
(dodaj 0,9% NaCl
do objętości 3 ml) –
nebulizacja
na tlenie
• i domięśniowo
0,3-0,5 m
• możliwa
konieczność
intubacji,
tracheotomii lub
konikotomii
• konieczna jak
najszybsza
hospitalizacja
w Oddziale
Intensywnej
Terapii
Postępowanie w anafilaksji
c.d.
Typ
reakc
ji
Leki
Postępowanie
WSTRZ
ĄS
• Adrenalina (1 mg/ml) -
domięśniowo 0,3-0,5 mg
• tlen – przepływ 15 l/min
• dostęp do żyły i 0,9%
NaCl i.v. 1-2 l szybko (5-10
ml/kg w ciągu pierwszych
5 minut)
• dożylnie
- lek
przeciwhistaminowy
- glikokortykosteroid
- ranitydyna 1 mg/kg
• w razie potrzeby β2-
mimetyk (Salbutamol)
dożylnie (0,5 mg/ml) 0,25-
0,5 mg
Konieczna
hospitalizacja.
Ryzyko
opóźnionej
anafilaksji
Zmierz ciśnienie
tętnicze krwi,
policz tętno!
Ułóż chorego
w pozycji
poziomej, nogi
uniesione wyżej
Postępowanie w
anafilaksji c.d.
Typ
reakcji
Leki
Postepowa
nie
WSTRZĄS
c.d.
Dopamina
2-20
µg/kg/min
Glukagon
dawka
nasycająca 1-5 mg
i.v. – powoli,
następnie zależnie
od reakcji klinicznej
5-15 µg/min
we wlewie
dożylnym
W przypadku
utrzymującej
się hipotensji
W przypadku
utrzymywania
się hipotensji
i skurczu
oskrzeli
u chorych
leczonych β-
blokeram
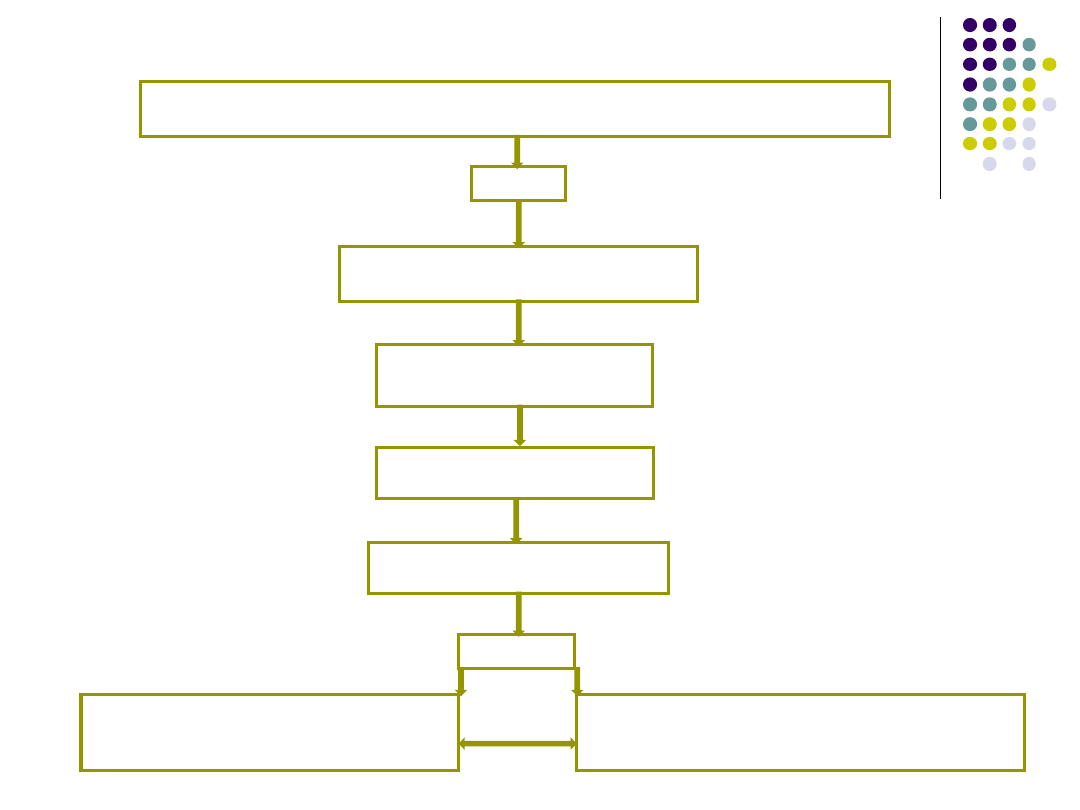
Alogarytm postępowania w reakcji anafilaktycznej
Rozważ, gdy w wywiadzie są podobne, ciężkie reakcje typu alergicznego z
trudnościami w oddychaniu i/lub spadkiem ciśnienia tętniczego, szczególnie,
gdy występują zmiany skórne
Tlen
Stidor, świsty, niewydolność
oddechowa lub kliniczne objawy
wstrząsu*
Adrenalina**,***roztwór
1:1000
0,5 ml (500µg) i.m.
Powtórz po 5 minutach jeśli
brak poprawy stanu
klinicznego
Antyhistaminiki
(chlorophenamina)
10-20 mg powoli i.v. lub i.m.
dodatkow
o
We wszystkich ciężkich lub
nawracających reakcjach i u pacjentów z
astmą podaj Hydrokortyzon 100-500 mg
i.m./lub powoli i.v.
Jeśli kliniczne objawy wstrząsu nie ustępują po
podaniu leków zastosuj 1-2 l płynów i.v. Może
być konieczny szybki wlew lub powtórny bolus
płynów
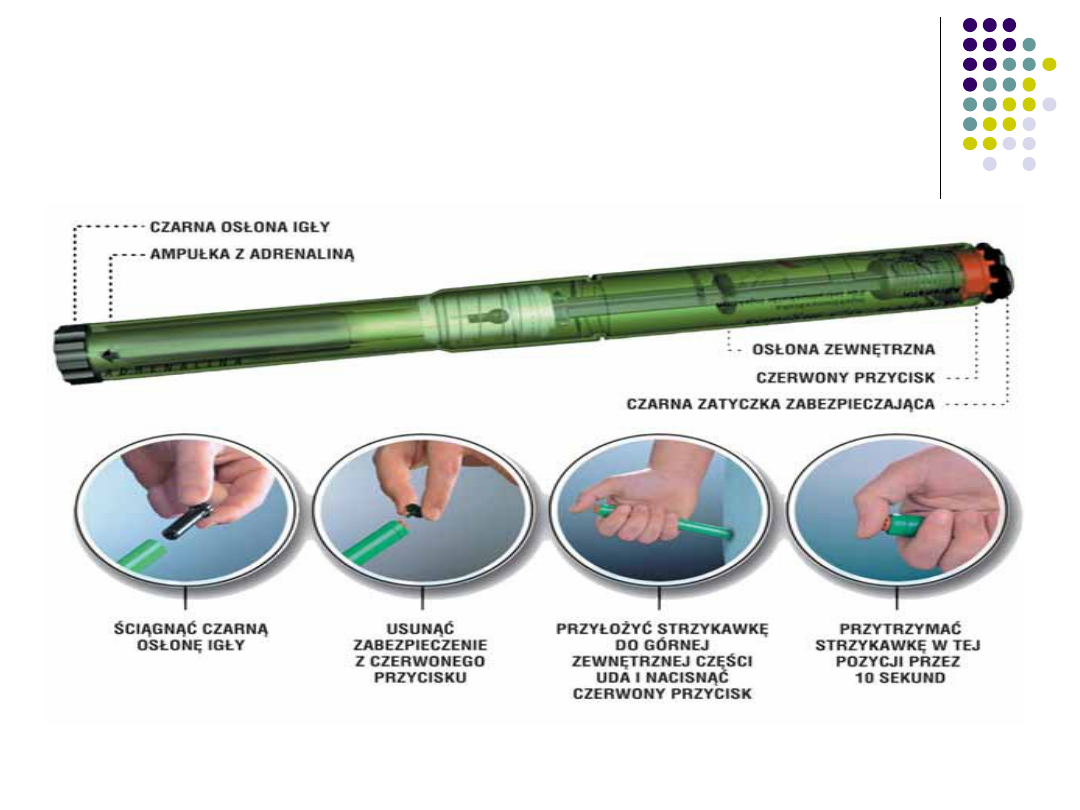
Profilaktyka
Ampułkostrzykawka z
Adrenaliną
Pozycja pacjenta ?
wysoka!
Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
- Slide 50
- Slide 51
- Slide 52
- Slide 53
- Slide 54
- Slide 55
- Slide 56
- Slide 57
- Slide 58
- Slide 59
- Slide 60
- Slide 61
- Slide 62
- Slide 63
- Slide 64
- Slide 65
- Slide 66
- Slide 67
- Slide 68
- Slide 69
- Slide 70
- Slide 71
- Slide 72
- Slide 73
- Slide 74
- Slide 75
- Slide 76
- Slide 77
Wyszukiwarka
Podobne podstrony:
Wstrząs Pediatryczna i chirurgiczna
Wstrząs u chorych chirurgicznych
sem2-wstrzas, ###Chirurgia materiały
Patofizjologia wstrząsu, 1.Lekarski, III rok, Chirurgia, Choroby wewnętrzne
chirurgia noworodka, pediatria i p-stwo pediatryczne
wstrząs i skale pediatryczne
Chirurgia gastroenterologiczna Wstrzas etiologia i patogeneza,rodzaje,leczenie Szczegolo
Leczenie płynami we wstrząsie hipowolemicznym, MEDYCYNA, RATOWNICTWO MEDYCZNE, BTLS+chirurgia
WYBRANE ZAGADNIENIA Z CHIRURGII DZIECIĘCEJ-wykłady, Pediatria
giełda chirurgia wstrząs
Wstrzasnienie mozgu, Studia - pielęgniarstwo, ratownictwo medyczne, zdrowie publiczne, Chirurgia
28 lat leczenia chirurgicznego okoloporodowego porazenia splotu ramiennego we Wroclawiu, Pediatria(2
Pediatria - wstrząs, Patologia
wstrząs anafilaktyczny, Ratownictwo medyczne, pediatria, Pediatria
Chirurgia wstrzas
Czy u chorym we wstrząsie hipowolemicznym należy podawać roztwory hipertoniczne, MEDYCYNA, RATOWNICT
sem2-wstrzas, ###Chirurgia materiały
więcej podobnych podstron