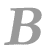
iałaczka jest to złośliwy nowotwór komórek hematopoetycznych powstający w następstwie układowego, rozsianego i autonominczego rozrostu jednego klonu leukocytów oraz wysiewu ze szpiku do krwi nowotworowo zmienionych, niedojrzałych komórek blastycznych tzw. blastów.
Termin „leukemia" (białaczka) zaczerpnięty z języka greckiego ("leukos" znaczy biały a „haima" - krew) został użyty do określenia tej choroby przez europejskich lekarzy w 19-stym wieku. Główne formy białaczki są dzielone na cztery kategorie: szpikową i limfocytarną w zależności od typu komórek wciągniętych w proces chorobowy, a każda z nich ma formę ostrą i przewlekłą. Tak więc wyróżniamy cztery główne typy białaczek: ostrą lub przewlekłą białaczkę szpikową i ostrą lub przewlekłą białaczkę limfocytarną.
Ostra białaczka jest szybko postępującą chorobą, w efekcie której większość komórek nie jest jeszcze całkowicie rozwinięta i zróżnicowana. Te niedojrzałe komórki nie mogą wykonywać swoich normalnych funkcji. Przewlekła białaczka postępuje wolniej i pozwala na zwiększenie liczby bardziej rozwiniętych komórek. Zwykle te bardziej dojrzałe komórki mogą spełniać część swoich funkcji.
Przewlekła białaczka limfatyczna ( CLL ) jest wynikiem nabytych (nie dziedzicznych) uszkodzeń DNA w jednej z komórek stem w szpiku. Przy urodzeniu uszkodzenie nie jest obecne. Efektem tego uszkodzenia jest niekontrolowany wzrost limfocytów w szpiku, co nieodmiennie prowadzi do wzrostu liczby limfocytów we krwi. Komórki białaczkowe gromadzące się w szpiku w przebiegu przewlekłej białaczki limfocytowej nie upośledzają produkcji prawidłowych krwinek tak bardzo jak w ostrej białaczce limfocytowej, dlatego przebieg przewekłej białaczki limfocytowej w jej początkowym przebiegu jest łagodniejszy.
Choroba jest rzadko spotykana u ludzi poniżej 45 roku życia. W momencie diagnozy 95% pacjentów jest w wieku powyżej 50 lat i ilość ta dramatycznie wzrasta wraz z wiekiem.
Przewlekła białaczka limfatyczna nie jest związana z dużymi dawkami promieniowania lub ekspozycją na benzen. Pewną rolę mogą odgrywać czynniki genetyczne, bowiem krewni pierwszego stopnia chorych pacjentów mają trzykrotnie większe prawdopodobieństwo na zachorowanie na tę chorobę niż pozostali ludzie.
Przewlekła białaczka limfatyczna rozwija się zwykle stopniowo. Pacjenci łatwiej się męczą, odczuwają duszność w czasie wysiłku fizycznego, następuje spadek wagi. Częściej występują u nich infekcje skóry, płuc, nerek i innych narządów. Choroba najczęśiej jest rozpoznawana przypadkowo, poprzez nieprawidłowe wyniki testów krwi w czasie rutynowych badań lub podczas kontroli lekarskich z innych przyczyn. Wynik podwyższonej ilości białych krwinek jest najczęstszą przyczyną prowadzącą lekarza do potwierdzenia diagnozy przewlekłej białaczki limfatycznej. Te ogromne ilości białaczkowych limfocytów (białych krwinek) mogą gromadzić się w układzie limfatycznym, co może prowadzić do powiększenia węzłów chłonnych.
Niektórzy pacjenci z przewlekłą białaczką limfatyczną mają bardzo niewielkie zmiany we krwi: delikatnie podwyższony poziom limfocytów, niewielki spadek lub prawidłowy poziom czerwonych krwinek, prawidłowe białe krwinki i płytki. Stan zdrowia tych pacjentów może pozostać stabilny przez względnie długi okres (lata). Pacjenci z tymi niewielkimi zmianami we krwi mają niewielkie związane z tym problemy, takie jak zwiększona zapadalność na infekcje. Pacjenci ci zwykle nie wymagaj ą leczenia.
Aby rozpoznać chorobę przeprowadza się badania krwi i w większości przypadków również szpiku. Liczba białych krwinek we krwi jest podwyższona a badanie szpiku kostnego może ukazać znaczny wzrost w proporcji limfocytów, czemu często towarzyszy spadek innych komórek szpikowych.
Niska liczba płytek i czerwonych krwinek (anemia) może być zaznaczona, ale w początkowym okresie choroby są one tylko delikatnie obniżone.
W celu określenia istnienia zaburzeń chromosomalnych wykonuje się badanie cytogenetyczne.
W rozpoznaniu choroby celowe jest określenie immunofenotypu limfocytów w krwi i szpiku. W zależności od umiejscowienia w szeregu rozwojowym limfocytów, w którym nastąpiła złośliwa transformacja, komórki białaczkowe mogą być komórkami B, T lub NK. Większość pacjentów choruje na białaczkę B-komórkową. Podtyp NK lub T-komórkowy występuje znacznie rzadziej. Choroba o typie komórek T, nazywana przewlekłą białaczką limfatyczną T-komórkową atakuje głównie skórę, ośrodkowy układ nerwowy i węzły chłonne.
Innym bardzo istotnym wykonywanym testem jest oznaczanie stężenia gamma globulin (immunoglobulin) we krwi. Immunoglobuliny są białkami zwanymi przeciwciałami, które u zdrowych ludzi produkowane są przez limfocyty B w celu ochrony przed infekcjami. Białaczkowe limfocyty B nie produkują ochronnych przeciwciał w sposób efektywny. Równocześnie, limfocyty białaczkowe hamują tę funkcję u pozostałych zdrowych limfocytów. Ta niezdolność do efektywnego wytwarzania przeciwciał, powoduje podatność do zapadania na infekcje u pacjentów z CLL.
Przewlekła białaczka limfatyczna jest jedynym typem białaczki, który jest stabilny i nie upośledza jakości życia pacjentów przez długi okres czasu bez leczenia. Chorzy nie leczeni są okresowo dokładnie badani, aby mieć pewność, że choroba nie postępuje.
Klasyfikacja używana do leczenia pacjentów z CLL nazywana jest 'stagingiem'. Do każdego pacjenta przydziela się odpowiedni stopień zaawansowania choroby, co pozwala na oszacowanie jej postępu i dobranie odpowiedniego sposobu leczenia. Najczęściej używa się klasyfikacji Rai lub Bineta, które obejmują:
podwyższenie liczby limfocytów we krwi i szpiku,
powiększenie węzłów chłonnych i ich rozmieszczenie,
rozmiar spadku płytek we krwi
Pacjenci z bardziej zaawansowaną chorobą (wyższe numery w klasyfikacji) są zwykle leczeni przy pomocy chemioterapii.
Leczenie napromienianiem używane jest czasem w celu zmniejszenia znacznie powiększonych węzłów chłonnych lub węzłów chłonnych, które zakłócają funkcje sąsiadujących narządów (np. drogi wyprowadzające nerek - moczowody, czy przewód pokarmowy). U niektórych pacjentów z CLL chirurgiczne usunięcie śledziony (splenektomia) może polepszyć wyniki badań krwi. Limfocyty białaczkowe mogą gromadzić się w śledzionie, co staje się przykre dla pacjenta i w związku z tym wymaga interwencji chirurgicznej (splenektomii).
Leczenie wspomagające obejmuje podawanie czynników wzrostu (cytokin), co może podnieść wartości badań laboratoryjnych krwi. Podanie tego typu substancji może pozwolić na zastosowanie większych dawek chemioterapii.
Nawracające infekcje są bardzo częstym powikłaniem u pacjentów z przewlekłą białaczką limfatyczną. Nawracające zakażenia bakteryjne i grzybicze w czasie przebiegu choroby wymagają zwykle zastosowania terapii antybiotykami. Bardzo niskie wartości neutrofilów i monocytów (fagocytów) połączone z niezdolnością do produkcji pełnowartościowych przeciwciał przez białaczkowe limfocyty daje w sumie znacznie podwyższone ryzyko infekcji. Pacjenci z nawracającymi zakażeniami mogą również otrzymywać gammaglobuliny aby utrzymać ich stały poziom i w ten sposób wyrównać niedobór odporności.
Transplantacja jest nową metodą leczenia, która została ostatnio wykorzystana, po zapoznaniu się z nowym sposobem jej przeprowadzania w bezpieczniejszy niż dawniej sposób. Transplantacja może być użyteczną metodą u niektórych ostrożnie wybranych pacjentów.
Przygotowanie do transplantacji chorego wymaga przede wszystkim osiągnięcia remisji czyli zmniejszenia masy guza nowotworowego tj.liczby komórek nowotworowych z jednoczesnym powrotem dobrego ogólnego samopoczucia z dowodami prawidłowej pracy szpiku.
W celu uzyskania takiego stanu konieczna jest chemioterapia, w wyniku której nie następuje wyleczenie chorego, ale uzyskuje się mniej lub bardziej długotrwałe remisji czyli okresy wolne od choroby. W tym okresie szansą na przedłużenie życia i wyleczenie jest przeszczep szpiku kostnego, który zastępuje pracę chorego szpiku.
Przeszczepianie szpiku jest bardzo złożoną procedurą wymagającą współpracy wielu specjalistów z zakresu hematologii, immunologii, radioterapii, transfuzjologii, psychologii. Zabieg odbywa się w wyspecjalizowanych ośrodkach, posiadających specjalne wyposażone sale, w których wykonuje się leczenie przeszczepem szpiku.
Co takiego zawiera szpik kostny?
Szpik kostny pracuje bez przerwy, produkując różne komórki uzupełnia bieżące straty wynikające z naturalnej śmierci komórek, lub nagłych strat jak np. z powodu krwawienia, obecności przeciwciał niszczących dobre komórki krwi. Ta nieprzerwana praca szpiku jest możliwa dzięki obecności w nim komórek macierzystych, komórek matek, które ciągle się odnawiają i dają początek wszystkim komórkom krwi: krwinkom białym, czerwonym i płytkom krwi. Te właśnie krwiotwórcze komórki macierzyste przeszczepia się choremu na chorobę nowotworową układu krwiotwórczego. Źródłem komórek macierzystych dla transplantacji jest właśnie przed wszystkim szpik kostny, ale i krew obwodowa lub krew łożyskowa. Okazało się, że we krwi każdego z nas znajdują się komórki macierzyste, które można izolować z pomocą specjalnych urządzeń zwanych separatorami, aby następnie przeszczepić je choremu i spowodować odrodzenie szpiku. Szczególnie obiecującym źródłem komórek macierzystych jest krew pępowinowa.
Jeśli przeszczep pochodzi od innego człowieka mówimy, że jest to przeszczep allogeniczny. Własne komórki macierzyste chorego pobrane z krwi obwodowej, krwi pępowinowej pobranej w czasie narodzin lub szpiku mogą być też użyte do przeszczepu. Ten rodzaj przeszczepów nazywamy autologicznymi.
Dawcą szpiku czy komórek macierzystych uzyskanych z krwi obwodowej może być genetycznie identyczny bliźniak, lub rodzeństwo z odpowiednim układem antygenów zgodności tkankowej. Prawdopodobieństwo znalezienia wśród rodzeństwa osoby chorej dawcy opowiadającego genetycznie biorcy wynosi 25-30 %. Mała dostępność dawców pochodzących z najbliższej rodziny chorego w sposób istotny ogranicza stosowanie allotransplantacji. Tylko nieliczni chorzy, u których można przeszczep przeprowadzić nie otrzymają go z powodu bariery immunologicznej. Rozwiązaniem tego problemu jest możliwość obecnie poszukiwania dawcy niespokrewnionego, nie pochodzącego z najbliższej rodziny ale zgodnego w zakresie antygenów zgodności tkankowej. Dawców szpiku dla chorej osoby można szukać zarówno w Polskim jak i Swiatowych Rejestach Niespokrewnionych Dawców szpiku. Na świecie zarejestrowanych jest ponad 6 milionów dawców, którzy spełniają warunki zdrowotne i mogą w razie potrzeby oddać swój szpik, w Polsce liczba zarejestrowanych dawców sięga około 2 000 osób.
Osoba pragnąca być dawca szpiku powinna być zdrowa nie obarczona zakażeniami bakteryjnymi i wirusowymi zarówno w fazie ostrej jak i przewlekłej a przede wszystkim musi zostać poddana szczegółowym badaniom określającym jej przydatność jako dawcy. Musi być zgodna w zakresie układów zgodności tkankowej z biorcą przeszczepu. Szpik od dawcy popiera się specjalnymi igłami w warunkach sali operacyjnej w znieczuleniu ogólnym z tylnego czasem i przedniego górnego kolca biodrowego. Jest on aspirowany do strzykawki jednocześnie z obu kolców biodrowych a następnie gromadzony w specjalnym worku kolekcyjnym. Z jednego nakłucia wykonuje się kilkanaście aspiracji (średnio 6-8 nakłuć w skórze po każdej stronie czyli ok. 300 aspiracji). Jedna aspiracja nie przekracza 10 ml. O tym jaka objętość szpiku należy pobrać decyduje liczba komórek jednojądrzastych w pobranym materiale. Zabieg trwa ok. 2 godzin. Po zakończeniu pobierania szpiku konieczne jest uzupełnienie masy erytrocytarnej traconej podczas zabiegu. Wykorzystuje się do tego wcześniej pobraną od dawcy masę erytrocytarną czyli dokonuje się autotransfuzji. Dawca szpiku nie otrzymuje obcej krwi przez co nie naraża się go na ryzyko przeniesienia infekcji wirusowej i uczulenia obcymi antygenami np. erytrocytów. Pobranie krwi do autotransfuzji odbywa się na 21-14 dni przed zabiegiem pobrania szpiku od dawcy. W przypadku braku krwi autologicznej wykorzystana jest krew od innej osoby. Krew taka dobrana jest grupowo (zgodna z grupą krwi biorcy) i wcześniej napromieniona zostaje dawką antymitotyczną. Po dobie obserwacji dawca szpiku może opuścić szpital. Dodatkowo chory wymaga przez ok14 dni przyjmowania preparatów żelaza, kwasu foliowego, Vit B6 i Vit B12.
Zabieg pobierania komórek macierzystych z krwi obwodowej od dawcy odbywa się przy pomocy separatora komórkowego. Jeden zabieg 4-5 godzin i należy go powtórzyć kilka razy( aż uzyskana zostanie wymagana liczba komórek do przeszczepu). Zabieg nie wymaga znieczulenia ogólnego i nie ma ryzyka powikłań z tym związanych, ale wymaga założenia dostępu do żyły centralnej. Czasami chory wymaga po zabiegu uzupełnienia masy krwinek płytkowych. W czasie uzyskiwania materiału do przeszczepienia nieraz wykorzystuje się obie metody w celu uzyskania właściwej liczby komórek macierzystych, które odrodzą prawidłowy układ krwiotworzenia u chorego biorcy.
Komórki macierzyste uzyskane ze szpiku, czy z krwi obwodowej mogą być zamrożone, albo od razu po przygotowaniu przeszczepione choremu. Podane są one w formie kroplówki w czasie 3-4 godzin.
Biorca (osoba chora), aby mógł przyjąć taki szpik z korzyścią dla siebie wymaga specjalnego przygotowania. Polega ono na umieszczeniu chorego w specjalnej sali transplantacyjnej, gdzie zachowane są warunki wysokiej czystości, chory poddany jest leczeniu cytostatycznemu, które dzięki swojemu działaniu na organizm chorego stworzy warunki do przyjęcia się przeszczepu. Czas pobytu chorego w sali transplantacyjnej po zabiegu przeszepienia szpiku zależy od wielu czynników. Pierwszy okres jest trudny, jest to czas oczekiwania na rozpoczęcie pracy nowego szpiku. Zjawisko regeneracji układu krwiotwórczego oceniane jest na podstawie pojawienia się we krwi obwodowej retykulocytów oraz leukocytów. Zwykle następuje to w drugim, lub trzecim tygodniu po pszeszczepie. Chory w tym okresie pozostaje pod intensywnym nadzorem hematologicznym. Otrzymują różne leki, które mają pomóc w prawidłowej procedurze przyjęcia się szpiku. Jeśli tylko chory będzie czuł się dobrze a wyniki badań będą zadawalające opuszcza on salę transplantacyjną. Przez wiele miesięcy po przeszczepie pozostaje po opieką hematologa, gdyż musi nadal przyjmować pewne leki.
|