
Sepsa, wstrząs septyczny,
Sepsa, wstrząs septyczny,
bakteriemia, posocznica,
bakteriemia, posocznica,
meningokoki
meningokoki
Jarosław Paśnik
Jarosław Paśnik
Klinika Pediatrii, Kardiologii Prewencyjnej i Immunologii Wieku Rozwojowego
Klinika Pediatrii, Kardiologii Prewencyjnej i Immunologii Wieku Rozwojowego


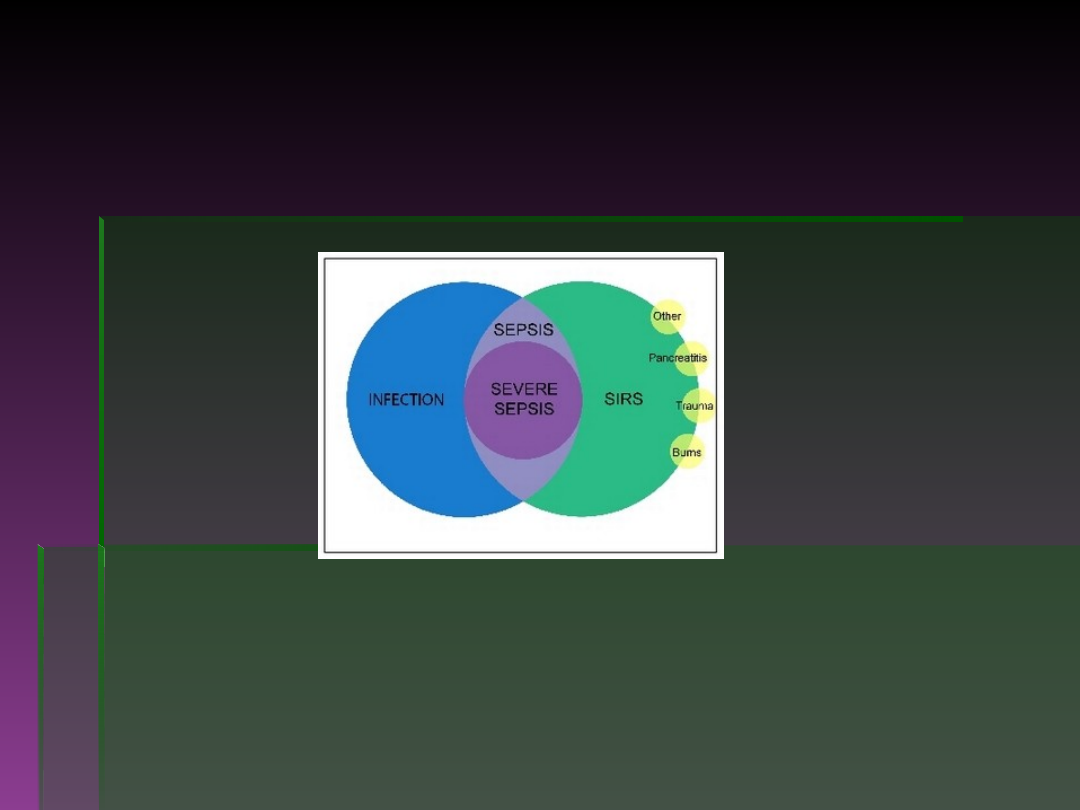
Sepsa - definicja, objawy (1)
Potwierdzone zakażenie lub jego podejrzenie, któremu
towarzyszy co najmniej jeden z następujących objawów:
Objawy ogólne:
gorączka (centralna temp. ciała powyżej 38.3
o
C)
hipotermia (<36
o
C)
częstość akcji serca > 90/min lub > 2 SD ponad prawidłową
wartość dla danego wieku
przyspieszony oddech lub konieczność wentylacji mechanicznej
zaburzenia stanu świadomości
znaczne obrzęki lub dodatni bilans płynów (>20 ml/kg/24 godz.)
hiperglikemia (stężenie glukozy >120 mg/dl przy nieobecności
cukrzycy

Sepsa - definicja, objawy (2)
Objawy reakcji zapalnej:
Leukocytoza (>12 000/l)
Leukopenia (<4
000
)
Prawidłowa liczba białych krwinek z odsetkiem form
niedojrzałych > 10 %
Stężenie CRP > 2 SD
Stężenie PCT > 2 SD
Inne:
SvO2 > 70%
Wskaźnik sercowy > 3.5 l/min./m
2

Sepsa u dzieci – kryteria
diagnostyczne
objawy podmiotowe i przedmiotowe zapalenia i zakażenia
hipertermia lub hipotermia (temp. w odbytnicy > 38.5
o
C lub <
35
o
C)
tachykardia (może nie występować w hipotermii)
i co najmniej jeden ze wskaźników upośledzenia czynności
narządów: zaburzenia świadomości, hipoksemia, zwiększone
stężenie mleczanu w surowicy lub tętno hiperkinetyczne


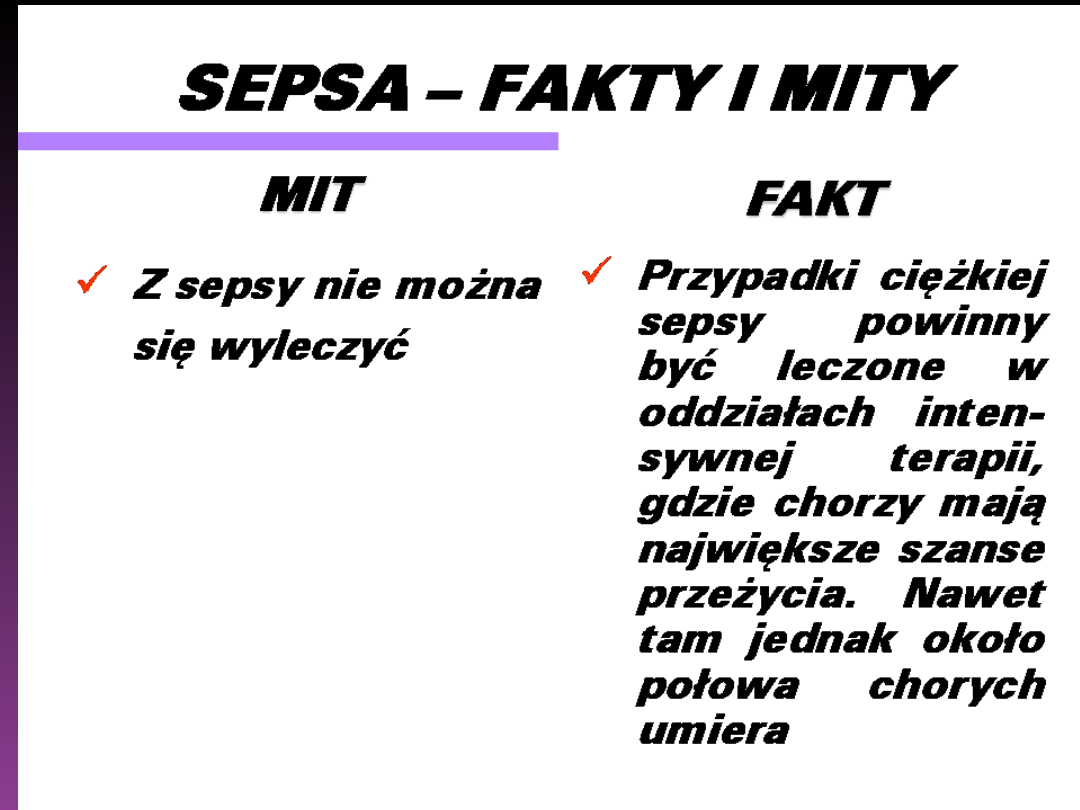
Ciężka sepsa (1)
Sepsa powodującą wystąpienie dysfunkcji narządów,
zmniejszenie perfuzji tkankowej lub niedociśnienie
(obecność
któregokolwiek z poniższych wskaźników prawdopodobnie związana z zakażeniem)
Objawy dysfunkcji narządów:
niedotlenienie krwi tętniczej (PaO
2
/FIO
2
< 300)
nagły spadek diurezy (wydalanie moczu < 0.5 ml/kg/godz. przez co
najmniej 2 godziny)
stężenie kreatyniny > 2.0 mg/dl
zaburzenia krzepnięcia (INR > 1.5 lub PTT > 60 sek.)
trombocytopenia (liczba płytek < 100 000/ml)
hiperbilirubinemia (całk. st. bilirubiny w surowicy > 2.0 mg/dl lub 35
mmol/l)
Ciężka sepsa (2)
Wskaźniki perfuzji tkankowej:
Hiperlaktatemia (stężenie mleczanów > 2 mmol/l) -
dysfunkcja
metaboliczna
Parametry hemodynamicznej:
Niedociśnienie tętnicze (skurczowe ciśnienie krwi < 90 mmHg,
średnie ciśnienie tętnicze < 70 mmHg lub spadek skurczowego
ciśnienia krwi o ponad 40 mmHg) –
dysfunkcja krążeniowa

Wstrząs septyczny
Ostra niewydolność krążenia, której nie można wyjaśnić
innymi przyczynami
Ostra niewydolność krążenia - utrzymujące się
niedociśnienie tętnicze (skurczowe <90 mmHg, średnie <
60 mmHg lub spadek o ponad 40 mmHg w porównaniu do
stanu wyjściowego pomimo odpowiedniego uzupełniania
płynów)

Sepsa - epidemiologia
W USA rocznie ok.750 tys. przypadków ciężkiej sepsy
W ostatnich 20 latach w USA ilość pacjentów leczonych z powodu sepsy
podwoiła się (starzenie się społeczeństwa, narastająca oporność na
antybiotyki, inwazyjne metody leczenia)
Ciężka sepsa zabija w USA więcej chorych niż razem wzięte udar mózgu, rak
płuc oraz rak piersi
W Unii Europejskiej z powodu ciężkiej sepsy umiera rocznie 146 tys. chorych
16% pacjentów w OIT w Polsce ma rozpoznaną ciężką sepsę
W Polsce śmiertelność z powodu ciężkiej sepsy w OIT 54% (2006)

Sepsa - patofizjologia (1)
Czynnik zakaźny a ustrój gospodarza
Organizm reaguje na czynnik zakaźny poprzez
aktywacje odporności wrodzonej oraz nabytej.
Mechanizmy odpornościowe działają z różną
skutecznością w zależności od intensywności
oddziaływania czynnika zakaźnego, jak też sprawności
systemu odpornościowego gospodarza.
W odpowiedzi na zakażenie receptory sygnałowe "toll
receptors" zostają aktywowane i poprzez czynnik NF-
kappaB indukują transkrypcje genów wytwarzających
mediatory reakcji zapalnej.

Sepsa - patofizjologia (2)
Aktywacja układu krzepnięcia podczas sepsy
Proces zapalny i kaskada układu krzepnięcia są ze sobą ściśle
związane.
Mediatory stanu zapalnego
, uwalniane w celu zwalczenia
infekcji, mają również działanie aktywujące układ krzepnięcia, co
prowadzi do klinicznego obrazu sepsy.
Substancje wydzielane przez drobnoustroje
mogą
bezpośrednio uszkadzać śródbłonek, co również nasila
krzepnięcie.
Czynniki krzepnięcia ulegają aktywacji
w chwili gdy dochodzi
do kontaktu krwi z tkanką łączną obecną pod warstwą
śródbłonka lub z ujemnie naładowanymi tkankami,
eksponowanymi w wyniku zadziałania czynnika uszkadzającego.

Sepsa - patofizjologia (3)
Aktywacja układu krzepnięcia podczas sepsy c.d.
• Podczas sepsy dochodzi do ekspresji
czynnika
tkankowego (Tissue Factor - TF)
na powierzchni
komórek śródbłonka i monocytów w wyniku działania
cytokin prozapalnych (IL-1a, IL-1, TNF-α), co
uruchamia kaskadę krzepnięcia
Podczas sepsy dochodzi do istotnego podwyższenia
poziomu
D-dimerów
(produkty rozpadu fibryny) w
porównaniu z grupą kontrolną, zarówno u pacjentów,
którzy przeżyli, jak i u tych, którzy zmarli

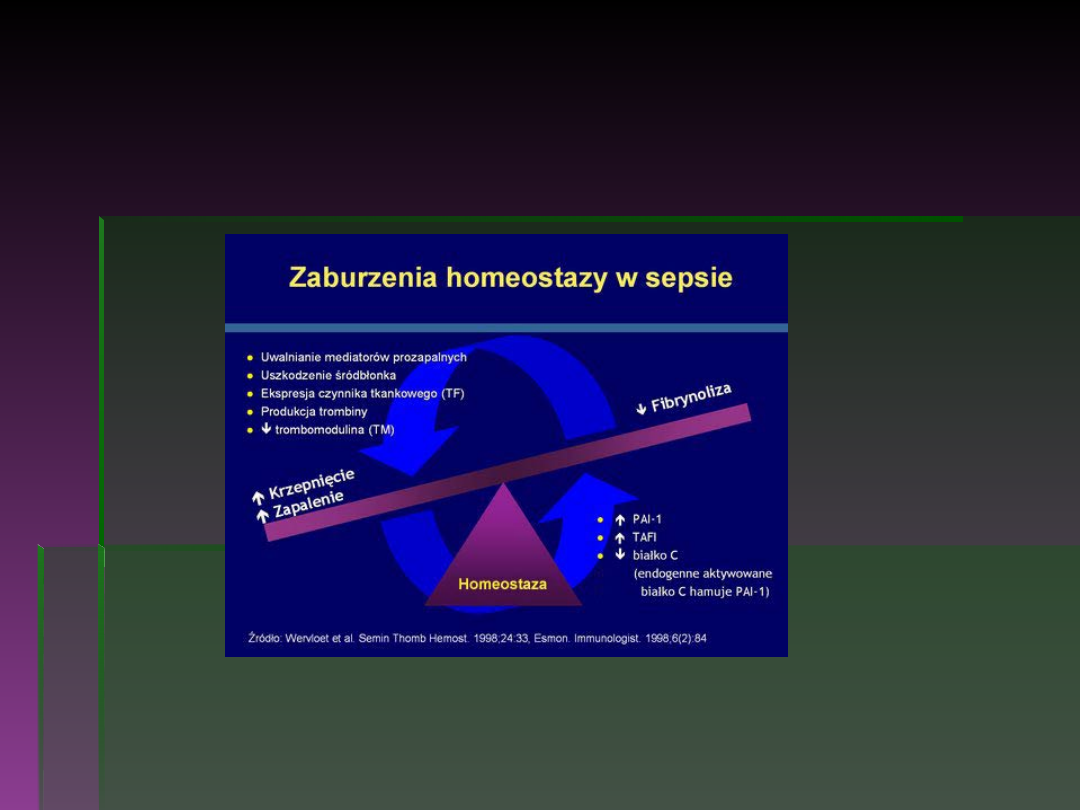
Sepsa - patofizjologia (4)
Zahamowanie fibrynolizy
U większości pacjentów z sepsą fibrynoliza ulega zahamowaniu,
podczas gdy proces krzepnięcia krwi jest kontynuowany.
Zaburzenia fibrynolizy występują pod postacią:
podwyższenie aktywności (inhibitora aktywatora plazminogenu 1)
-
PAI-1
,
obniżenie aktywności tkankowego aktywatora plazminogenu -
tPA
,
spadek poziomu
białka C
(hamującego proces krzepnięcia)
spadek poziomu
plazminogenu
Ostatecznym efektem zahamowania fibrynolizy i aktywacji
krzepnięcia jest dynamiczny proces koagulopatii
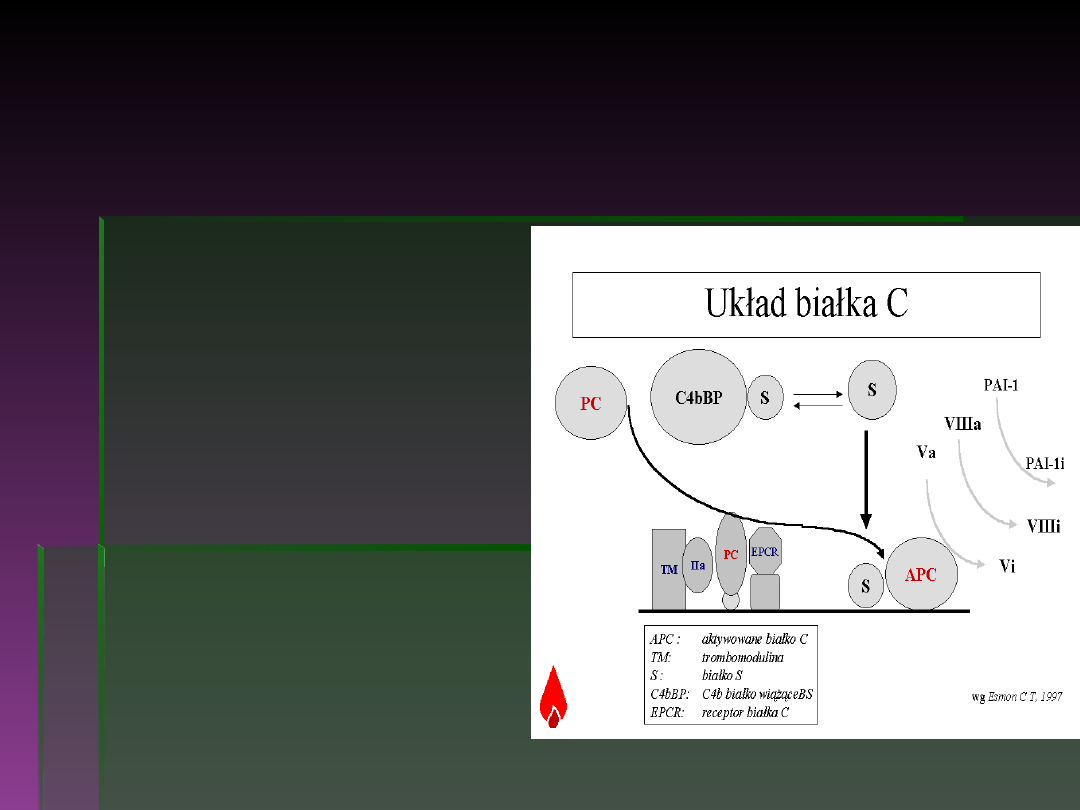
Sepsa - patofizjologia (5)
Zahamowanie fibrynolizy – endogenne białko C
jest enzymem
proteolitycznym i ważnym
inhibitorem czynników
krzepnięcia Va i VIIIa
jego działanie polega na
szybkim zablokowaniu
procesu krzepnięcia krwi i
wydaje się ono pełnić
szczególnie ważną rolę w
hamowaniu procesu
zakrzepowego w
naczyniach mikrokrążenia
Sepsa – patofizjologia (6)

Sepsa - czynniki ryzyka
uprzednie zabiegi operacyjne,
wiek,
wstrząs,
oparzenie,
uraz,
uprzednie leczenie sterydami,
lekami immunosupresyjnymi,
współistniejące choroby przewlekłe
predyspozycja genetyczna
Wiele osób, których śmierć przypisuje się komplikacjom związanym
z zabiegiem operacyjnym, urazem, chorobami nowotworowymi
bądź innymi chorobami przewlekłymi faktycznie umiera wskutek
sepsy
Sepsa może wystąpić u osób w każdym wieku, zarówno zdrowych jak
i cierpiących wcześniej na inne choroby











Sepsa - czynniki etiologiczne (1)
Najczęściej przyczyną sepsy są infekcje w obrębie
jamy brzusznej,
,
zapalenie opon mózgowo-rdzeniowych
i infekcje
układu moczowego, a u osób predysponowanych
może ją wywołać każde inne zakażenie.
Przyczyną sepsy może być każdy drobnoustrój,
stosunkowo rzadko są to pasożyty,
(np.
).

Sepsa - czynniki etiologiczne (2)
W warunkach szpitalnych –
najczęściej patogeny
niegroźne w normalnych warunkach
:
,
.
W warunkach pozaszpitalnych
bakterią -
najczęściej kojarzoną z piorunującymi postaciami
ciężkiej sepsy jest dwoinka zapalenia opon mózgowo-
rdzeniowych
(Neisseria meningitidis)
i inne
patogeny wywołujące zapalenie opon mózgowo-
rdzeniowych

Sepsa o etiologii menigokokowej
(1)
Neisseria meningitidis - dwoinki zapalenia
opon mózgowych
13 grup serologicznych; za prawie wszystkie
przypadki zachorowań odpowiadają grupy: A, B,
C, Y, W135
w Polsce, Europie najczęściej występują
meningokoki serologicznej grupy A i C
szczepy B wywołują zachorowania
sporadycznie

Sepsa o etiologii menigokokowej
(2)
Neisseria meningitidis - dwoinki zapalenia opon mózgowych
W Polsce 90% zachorowań z powodu B i C
Ale w ostatnich latach:
1997-2001
typ C
– 11.2% wszystkich
zachorowań
2003
typ C
43.8% wszystkich zachorowań
Uwaga! W latach 90-tych epidemie
typ C
w
Europie Zachodniej (Anglia, Hiszpania)

Sepsa o etiologii menigokokowej
(3)
Neisseria meningitidis - dwoinki zapalenia
opon mózgowych
żyją w wydzielinie jamy nosowo-gardłowej
około 5 - 10 % zdrowych ludzi jest nosicielami
meningokoków bez świadomości tego faktu
u młodzieży odsetek ten może przekraczać 20
%

Sepsa o etiologii menigokokowej
(4)
Drogi zakażenia
kontakt
z osobą chorą lub z bezobjawowym nosicielem
kontakt – przebywanie w tym samym pomieszczeniu
przynajmniej 4 godziny dziennie lub bardzo bliskie
obcowanie z chorym, przez krótki nawet czas
przenoszenie meningokoków:
- drogą kropelkową: podczas kaszlu lub kichania,
- przez kontakt bezpośredni np.: podczas pocałunku,
- pośrednio np.: picie ze wspólnego naczynia
Zachorowania wywołane przez meningokoki najczęściej
zimą i na wiosnę

Sepsa o etiologii menigokokowej
(5)
Inwazyjna choroba meningokokowa
gwałtowny przebieg,
wymaga wczesnego rozpoznania i natychmiastowego
leczenia
Może przebiegać jako zapalenie opon mózgowo-
rdzeniowych i/lub posocznica (sepsa), stanowiąc
zagrożenie dla życia człowieka.
1. Zapalenie opon mózgowych
najczęściej dwoinki zapalenia opon mózgowych -
meningokoki.
innym czynnikiem wywołującym jest Haemophilus
influenzae typu b (Hib) - rutynowe szczepienie

Sepsa o etiologii menigokokowej
(6)
Inwazyjna choroba meningokokowa
2. Sepsa
• gdy bakterie przedostaną się do krwiobiegu
•
• dwoinki szybko rozprzestrzeniają się w całym organizmie
= zakażenie ogólne
• choroba poprzez osłabienie serca i krwiobiegu oraz
rozległe krwawienia pod skórą i do narządów
wewnętrznych w ciągu kilku godzin może doprowadzić do
śmierci
• szczególnie niebezpieczna jest sepsa meningokokowa o
przebiegu piorunującym, w której śmiertelność może
sięgać 50%

Sepsa o etiologii menigokokowej
(7)
Inwazyjna choroba meningokokowa
3. Inne zakażenia
zapalenie gardła, płuc, ucha środkowego, osierdzia,
wsierdzia, stawów i inne
prawie 10 % chorych na zakażenie wywołane przez
meningokoki grupy C umiera
u dalszych 20 % chorych po przebyciu choroby trwałe
uszkodzenia takie jak niedosłyszenie, uszkodzenia
mózgu, ataki epileptyczne lub utrata kończyn

Sepsa o etiologii menigokokowej
(8)
Czynniki ryzyka
do zakażenia meningokokami może dojść w każdym
wieku
małe dzieci i młodzież szczególnie narażone
dzieci w wieku od 3 miesięcy do 5 lat są, w
porównaniu do innych grup wiekowych, narażone
najbardziej (słabo rozwinięty układ odpornościowy)
około 40% przypadków chorobowych rejestruje się w
wieku małego dziecka

Sepsa o etiologii menigokokowej
(9)
Czynniki ryzyka
drugi szczyt zachorowań u młodzieży między 14 a 19
rokiem życia
bo wzrasta ilość kontaktów społecznych (grupy,
dyskoteki, prywatki, typowe dla młodzieży zachowania
(np. picie ze wspólnego naczynia) sprzyjają infekcji
około 20 % wszystkich zachorowań dotyczy nastolatków
ryzyko infekcji wzrasta w zbiorowiskach ludzkich, np.: w
żłobkach, przedszkolach, szkołach, schroniskach
młodzieżowych, internatach, akademikach
sprzyja to powstawaniu ognisk epidemicznych

Sepsa o etiologii menigokokowej
(10)
Objawy choroby
pierwsze objawy grypopodobne:
po okresie wylęgania - 2 do 7 dni (zazwyczaj mniej niż
4 dni) zaczyna się inwazyjna choroba
meningokokowa z towarzyszącymi objawami
ogólnymi:
wysoka gorączka,
bóle głowy i kończyn,
u niemowląt: wymioty, przeraźliwy krzyk i brak apetytu
nasilające się bóle głowy i gorączka, sztywność karku
odrętwienie, oszołomienie, zakłócenia świadomości aż
do śpiączki włącznie
nadwrażliwość na światło i plamy na skórze, które nie
ustępują pod naciskiem lub czerwone, punktowe
krwawienia skóry

Sepsa o etiologii menigokokowej
(11)
Objawy choroby - niemowlęta
gorączka > 39.5
o
C
ewentualnie zimne stopy i dłonie
wymioty, biegunka, brak apetytu
niepokój dziecka, płacz
odgięcie główki do tyłu
senność
pulsujące ciemiączko
wysypka krwotoczna na skórze
(uszkodzenie
śródbłonka, mikrozakrzepy w naczyniach –
niedotlenienie tkanek)
-
test szklankowy

Sepsa o etiologii menigokokowej
(12)
Objawy choroby – dzieci starsze i dorośli
sztywność karku
światłowstręt
bóle głowy, bóle stawowe
gorączka lub spadek temp. <36
o
C
przyspieszony oddech
przeczulica
nudności i wymioty
senność
drgawki, „zrywania” (nagłe skurcze mięśni)
wysypka krwotoczna

Sepsa o etiologii menigokokowej
(13)
Nie wszystkie objawy mogą występować
Objawy bardzo niepokojące:
różnica w pomiarze temperatury w odbycie i pod pachą
>
3
o
C
!!!!
ciśnienie skurczowe u dziecka > 4rż
poniżej 80
mmHg
!!!!
ciśnienie skurczowe u dziecka < 4rż
poniżej 75
mmHg
!!!!

Sepsa o etiologii menigokokowej
(14)
Profilaktyka
Szczepionka koniugowana przeciw meningokokom grupy C
nowoczesna szczepionka koniugowana (wykorzystująca
sprzężenie antygenów) przeciw meningokokom
grupy C
ma
zwiększoną skuteczność
chroni niemowlęta po ukończeniu 2 miesiąca życia, dzieci,
młodzież oraz osoby dorosłe
zapewnia odporność poszczepienną, poprzez stymulację
długotrwałej pamięci immunologicznej
nie chroni przed meningokokami grupy B
Schemat szczepienia:
Dzieci po ukończeniu 2 miesiąca życia do 12 miesiąca
życia włącznie,
3
dawki
szczepionki w odstępach, co 4 tygodnie
Dzieci po ukończeniu 1 roku życia, młodzież i dorośli
1
dawka
szczepionki!

Sepsa o etiologii menigokokowej
(15)
Profilaktyka - szczepionki
Dwuwalentna:
Meningogoccal A + C
Monowalentne:
NeisVac C
Meningitec

Sepsa o etiologii menigokokowej
(16)
Chemioprofilaktyka po kontakcie
1.
Rifampicyna
600 mg p.o. co 12 h – 2 dni – dorośli
10 mg/kg co 12 h – 2 dni – dzieci 1+
5 mg/kg co 12 h – 2 dni – dzieci < 1
2.
Ciprofloksacyna
500 mg p.o. jednorazowo – dorośli
3.
Ceftriakson
250 mg i.m. jednorazowo – dorośli i
dzieci 15+
125 mg i.m. jednorazowo – dzieci <15


Document Outline
- Slide 1
- Slide 2
- Slide 3
- Slide 4
- Slide 5
- Slide 6
- Slide 7
- Slide 8
- Slide 9
- Slide 10
- Slide 11
- Slide 12
- Slide 13
- Slide 14
- Slide 15
- Slide 16
- Slide 17
- Slide 18
- Slide 19
- Slide 20
- Slide 21
- Slide 22
- Slide 23
- Slide 24
- Slide 25
- Slide 26
- Slide 27
- Slide 28
- Slide 29
- Slide 30
- Slide 31
- Slide 32
- Slide 33
- Slide 34
- Slide 35
- Slide 36
- Slide 37
- Slide 38
- Slide 39
- Slide 40
- Slide 41
- Slide 42
- Slide 43
- Slide 44
- Slide 45
- Slide 46
- Slide 47
- Slide 48
- Slide 49
Wyszukiwarka
Podobne podstrony:
Sepsa, wstrzas septyczny
sepsa 2008
Sepsa 2
SEPSA 4
sepsa, mikrobiologia
sepsa patogeneza
SEPSA ppt
sepsa
Sepsa w medycynie ratunkowej praca licencjacka
SEPSA
5 sepsa
sepsa wykład, Immunologia
Kruszyński - wstrząs septyczny, Ratownicto Medyczne, MATERIAŁY-MEDRAT, doopracowania, SEPSA
Sepsa bez tajemnic, Dzieci
Zdania na angola, Studia - pielęgniarstwo, ratownictwo medyczne, zdrowie publiczne, sepsa
sepsa, Ratownictwo medyczne, pediatria, Pediatria
SEPSA akt, II rok, Immunologia
więcej podobnych podstron